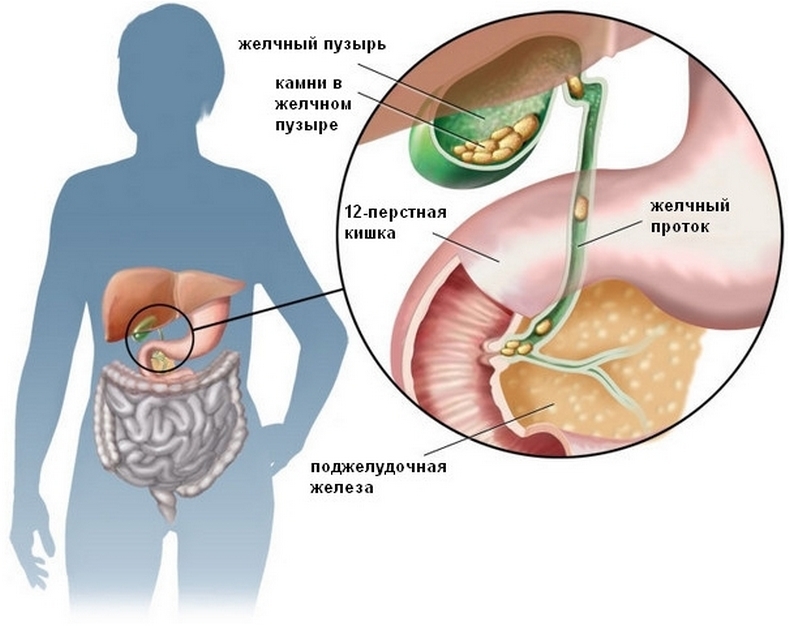
Рак желчного пузыря последствия
Рак желчного пузыря (РЖП) – одна из редко встречающихся патологий. По статистике, диагностируется у 2 пациентов на 100 тыс. населения. Среди всех опухолей органов пищеварительного тракта по распространенности рак желчного занимает шестую позицию, на нее приходится только 0,5%. Причиной развития болезни принято считать перерождение клеток, расположенных в слизистой оболочке органа.
Опаснее всего заболевание для людей старше 70 лет, причем на долю мужчин приходится в 1,5 раза меньше, чем женщин. Факторами риска возникновения принято полагать несбалансированное питание, насыщенный стрессами и вредными привычками образ жизни, а также травмы, создаваемые камнями в желчном пузыре. ЖКБ присутствует в 100% случаев.
Что это такое?
Рак желчного пузыря – планомерно развивающаяся мутация, когда клеточные структуры слизистой меняются в ДНК. Они перестают делиться, как это в них заложено природой, но куда стремительнее размножаются. В итоге формируется злокачественная опухоль.
На III-IV стадиях онкология желчного пузыря переходит из локализации в печени на другие органы. Женщины от 50 лет составляют до 75% от всех выявленных случаев этого типа рака.
Жизненно необходима своевременная диагностика, но из-за бессимптомного протекания на начальной стадии в брюшной полости только 25% диагнозов приходится на начало болезни. Предотвратить переход на тяжелую стадию может лишь регулярная профилактическая диагностика.
Причины развития
Нельзя сказать, что какая-то причина является на 100% онкогенной, поскольку перечень предпосылок рака желчевыводящих путей включает:
- Наследственность. Вероятность онкопатологии, если в семье рак желчного пузыря или других органов пищеварительного тракта был у кого-то из кровных родственников, возрастает до 60%.
- Возраст. Большая часть диагнозов поставлена людям от 50 лет.
- Воздействие канцерогенов.
- Кисты и полипы, камни в желчном пузыре.
- Токсичные условия труда, например, на химических или сталеплавильных заводах.
- Глистная инвазия (описторхоз).
- Хроническое воспаление того или иного органа пищеварительного тракта (болезнь Крона, неспецифический язвенный колит).
- Несбалансированный рацион: употребление продуктов с повышенным содержанием канцерогенов, алкоголя, а также фастфуда с большой концентрацией консервантов и прочих химических добавок.
- Курение.
- Ослабленный иммунитет.
Если пациента уже имеется та или иная патология печени, он входит в группу риска. В 60% случаев хронический холецистит завершается появлением опухоли желчного пузыря. Точно так же желчнокаменная болезнь при отсутствии адекватного лечения и нарушении пациентом рекомендованного лечащим врачом курса ведет к новообразованиям в желчном пузыре (опухоли) в 4 случаях из 10.
Виды и симптоматика патологии
Подразделение рака желчного пузыря – это его разновидности:
- Аденокарцинома – развивается из эпителиальных клеток.
- Скирр – отличается плотными фиброзными новообразованиями.
- Низкодифференцированный рак – отличается злокачественностью и стремительным характером распространения.
- Слизистый рак, его еще называют перстневидноклеточным, отличается высоким полиморфизмом.
- Солидный рак – агрессивная форма эпителиального новообразования.
- Плоскоклеточный рак – быстроразвивающаяся патология слизистой желчного пузыря и желчевыводящих путей.
На I стадии любого рака желчного пузыря наблюдаются симптомы и проявления:
- Вздутие живота.
- Распирающие ощущение справа сразу под ребрами.
- Тошнота приступами.
- Тупая боль справа в животе.
- Расстройство перистальтики: запоры, диарея.
- Слабость.
- Повышенная температура.
- Потеря массы тела.
Насколько долго болезнь будет протекать без внешнего проявления в виде желтухи, определяется типом онкопатологии и ее расположением в печени. При локализации около поджелудочной железы дожелтушный период и выявление признаков рака желчного пузыря растягиваются по времени. Как только происходит прорастание раковых клеток в поджелудочную, появляются признаки желтухи, состояние пациента резко ухудшается.
На последующих стадиях опухоли желчного пузыря возникают симптомы:
- желтушность склер и кожи, сигнализирующая о проникновении пищеварительного фермента в кровь;
- температура выше 38°с;
- светлый кал (до белого цвета), темная моча;
- зуд кожных покровов;
- заторможенность, слабость;
- горечь во рту;
- анорексия;
- болевой синдром.
С пережатием желчных протоков из-за разросшейся опухоли развивается гнойное воспаление. На III-IV стадиях у человека наступает сильное истощение. Изредка онкопатология развивается столь стремительно, что возникают мощнейшая интоксикация и сепсис. Первые симптомы рака желчного пузыря зачастую пропускают, считая их признаками других болезней печени.
Стадии заболевания
| 0, или Tis | Раковые клетки находятся преимущественно во внутреннем слое желчного пузыря |
| I, или Т1 | Опухоль разрастается в слизистую желчного пузыря (Т1a), а после – в мышечную ткань (Т1b). В это время обычно новообразование имеет овальную форму, а локализуется на внутренней стенке пузыря или в пораженном протоке |
| II, или Т2 | Рак проникает в так называемый серозный слой, покидая границы мышечной ткани. Это затрагивает уже висцеральную брюшину, но пока инфильтрация в область печени не происходит |
| III, или Т3 | Патологические клетки захватывают серозный слой, а далее переходят уже на смежные органы, печень. Метастазы типичны для этой стадии, поскольку вовлечены уже сосуды. Раковые клетки кровь быстро разносит по телу |
| IV, или Т4 | Завершающая, когда область печени поражена более чем на 20 мм, а онкообразование охватывает желудок, двенадцатиперстную кишку, поджелудочную |
От того, на какой стадии (какова степень) рак желчного пузыря, напрямую зависит прогноз. Врач оценивает объективную картину на основании современных методов диагностики.
Начальная стадия
Эту стадию чаще называют дожелтушной. Пациент уже испытывает проблемы с перистальтикой, часто наблюдается вздутие живота, слабость. Возникает тошнота, аппетит пропадает, вес уменьшается.
Насколько долго будет длиться начальная стадия, напрямую зависит от того места, откуда начинается разрастаться опухоль. Чем ближе к головке поджелудочной железы или внепеченочным протокам, тем быстрее.
Дальнейшее развитие
На смену дожелтушному периоду приходит стадия механической желтухи. Главная причина ее развития – сужение желчных протоков, из-за чего пищеварительный фермент не попадает полностью в двенадцатиперстную кишку. Печень разрастается, опорожнения желудка становятся постоянными, кожа краснеет и зудит, кал и моча резко меняют свой цвет.
Из-за частичной или полной непроходимости желчных протоков развиваются водянка, вторичный билиарный цирроз и т.д. Пациент становятся все более вялым, ему трудно сосредоточиться, организм постепенно истощается.
Метастазы
На III стадии онкология переходит в смежные органы и системы – дает метастазы. Для их проникновения имеются три пути:
- Прорастая во все смежные ткани.
- Проникая в лимфу.
- Распространяясь по крови.
Болезнь не выбирает какой-то один путь, но пользуется всеми, чем и представляет опасность для жизни и сложность в лечении.
Как диагностировать?
Для определения жизнеспособности печени, ее дезинтоксикационной работы делают печеночные пробы. С их помощью определяют показатели билирубина, концентрацию щелочной фосфотазы, содержание альбумина, а также протромбиновое время. Второй анализ – индикация маркера СА 19-9, свидетельствующего о том, что развивается онкология. Также проверяют кровь на биохимию и сдают тест на раково-эмбриональный антиген (РЭА).
Самый эффективный инструментальный метод диагностики – УЗИ печени, в ходе которого замеряют ее размер, и желчного пузыря.
Когда полученные данные свидетельствуют об увеличении, это дает основания предположить наличие онкообразования. УЗИ покажет уплотнение в стенках пузыря, а также его измененную и неоднородную структуру. Для того чтобы уточнить стадию рака, потребуется проведение сонографии брюшной полости.
Если предыдущие анализы показали, что основания для тревоги имеются, врач назначает дополнительную инструментальную диагностику:
- Холецистография. Так называют рентгенографию желчного пузыря, когда оценивают состояние стенок, а также выявляют патологические процессы.
- Биопсия.
- ЧЧХ (чрескожная чреспеченочная холангиография) – после введения контрастного вещества пациенту прокалывают брюшину и печень, чтобы детально изучить состояние желчных протоков.
- Лапарскопия. Проводится для определения операбельности онкообразования.
- Компьютерная томография.
Лечение
На I стадии вырезают желчный пузырь, чтобы не дать раку распространиться. Прогноз в данном случае – до 60% пациентов излечиваются полностью. Гораздо чаще из-за бессимптомного течения I стадии к врачу пациент обращается на более поздних сроках. Вырезать полностью хирургическим путем пораженные ткани уже не удается.
Осложняет процесс лечения риск рецидива. У пациента с удаленным желчным пузырем может развиться рак желчных протоков, лечить который еще сложнее. Рецидив почти всегда завершается летальным исходом.
С помощью малоинвазивного лапараскопического хирургического вмешательства операция по удалению желчного пузыря со злокачественным образованием представляет собой выполнение небольших по размеру проколов в стенках брюшной полости. Через них специальными инструментами под контролем видеокамер и УЗИ происходит удаление пораженного органа. Риск осложнений и длительность реабилитационного периода после применения хирургического метода сокращаются в несколько раз.
На III и последующих стадиях лечение рака желчного пузыря включает:
- Химиотерапию. В организм вводятся препараты, обладающие способностью уничтожать раковые клетки. Это позволяет уменьшить размер новообразования. Симптоматика ослабевает, пациент получает облегчение. Поскольку все эти препараты высокотоксичны, самочувствие остается тяжелым. Рвота, аллопеция, слабость, скачки массы тела – норма при таком лечении. Проводят химиотерапию курсами, подбираемыми онкологом индивидуально.
- Лучевую терапию. Позволяет при помощи рентгеновского облучения коагулировать перерожденные клетки. Проводят процедуру наружным и внутренним методами.
- Радиационную терапию. Пациенту вводят сенсибилизаторы, которые повышают восприимчивость клеток к облучению радиацией. Метод позволяет продлить жизнь пациенту на несколько лет.
Дальнейший прогноз
Если рак удалось выявить на I или II стадиях, прогноз самый благоприятный. Длительное лечение позволяет добиться полного выздоровления в 90% случаев. Но так бывает редко, гораздо чаще болезнь выявляют поздно. Процент выживаемости с аденокарциномой, как и при терапии рака молочной железы и лечении рака двенадцатиперстной кишки, стремится к 0. Если выявлена IV стадия, вероятно, пациенту осталось не больше 3 месяцев. Только 15% больным удается продлить жизнь до 1 года.
Видео
Рак в желчном пузыре и желчных протоках может не проявляться с явными симптомами на начальном этапе.
Ведь желчный пузырь находится во внутренней части тела, и поэтому трудно обнаружить ранние опухоли во время периодических физических осмотров. Только когда опухоль растет, и начинает перемещаться из исходного положения, она начинает проявлять симптомы.
В зависимости от местоположения опухоли симптомы могут различаться, однако они обычно включают следующие проявления:
① Кожа и белки глаз желтеют из-за «желтухи».
Наиболее распространенным симптомом рака желчных протоков является желтуха. Хотя и она в большинстве случаев может быть не раковой — первым идентифицированным фактором у человека, имеющего рак желчных протоков и пузыря, является пожелтевшие глаза и кожа. Кроме того, для таких пациентов характерно «желтение» слизистых оболочек (полости рта, носа).
Желчь производится печенью, а затем она попадает в тонкую кишку для дальнейшего участия в функции пищеварения. Желтуха может возникать, когда опухоль в печени препятствует образованию желчи, и, следовательно, желчь не может проникать в кишечник.
Блокада желчного протока вызывается билирубином. Затем этот билирубин возвращается в кровоток, а далее в ткани и органы организма.
② Кожный зуд.
Зуд кожи является общим временным раздражением, которое затрагивает всех людей. В некоторых редких случаях это может привести к серьезным проблемам.
Люди, страдающие раком желчного пузыря, могут испытывать это чувство из-за присутствия в коже большого количества билирубина, который поступает из крови. Зуд обычно определяется у многих пациентов с этим заболеванием.
③ Светлый стул.
Коричневый — самый нормальный цвет стула, но у пациентов с раком желчного протока кал очень светлый. Из-за большого скопления билирубина в протоках, желчь не может дойти до кишечника.
У таких пациентов жирные продукты легко перевариваются, потому что опухоль препятствует протоку желчи и ферментов поджелудочной железы в тонкую кишку. Необычно бледный цветной стул происходит из-за присутствия в нем этих непереваренных жиров.
Концентрация билирубина меняет цвет стула от бледно-желтого до почти черного. Стул превращается в зеленый или желтый цвет из-за изменений, происходящих в химической структуре билирубина.
Если в печени вырабатывается меньшее количество билирубина или происходит разведение фекального вещества, то образовывается желтый стул. Вариации цвета стула так же происходят из-за наличия пищеварительных ферментов и бактерий в тонком кишечнике, действующих на билирубин.
④ Темная моча.
Когда уровень билирубина в крови повышается, он может также влиять на цвет мочи, которая в итоге приобретает темный цвет.
⑤ Утомляемость.
Пациенты с опухолями в желчной системе жалуются на общую слабость мышц и ощущение, что необходимы дополнительные усилия для перемещения ног, рук.
⑥ Боль в животе.
Общим симптомом рака желчных протоков и пузыря является боль в животе. Но это проявляется только на поздних этапах, а не на ранних стадиях. Обычно боль развивается с правой стороны живота, прямо под ребрами.
⑦ Опухший живот.
Расширение брюшной полости происходит из-за давления раковой опухоли на соседние органы.
⑧ Лихорадка.
У людей, страдающих желтухой, может развиться лихорадка из-за воспаления в желчном пузыре. При высоких температурах тела у пациента возникает озноб и чувство дрожи.
⑨ Необъяснимая потеря веса.
У пациентов с опухолью желчного пузыря, обычно, притупляется голод. Без поддержания правильного питания они могут легко потерять вес.
⑩ Тошнота и рвота.
Аномалия в функции печени или рост билирубина может вызвать тошноту. Это может так же произойти наряду с лихорадкой из-за инфекции, вызванной прободением желчного пузыря.
Когда эти симптомы начинают проявляться, следует немедленно проконсультироваться с врачом и подтвердить, присутствует ли рак или какое-то другое заболевание.
___________________________
Спасибо, что читаете нас — не забываем, про оценку и подписываться на наш канал.
Рак желчного пузыря — онкопатология злокачественного характера, при которой клетки органа подвергаются мутационным преобразованиям на молекулярном уровне. Болезнь диагностируется нечасто — от всей численности онкозаболеваний пищеварительной системы подтверждается в 0,5% случаев. В группе риска — женщины пенсионного возраста (старше 55 лет).
Патология характеризуется стремительным развитием и тяжелой клинической картиной, включая интенсивный болевой синдром, истощение, желтуху. Сложности в раннем выявлении и успешном излечении от недуга связаны с недостаточной изученностью патогенетических механизмов, приводящих к мутации клеток.
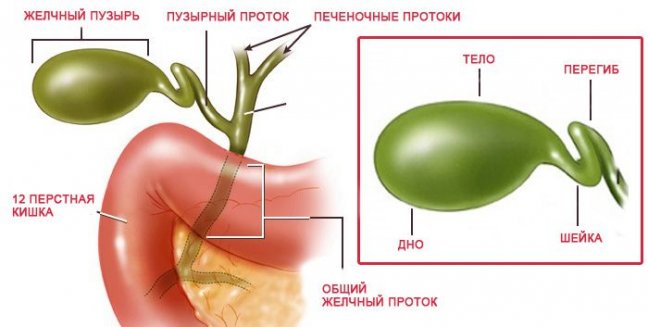
Факторы риска
Рак желчного пузыря в гастроэнтерологии относят к редким злокачественным новообразованиям. По характеру морфологических изменений первичный рак в 80% случаев возникает в форме аденокарциномы, при которой опухоль представлена железистыми клетками. Реже новообразования в желчном пузыре развиваются по типу классической карциномы (состоящей из эпителиальных клеток), плоскоклеточного или слизистого рака. Патология нередко сочетается с карциномой желчевыводящих и внепеченочных желчных ходов.
Специфические факторы риска, повышающие вероятность развития онкопатологии, неизвестны. В медицине есть перечень причин, приводящих к активации онкогена:
- отягощенная наследственность — при наличии семейных случаев рака желчного пузыря или прочих органов ЖКТ риск развития патологии повышается до 60%;
- возрастной фактор — подавляющее большинство случаев онкопатологии фиксируется у лиц старше 50–60 лет;
- продолжительный контакт с канцерогенами;
- вредные условия труда, работа по выплавке металлов и производству резиновых изданий;
- перенесенные паразитарные инфекции (описторхоз);
- хронические воспалительные заболевания органов ЖКТ (неспецифический язвенный колит, болезнь Крона);
- неправильное питание со злоупотреблением жирной, копченой пищей, едой с консервантами и химическими добавками;
- злоупотребление алкоголем и никотином;
- ослабленная иммунная система.

Немаловажная роль в мутации клеток органа принадлежит фоновым патологиям — полипы и поликистоз желчного пузыря, кальциноз (конкременты в желчевыводящих путях), билиарный цирроз, склерозирующий холангит (катаральный процесс в печени), носительство сальмонеллы или перенесенный сальмонеллез. В 60% случаев рак желчного пузыря появляется при длительном хроническом холецистите. Наличие в анамнезе желчекаменной болезни повышает вероятность появления раковых новообразований до 40%.
Стадии онкопатологии
Рак желчного пузыря подразделяют на стадии, основываясь на классификацию системы TNM.
- Tis, или стадия ноль — рак в преинвазивной форме, мутировавшие клетки локализуются во внутреннем слое органа, интенсивно делятся, уничтожая здоровые ткани.
- Т1, или 1 стадия — злокачественное новообразование начинает разрастаться в слизистый слой желчного пузыря (стадия Т1а) и в мышечную ткань (Т1b). Раковая опухоль имеет форму овала, располагается на стенке органа, вдаваясь в полость.
- Т2, или 2 стадия — раковая опухоль прорастает до серозного слоя, новообразование выходит за пределы мышц органа. Поражается висцеральная брюшина, но инфильтрация в печень отсутствует.
- Т3, или 3 стадия — новообразование прорастает в серозный слой, иррадиирует в область органов ЖКТ, поражает печень. На 3 стадии начинают образоваться метастазы, что обусловлено поражением печеночных сосудов, откуда с током крови раковые клетки разносятся по организму.
- Т4, или 4 стадия — инвазивное поражение печени достигает более 20 мм, опухоль прорастает в желудок, поджелудочную, ДПК.
- N0 — метастатическое поражение в региональных лимфоузлах отсутствует.
- N1 — поражаются лимфоузлы в общем или околопузырном желчном протоке, в воротной вене.
- N2 — метастазы достигают головной части поджелудочной, ДПК, чревной артерии.
- M0 — отдаленные метастазы отсутствуют.
- M1 — отдаленные метастазы определены.
Клинические проявления
На нулевой стадии рак желчного пузыря не проявляется, клиника практически отсутствует. Выявление начальных стадий онкопатологии происходит по чистой случайности, в ходе гистологического анализа тканей органа, взятых при хирургическом вмешательстве у пациентов с холециститом. Первые признаки рака начинают проявляться по мере увеличения новообразования.
Ранний период клинической картины при раке желчного называют дожелтушным. К основным симптомам, тревожащим больного в дожелтушный период, относят:
- вздутие в эпигастральной зоне;
- тяжесть и чувство распирания в правом боку под ребрами;
- приступы тошноты;
- боли в правом подреберье тупого характера;
- расстройство стула — от диареи до запоров;
- сильная слабость;
- субфебрильная температура;
- резкое похудение.
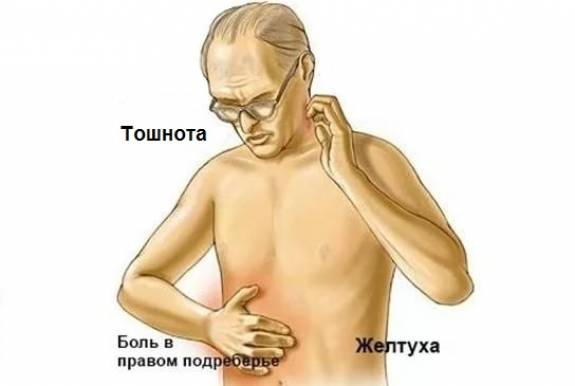
Длительность клинического периода без проявлений желтухи напрямую зависит от месторасположения злокачественного новообразования и приближенности к желчевыводящим протокам. Если опухоль достигла хвостовой части или тела поджелудочной, продолжительность дожелтушного периода дольше. При прорастании опухоли в головку поджелудочной и внепеченочные протоки период без признаков механической желтухи сокращается.
По мере прогрессирования симптомы рака приобретают большую клиническую значимость:
- появление желтушности кожных покровов и глазных склер, что свидетельствует о попадании желчи в системный кровоток;
- повышение температуры до 38°;
- посветление кала и потемнение урины;
- умеренный зуд кожи;
- вялость, адинамия, заторможенность;
- ощущение горечи во рту;
- анорексия;
- боли приобретают постоянный характер.
Если раковая опухоль пережимает желчные ходы, появляется асцит брюшной полости, гнойное поражение желчного пузыря (эмпиема). На 3–4 стадиях развивается карциноматоз брюшины, прогрессирует истощение. Изредка рак прогрессирует молниеносно, основное проявление заключается в мощной интоксикации и септическом поражении крови.
Диагностика
Длительное бессимптомное течение онкопатологии приводит к тому, что в 70% случаев болезнь выявляют на поздней стадии, когда рак неоперабельный. Диагностика рака желчного пузыря на начальных стадиях затруднительна по ряду причин:
- отсутствие специфических признаков патологии;
- схожесть клинической картины с иными болезнями билиарной системы — холециститом, циррозом;
- анатомические особенности расположения желчного пузыря — орган располагается за печенью, что затрудняет возможность применения пальцевого исследования и визуальных методов.
Комплексное обследование при подозрении на раковую опухоль в желчном пузыре начинается с осмотра больного и пальпации брюшной области. При пальцевом исследовании выявляется увеличенная печень, выступающая за край реберной дуги и увеличенный в объеме желчный. Иногда удается прощупать инфальтраты в брюшинной полости. Типичным признаком при наличии злокачественной опухоли выступает увеличенная селезенка.
При диагностике рака обязательно проводят ряд лабораторных анализов:
- печеночные пробы — специальное исследование с биохимическим анализом крови для выявления сохранности функциональных способностей печени по дезинтоксикационной активности; при проведении печеночных проб выявляют показания билирубина (включая фракции), щелочной фосфотазы, альбумина, протромбиновое время;
- выявление специфического маркера СА 19–9, увеличение концентрации которого достоверно указывает на течение онкологических процессов в органах пищеварительной системы.

Из высокоточных инструментальных методов при подозрении на онкологию показано ультразвуковое исследование желчного пузыря и печени. На УЗИ выявляют размеры органов, значительно превышающие норму, что свидетельствует об активном росте опухоли. При раке ультразвук показывает неравномерно уплотненные стенки пузыря, неоднородность структуры. Дополнительно могут визуализироваться метастазы в печени. Для уточнения стадии рака и интенсивности процесса метастазирования прибегают к расширенной сонографии брюшины.
Для подтверждения и уточнения диагноза помимо УЗИ проводят дополнительную инструментальную диагностику:
- холецистография — рентген желчного пузыря с контрастом позволяет оценить состояние стенок органа, наличие патологических процессов;
- чрескожная чреспеченочная холангиография — инвазивный метод рентгеноконтрастного изучения состояния желчных протоков;
- диагностическая лапароскопия необходима для оценки ситуации относительно операбельности опухоли и эффективности операции.
Тактика лечения
При выборе оптимальной тактики лечения необходимо учитывать стадию онкопатологии, активность процесса метастазирования, возраст и общее состояние больного. В ситуациях, когда рак диагностируется после его резекции по причине холелитиаза, проведенная операция приносит положительные результаты. При прорастании опухоли в соседние органы операция часто бывает невыполнимой из-за тесных связей с кишечником, поджелудочной железой.
На начальных стадиях рака (Т1-Т2) и при местнораспространенном онкологическом процессе показано проведение простой или расширенной холецистэктомии (удаление патологически измененного желчного пузыря). При раке желчного пузыря с единичными метастазами в печень (стадия Т3) помимо холецистэктомии прибегают к резекции пораженной доли печени, дополнительно могут удалить ДПК и поджелудочную железу.

При неоперабельной стадии рака показаны хирургические вмешательства паллиативного характерна, цель которых — облегчение негативной симптоматики и продление жизни больного. Часто прибегают к эндоскопическому стентированию — установке трубок в желчные ходы для нормализации оттока желчи. Иногда приходится формировать наружный свищ для выведения желчи.
К дополнительным мероприятиям после оперативных вмешательств и при неоперабельном раке относят:
- химиотерапию — курсовое введение химических медикаментов, убивающих клетки раковой опухоли; химиотерапия позволяет уменьшить болевой синдром и нормализовать состояние, но несет много побочных эффектов (недомогание, рвота, утрата аппетита);
- лучевую терапию — метод с использованием высокоэнергетических рентгеновских лучей, цель которого — коагуляция раковых клеток и подавление роста новообразования;
- радиационную терапию с приемом сенсибилизаторов применяют в комплексе с лучевой, что повышает положительный результат от лечения и продлевает жизнь на несколько лет.
Народная медицина против онкопатологии
Народная медицина предлагает лечить рак желчного с помощью фитотерапии. Однако важно уяснить — народные способы относятся к вспомогательной терапии и не заменяют основного лечения. В борьбе с раком желчного пузыря особой популярностью пользуются рецепты:
- настой кукурузных рылец — на 10 г сырья добавляют 300 мл кипятка и варят полчаса. Пьют отвар по 20 мл на прием, дважды за сутки, полный курс длится 45 дней;
- настойка белены черной — на 20 г сырья добавляют 500 мл водки, настаивают 14 дней; пьют по 2 капли до приема пищи, один раз за день;
- смесь сока редьки и меда в одинаковых пропорциях употребляют по 50 г на прием дважды за сутки, до приема пищи.
Прогноз и превентивные меры
Прогноз на выживаемость при раке желчного пузыря неблагоприятен. По сравнению с опухолями прочих органов, рак желчного в подавляющем большинстве случаев подтверждается в нерезектабельных стадиях. Невозможность иссечения ракового новообразования, множественные метастазы в соседних органах и лимфоузлах не дают шанса на благоприятный исход — смерть больных наступает в срок до 4–6 месяцев. Информация о выживаемости после операций по удалению опухоли противоречива — до 40% больных живут еще 5 лет.
Специфическая профилактика болезни отсутствует. Для снижения и ослабления действия негативных факторов, провоцирующих развитие онкопатологии, важно соблюдать элементарные правила: своевременно лечить болезни пищеварительного тракта, придерживаться здорового образа жизни, поддерживать оптимальный вес, не допуская ожирения.