Опухоль желчного пузыря лечение
Опухоль желчного пузыря — это разрастание атипичных клеток из тканевых структур органа. Основная задача врача и пациента — не допустить углубления и распространения процесса. Важно обращать внимание на все клинические признаки и проявлять онкологическую «настороженность».
Не все возникающие в желчном пузыре новообразования проявляют себя сразу. Все зависит от локализации, гистологической структуры и злокачественности опухоли.
Строение и функциональные особенности желчного пузыря
Желчный пузырь — полый орган грушевидной формы, призванный накапливать и хранить в себе желчь, вырабатываемую клетками печени. Анатомически он состоит из дна, тела и шейки. Вывод желчи осуществляется через пузырный проток, который является продолжением шейки пузыря, затем — в общий желчный проток.
Топография органа
Желчный пузырь расположен непосредственно под печенью, точнее под правой долей. Ложе желчного пузыря составляют связки, которые прикрепляют его к нижнему краю печени и удерживают в фиксированном положении.
Относительно костных структур желчный пузырь находится в правом подреберье, на 2 см правее от среднеключичной линии.
Функции желчного пузыря и желчи:
- резервуар и «хранилище» — желчь скапливается для очередной порции еды;
- участие в переработке пищевых веществ, в частности, эмульгировании жиров;
- активация ферментов поджелудочной железы для ускорения расщепления углеводов, белков и липидов в ЖКТ;
- синхронизация работы поджелудочной железы — вместе с желчью в просвет двенадцатиперстной кишки выделяются панкреатические ферменты. Это способствует своевременному и полноценному пищеварению;
- регуляция моторики тонкой кишки. Химические рецепторы клеток кишечника реагируют на желчь — начинается продвижение пищи и всасывание питательных веществ.
Немного о статистике заболеваемости
Новообразования органов пищеварения в списке онкологических заболеваний занимают примерно 6–7 место. Но конкретно опухоли желчного пузыря, желчных протоков и печени встречаются нечасто, это не более 1–1,5% от всех онкопатологий.
Прирост заболеваемости за последние 5 лет составляет не более 0,4%. Возрастной ценз патологий: люди старше 60-ти лет. Хотя опухоли печени за прошедшее десятилетие «помолодели», это связано с повышением заболеваемости гепатитом C и переходом его в гепатоцеллюлярную карциному.
Современная медицина в своем арсенале имеет точные диагностические аппараты, высокотехнологичные методы хирургии желчных путей, таргетную (прицельную) терапию. Часто симптомы опухолей печени и желчного пузыря маскируются под другие, более распространенные заболевания: гепатит, холецистит, желчнокаменная болезнь, панкреатит, билиарный цирроз.
Поэтому рак желчевыводящей системы зачастую диагностируется на поздних стадиях, когда возможность вылечить болезнь очень мала. В этом случае приходится делать паллиативные (временно облегчающие состояние пациента) операции.
Классификация опухолей гепатобилиарной системы
Опухоли делятся на несколько групп, в зависимости от признака классификации.
I. Гистологическая классификация:
Доброкачественные опухоли и/или предраковые заболевания:
- Гемангиомы и аденомы печени, истинные кисты печени.
- Фиброма, аденома, миксома, лейомиома, фиброксантогранулема желчного пузыря, полип желчного пузыря, папилломы.
Злокачественные опухоли:
- Рак, происходящий из эпителия: аденокарцинома (встречается чаще всех), солидный и слизистый рак желчного пузыря с различной степенью дифференцировки; гепатоцеллюлярная карцинома (печеночно-клеточный рак). Чем более приближены по строению к нормальной ткани опухоли, тем легче они поддаются лечению.
- Растущие из соединительнотканной прослойки: скирр (фиброзный рак) желчного пузыря и саркомы печени.
- Растущие из паренхиматозных структур: гепатома (опухоль, образовавшаяся из печеночных клеток), холангиома (опухоль из внутрипеченочных желчных протоков), холангиогепатома;
- Анапластический рак — самая злокачественная опухоль желчного пузыря. Быстро растет и метастазирует, но и встречается редко.
II. Классификация по степени поражения атипичными клетками структур органа:
- поверхностный процесс — затрагивает только слизистую оболочку;
- глубокий процесс — опухоль распространяется в толщу стенки органа или «расползается», затрагивая больше анатомических структур желчного пузыря;
- опухоль выходит за пределы органа — раковыми клетками поражается печень, «местные» лимфоузлы, желудок или тонкая кишка;
- тотальное распространение опухоли — за пределы вышеуказанных локализаций — гематогенным и лимфогенным путем.
III. Буквенно-цифровая классификация по международной системе TNM, где T — распространенность (глубина) опухоли, N — наличие/отсутствие метастазов в регионарных лимфатических узлах, M — отдаленные метастазы.
Доброкачественные опухоли желчного пузыря встречаются редко. Обычно они являются случайной находкой на УЗИ органов брюшной полости или при рентгеноконтрастном исследовании желчевыводящих путей. Протекают они малосимптомно или бессимптомно. Самое большее, чем могут проявиться, — это симптомы дискинезии желчевыводящих путей. Человек с такой патологией находится под наблюдением гастроэнтеролога: если опухоль не растет и не прогрессируют симптомы, то ее даже не удаляют.
А вот злокачественные опухоли в желчном пузыре — более частое явление, чем доброкачественные. Они составляют 90% всех новообразований билиарного тракта.
Причины и факторы риска возникновения опухолей желчного пузыря
До сих пор причины онкозаболеваний неизвестны. Одни специалисты считают «виновными» в появлении атипичных клеток генетические мутации, другие — образ жизни человека. Опасной может оказаться любая комбинация из нескольких предрасполагающих факторов.
Факторы риска развития рака желчного пузыря:
- наследственность — если кто-либо из членов семьи имел в анамнезе рак, то есть вероятность возникновения его у следующих поколений;
- хронический холецистит с обострениями — воспаление провоцирует образование полипов, которые имеют тенденцию к озлокачествлению. Даже опухоль в виде маленького полипа желчного пузыря может дать непредсказуемые последствия;
- желчнокаменная болезнь — конкременты травмируют стенку пузыря и протоков. На месте поврежденных клеток могут образоваться атипичные;
- сочетание 2 и 3 состояний — длительно протекающая желчнокаменная болезнь, сопровождающаяся симптомами хронического бактериального холецистита. Это особо опасная комбинация с точки зрения канцерогенеза;
- застой желчи, вызванный дискинезией желчевыводящих путей по гипокинетическому типу — возникает при нарушении сократительной способности стенки протоков;
- неправильное питание и постоянные погрешности в диете — избыток жирной и углеводистой пищи нарушает динамику оттока желчи. А малое количество растительной пищи снижает моторику кишки и способствует дискинезии билиарного тракта;
- сопутствующая патология верхних отделов желудочно-кишечного тракта — хронический гастрит с рефлюксом, панкреатит, язва 12-перстной кишки;
- вредные химические вещества и тяжелые металлы — многолетние наблюдения подтверждают, что работники металлургии более подвержены возникновению новообразований в желчном пузыре.
Симптоматика новообразований желчного пузыря
Все симптомы опухолей желчного пузыря и протоков можно разделить на две группы: местные и общие.
- Местные (локальные) симптомы — признаки заболевания, проявляющиеся в системе органов, где локализована опухоль.
- Общие симптомы — признаки заболевания, которые влияют на работу организма в целом.
Первые симптомы новообразования билиарного тракта можно принять за дискинезию желчевыводящих путей, которая есть у 50% населения России. Часто тревожные «звоночки» от рака списывают на погрешности в диете, усталость, переутомление или гастрит, которым также страдает большая часть жителей страны.
По мере прогрессирования заболевания к клинической картине «подключаются» более серьезные проявления.
1 группа симптомов — местные:
- боли в правом подреберье и/или в эпигастрии, имеющие тенденцию распространяться по всему животу;
- горечь во рту, которая связана с препятствием оттоку желчи;
- рвота вследствие нарушения моторики желчных путей и кишки;
- вздутие живота, метеоризм по причине отсутствия адекватного переваривания жиров и нарушение моторики ЖКТ;
- осветление стула (вплоть до бледно-желтого оттенка). В норме за счет окисленных в процессе пищеварения желчных пигментов кал становится коричневым. Если желчь не попадает в кишку из-за обтурации опухолью, то стул не окрашивается в обычный цвет.
2 группа симптомов — общие:
- признаки интоксикации организма — потеря или извращение аппетита, тошнота, слабость;
- желтушность кожных покровов и слизистых — желчь постоянно накапливается, но не попадает в кишку из-за перекрытия просвета билиарных путей опухолью. Начинается «поиск» альтернативного вывода — всасывание в кровь;
- повышение температуры тела — иммунитет с помощью лихорадки пытается бороться с атипичными клетками.
Последствия и осложнения опухолей билиарной системы:
- обтурационная желтуха — опухоль закрывает просвет желчного протока и мешает оттоку желчи;
- билиарный панкреатит — общий желчный и панкреатический проток имеют одно выводное отверстие. Выход желчи и сока поджелудочной железы происходит синхронно. Если желчь из-за опухоли не поступает в просвет кишки, задерживается отток панкреатического сока с ферментами. Начинается самопереваривание поджелудочной железы;
- отеки — локальные и генерализованные. Наступают из-за «пережатия» вен печени разросшейся опухолью — увеличивается давление в системе воротной вены, нарушается венозный отток от периферии. Вследствие канцероматоза (множественных метастазов) брюшины может возникнуть асцит — много жидкости в животе.
Стадии рака желчного пузыря и пути метастазирования
Стадия 0 — карцинома находится в пределах слизистой желчного пузыря.
Стадия 1 — у опухоли наблюдается эндофитный рост, т. е. она проникает в мышечный и соединительнотканный слой стенки органа.
Стадия 2 — поражение раковыми клетками близлежащего органа пищеварения (печень, желудок, поджелудочная железа) и регионарных лимфоузлов.
Стадия 3 — метастазы попадают в другие системы органов через кровяное или лимфойдное русло.
Стадия 4 — множественные метастазы и раковая кахексия (истощение).
Основные и наиболее часто встречающиеся пути метастазирования рака желчного пузыря:
- брыжеечные, желудочные лимфоузлы, поясничный лимфатический ствол, забрюшинные лимфоузлы;
- поджелудочная железа;
- печень;
- желудок;
- селезенка;
- отдаленные метастазы — паховые лимфоузлы, вторичные злокачественные новообразования в легких.
К какому врачу обращаться
При онкопатологиях желчных путей в тандеме работают 4 специалиста: гастроэнтеролог, онколог, абдоминальный хирург и хирург-эндоскопист.
Гастроэнтеролог наблюдает пациента на протяжении всего периода заболевания и назначает консервативную терапию. Онколог и абдоминальный хирург планируют ход операции и выполняют ее. Эндокопист применяет современные методы инвазивной диагностики патологий желчевыводящих путей.
Диагностика рака желчного пузыря
Есть лабораторные и инструментальные методы исследования.
Лабораторная диагностика неспецифична. Она покажет наличие «непорядка» в гепатобилиарном тракте, но не идентифицирует причину.
Биохимический анализ крови при опухоли покажет, что повышен билирубин, печеночные трансаминазы, панкреатическая амилаза (если развился билиарный панкреатит), тимоловая проба; увеличена гамма-глобулиновая фракция белков на фоне снижения общего белка.
Копрограмма — в кале присутствуют непереваренные жиры и разные пищевые волокна.
Клинический анализ крови — присутствуют лейкоцитоз и анемия.
Обнаружение в венозной крови раковых антигенов — карциноэмбрионального и CA 19–9.
Инструментальные методы направлены на выявление конкретной патологии:
- ультразвуковое исследование органов брюшной полости — опухоли желчного пузыря на УЗИ видны хорошо;
- рентгеноконтрастное исследование желчных путей покажет точные места локализации опухолевых стенозов;
- МРТ брюшной полости показывает послойно четкую локализацию и особенности опухоли;
- сцинтиграфия — радиологическое исследование, с помощью которого оценивается структура ткани и быстрота выведения изотопа;
- лапароскопия — операция по введению зондов в брюшную полость через небольшие отверстия с визуализацией органов и тканей. Во время лапароскопии часто берут биопсию — отрезают кусочки ткани для гистологического исследования под микроскопом. Подтверждается диагноз рака и определяется его вид.
Лечение рака желчного пузыря
Лечение опухолей желчного пузыря делится на две большие подгруппы: консервативное и оперативное.
Оперативное лечение
Лечение бывает радикальное, когда хирургическим путем опухоль удаляется полностью и паллиативное, если опухоль невозможно удалить без повреждения важных структур организма, потому проводится операция, временно облегчающая состояние больного.
Радикальные операции:
- удаление желчного пузыря (холецистэктомия) — лапароскопическим методом или открытым доступом; подробнее о последствиях удаления желчного пузыря →
- холецистэктомия с частичной резекцией печени — делается в случае, если раковые клетки частично перешли на печень.
Паллиативные операции:
- стентирование и расширение желчных протоков с установкой сетчатого импланта;
- создание обходного анастомоза между желчным пузырем и 12-перстной кишкой;
- холецистостомия — выведение дренажной трубки из желчного пузыря наружу.
Консервативное лечение
В комплексе или различных комбинациях применяются несколько методов консервативной терапии:
- химиотерапия — стандартное введение химиопрепаратов перорально или внутривенным капельным путем. Имеет массу побочных эффектов, но при множественных метастазах незаменимо;
- лучевая терапия — происходит прицельное облучение в месте пораженного органа;
- таргетная терапия при опухоли желчного пузыря считается более эффективной и безопасной, чем 2 предыдущих метода. Заключается в прицельном воздействии лекарственного вещества именно на раковые клетки. Это способствует минимизации побочных эффектов и ускорению уничтожения опухоли;
- гепатопротекторы, спазмолитики, прокинетики — коррекция работы желчных путей и кишки.
Во время лечения необходимо придерживаться диеты: исключить жирное и жареное, легкоусвояемые углеводы; есть больше отварных и тушеных овощей.
Прогноз
Если опухоль выявлена своевременно, то при полном ее удалении исход благоприятен и 5-летняя выживаемость после операции обеспечена. Также прогноз заболевания определяется следующими факторами:
- распространенность процесса — на ранних стадиях радикально удалить новообразование гораздо легче, чем на поздних;
- гистологическая разновидность опухоли — если рак высокодифференцированный, шансы на избавление от него повышаются в разы;
- последствия, которые опухоль желчного пузыря дала для организма — длительная желтуха способствует сильной интоксикации, метастазирование раковых клеток — вынужденному применению токсичных химиопрепаратов;
- возможность радикального удаления опухоли желчного пузыря.
Правильно и своевременно поставленный диагноз — залог полного и успешного излечения. Современный метод лечения — таргетная терапия — при опухолях желчного пузыря повышает выживаемость пациентов.
Рак излечим. Но необходимо прислушиваться к своим ощущениям и хотя бы раз в два года посещать гастроэнтеролога.
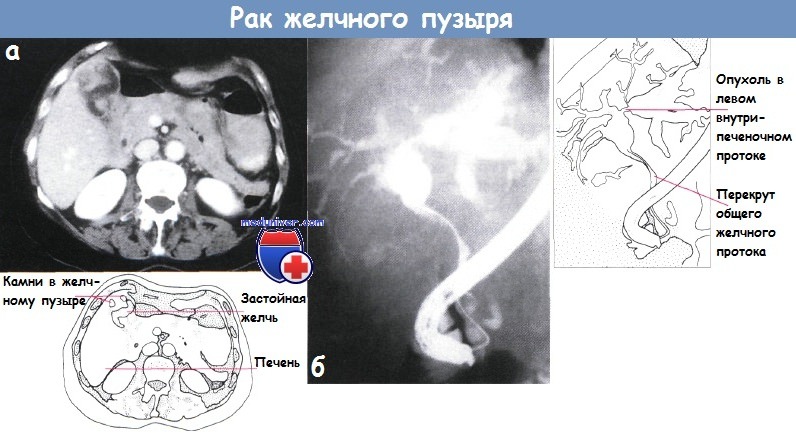
Доброкачественные опухоли желчного пузыряК доброкачественным опухолям желчного пузыря, встречающимся редко, относятся папилломы, аденомы, аденомиомы, фиброаденомы, цистаденомы, миомы, миксомы и др. Среди них более часто встречаются папилломы. Они бывают множественными и образуют даже диффузный папнлломатоэ желчного пузыря. Доброкачественные опухоли желчного пузыря могут сочетаться с конкрементами. Клинически они ничем себя не проявляют либо наблюдаются симптомы, характерные для хронического холецистита. При холецистографии мелкие опухоли обычно не выявляются, а более крупные принимают за конкремент, поэтому в большинстве случаев их диагностируют уже во время операции или случайно обнаруживают при патологическом исследовании. Лечение состоит в удалении опухоли. Однако в большинстве случаев производят типичную холецистэктомию, учитывая, что во время операции исключить злокачественное перерождение опухоли не всегда возможно даже при срочном гистологическом исследовании се. При сочетании опухоли с конкрементами или хроническим холециститом удаление желчного пузыря тем более необходимо. Опухоли внепеченочных желчных протоков встречаются еще более редко. К доброкачественным опухолям желчных протоков относят: фибромы, аденомы, нейрофибромы, липомы, миксомы, папилломы, миомы и др. Вначале они не вызывают каких-либо клинических проявлений, но по мере роста, обычно медленного, приводят к сужению просвета протока вплоть до полной закупорки его. При этом возникают боли в правом подреберье, иногда по типу печеночной колики, и обтурационная желтуха, крайне напоминающие клиническую картину при холедохолитиазе. Диагностика доброкачественных опухолей трудна, даже во время oпeрации их приходится дифференцировать с конкрементами и злокачественным новообразованием. В последнем случае характер опухоли иногда удается выяснить только после срочного, а в отдельных случаях и дополнительного планового гистологического исследования. Лечение. Доброкачественные опухоли желчных протоков подлежат удалению в связи с опасностью развития обтурационной желтухи н их злокачественного перерождения. Эту операцию в отдельных случаях приходится сочетать с резекцией небольшого сегмента протока и последующим сшиванием его конец в конец или с наложением билиодигестивного анастомоза.
Рак желчного пузыряПервичный рак желчного пузыря составляет от 2 до 8% злокачественных опухолей человека и занимает пятое место среди опухолей желудочно-кишечного тракта. Обычно он поражает лиц в возрасте старше 50 лет. Женщины болеют раком желчного пузыря в 4—5 раз чаще, что объясняется нередким сочетанием его с желчнокаменной болезью, которая у мужчин встречается значительно реже. Однако нельзя говорить о прямой зависимости между этими двумя заболеваниями, так как процент ракового поражения при калькулезном холеинстите невысок, хотя при раке желчного пузыря, как правило, встречаются камни. Рак желчного пузыря локализуется более часто в области дна, реже — шейки желчного пузыря и поверхности, обращенной к печени. По характеру гистологического строения чаще встречаются аденокарцинома, затем скирр, слизистый, солидный, плоскоклеточный и низкодифференцированный рак. Опухоль имеет высокую степень злокачественности, рано метастазирует. обычно по лимфатическим путям. Прежде всего поражаются печень и лимфатические узлы ворот печени, что быстро приводит к развитию обтурацнонной желтухи или сдавлению воротной вены, сопровождающемуся асцитом, гепатомегалии. Рак желчного пузыря, особенно в начальной стадии заболевания, характеризуется бессимптомным течением. Если он развивается на фоне желчнокаменной болезни, то не сопровождается какими-либо патогномоничными признаками. Такие симптомы как интенсивные постоянные боли, пальпируемая бугристая опухоль в правом подреберье, желтуха, снижение массы тела, нарастающая слабость, анемия, позволяющие заподозрить рак желчного пузыря, в большинстве случаев служат проявлениями уже далеко зашедшего внеорганного поражения. Приступообразные боли, значительное повышение температуры тела, озноб, проливной пот для рака желчного пузыря нехарактерны, но могут иметь место при присоединении вторичной инфекции, развитии эмпиемы желчного пузыря, холангита, при сочетании с острым холециститом. В связи с этим В. X. Василенко и И. А. Кикодзе не без основания различают следующие клинические формы первичного рака желчного пузыря: желтушную, «опухолевую», диспепсическую, септическую и «немую». В ряде случаев в клинической картине рака желчного пузыря на первый план выступают симптомы вторичного поражения — прорастания, сдавления опухолью или ее метастазами расположенных рядом органов и тканей, что проявляется симптомами непроходимости желудочно-кишечного тракта, обтурацнонной желтухой, асцитом. Гипохромная анемия, небольшой лейкоцитоз, увеличенная СОЭ, билирубинемия, ахлоргидрия не являются характерными признаками первичного рака желчного пузыря и развиваются обычно в поздней стадии заболевания. Диагностика основывается на данных различных исследований. При дуоденальном зондировании пузырный рефлекс обычно отсутствует. В редких случаях получения порции В в ней имеется большое количество лейкоцитов и слизи, а в мазках, окрашенных по Романовскому — Гимзе, могут быть обнаружены раковые клетки. Рентгенологическое исследование желудочно-кишечного тракта позволяет выявить смешение или сдавление, а также деформацию близлежащих органов, что обычно не является конкретным указанием на поражение желчного пузыря раковой опухолью. При холецистографии в отдельных случаях может определяться дефект наполнения с неровными контурами или деформация тени желчного пузыря. При значительном поражении с вовлечением шейки и пузырного протока желчный пузырь не контрастируется, что, однако, наблюдается иногда и при калькулезном холецистите. Диагностические возможности выделительной холеграфии в большинстве случаев низкие, а при наличии желтухи отрицательные. Сканирование н ультразвуковая биолокация желчного пузыря ввиду отсутствия специфических признаков злокачественного процесса не могут считаться достоверными. Важное диагностическое значение имеет лапароскопия, при которой, помимо визуального исследования, возможно одновременное выполнение чреспеченочной или чреспузырной холангиографии, а также прицельной биопсии со срочным гистологическим исследованием. Кроме того, она позволяет обнаружить метастазы опухоли и избежать необоснованного хирургического вмешательства. Прорастание или метастазирование рака желчного пузыря в печень удастся выявить и с помощью гепатосканирования, ультразвуковой диагностики, а также целиакографии. Таким образом, эти исследования дают возможность определить oпeрабельность опухоли. Во время операции диагностика рака желчного пузыря обычно не представляет трудности, за исключением случаев распространенного экстравезикального поражепия, когда сложно установить первичную локализацию опухоли, а также при поражениях, не выявляемых макроскопически и совершенно неожиданно обнаруживаемых при плановом патоморфологнческом исследовании на фоне острого или хронического воспаления. В связи с этим не лишено оснований предложение производить срочное гистологическое исследование желчного пузыря после холецистэктомии у всех лиц пожилого и старческого возраста. Лечение только хирургическое. Радикальные операции удается выполнить лишь в ранней стадии заболевания, поэтому операбельность составляет около 30%. При локализации ракового процесса в области дна или шейки желчного пузыря вмешательство может быть ограничено холецистэктомией. При поражении стенки, прилежащей к печени, необходима и резекция последней. Если наблюдается прорастание опухоли в печень или солитарный метастаз, производят сегментарную резекцию ее либо гемигепатэктомию, при вовлечении в опухолевый процесс внепеченочных желчных протоков или окружающих органов — их резекцию. Однако целесообразность столь радикальных операций многими хирургами оспаривается. Паллиативные операции выполняют редко. При эмпиемах желчного пузыря производят холецистостомию, при обтурационной желтухе на почве метастаза в ворота печени — реканализацию желчных протоков или наружное транспеченочное дренирование. Прогноз в большинстве случаев плохой даже после радикальных операций. Помимо высокой непосредственной летальности (около 35%), пятилетняя выживаемость не превышает 1%. Несколько лучшие отдаленные результаты наблюдаются при случайном обнаружении рака во время холецистэктомии, производимой по поводу желчнокаменной болезни. Результаты хирургического лечения рака желчного пузыря улучшаются при выполнении операций в более ранние сроки. Это в значительной степени связано с разработкой более совершенных методов исследования рака. Важную роль с точки зрения профилактики и раннего лечения рака желчного пузыря играют своевременные оперативные вмешательства при хроническом калькулезиом холецистите, а также холецистэктомии при сне-мых» камнях, у так называемых носителей желчных камней. Саркомы желчного пузыря встречаются очень редко в виде миосарком, миксохондросарком, меланосарком, лимфосарком и ангиосарком. Гистологически они относятся к веретенообразно-клеточным и полиморфно-клеточным формам с гигантскими клетками. — Также рекомендуем «Рак желчных протоков. Диагностика и лечение рака желчных протоков» Оглавление темы «Болезни желчных путей и поджелудочной железы»: |