Опухоль после операции на желчном пузыре
Насколько эффективно хирургическое лечение рака желчного пузыря? Можно ли при этой злокачественной опухоли проводить лапароскопические операции? Какие виды хирургических вмешательств выполняются? Каковы прогнозы? Стоит ли ехать на лечение за границу? Где можно прооперироваться в России?
Рак желчного пузыря — довольно редкая злокачественная опухоль. По распространенности она занимает шестое место среди опухолей желудочно-кишечного тракта. В США ежегодно диагностируются 4000–5000 новых случаев. Данный тип рака — один из самых коварных и смертоносных:
- Только у 20% пациентов рак желчного пузыря диагностируют на ранней стадии. У 80% опухоль на момент постановки диагноза успела распространиться за пределы желчного пузыря. У половины пациентов имеются метастазы в лимфатических узлах.
- Лишь в 10% случаев опухоль резектабельна, то есть её можно удалить.
- Желчный пузырь прилегает непосредственно к печени. Это способствует быстрому прорастанию опухоли в печеночную ткань.
- Хирургическое вмешательство — единственный метод лечения, который может дать реальный шанс на стойкую ремиссию.
- Стандартная операция при раке желчного пузыря — расширенная холецистэктомия. Хирург, который её выполняет, должен иметь большой опыт.
- Пятилетняя выживаемость при раке желчного пузыря составляет 5–10%.
Несмотря на то, что рак желчного пузыря встречается относительно редко, врачи Европейской клиники имеют большой опыт в его диагностике и лечении. Мы знаем, как помочь даже в запущенных случаях.
Диагностическая лапароскопия при раке желчного пузыря
Нередко при подозрении на злокачественную опухоль желчного пузыря прибегают к диагностической лапароскопии. Цель такого вмешательства — не удалить опухоль, а осмотреть её более детально, оценить стадию рака и распространение на соседние структуры.
Диагностическая лапароскопия помогает врачу разобраться, резектабельна ли опухоль, и оптимально спланировать предстоящую операцию.
Тактика лечения в случаях, когда изначально не было подозрения на рак
Иногда раковые клетки в желчном пузыре обнаруживают уже после операции, в ходе биопсии. Изначально выполняют холецистэктомию — удаление желчного пузыря — по поводу холецистита, желчнокаменной болезни.
Простая холецистэктомия предусматривает удаление только желчного пузыря, без соседних структур. Дальнейшая тактика будет различной, в зависимости от того, какой результат получен из лаборатории:
- В желчном пузыре не обнаружены раковые клетки. В таком случае считается, что первоначальный диагноз подтвержден, лечение закончено.
- В желчном пузыре обнаружена опухоль, но она не распространяется до мышечного слоя органа. Диагностируют рак желчного пузыря на ранних стадиях. Опухоль удалена, повторной операции не требуется.
- В желчном пузыре обнаружена опухоль, которая проросла в мышечный слой. Есть риск того, что раковые клетки распространились в соседние органы. Требуется повторная операция — радикальная резекция печени.
Тактика лечения в случаях, когда диагностирован рак, или имеется подозрение на него
Лапароскопия имеет ряд преимуществ перед открытой операцией. Она сопровождается меньшей травматизацией тканей и кровопотерей, пациент быстрее восстанавливается и возвращается к привычным делам, в послеоперационном периоде не беспокоят такие сильные боли, не остается большого заметного рубца.
Но при раке желчного пузыря, который успел прорасти в соседние органы, лапароскопия зачастую не дает возможности полноценно осмотреть все соседние структуры. В итоге часть опухоли может быть не замечена и оставлена во время операции, что резко ухудшит прогноз. Если у пациента изначально диагностирован рак, прибегают к открытой операции.
Стандартная хирургическая тактика предусматривает удаление желчного пузыря, прилежащей к нему части печени и лимфатических узлов единым блоком. При большой опухоли удаляют правую долю печени и воротную вену.
Иногда приходится удалять связки, которые соединяют печень с кишечником, поджелудочную железу, двенадцатиперстную кишку и другие органы, если они поражены раком.
После радикального удаления опухоли проводят курс адъювантной химиотерапии, чтобы уничтожить раковые клетки, которые могли остаться в организме.
Какие методы лечения используют в комбинации с операцией?
Если предстоит удаление большого объема ткани печени, перед операцией можно провести химиоэмболизацию. В сосуды, питающие опухоль, вводят специальные частицы — эмболы, несущие на себе химиопрепарат. Эмболы перекрывают приток крови, а химиопрепарат уничтожает раковые клетки. Таким образом, размеры опухоли уменьшаются, и часть печени удается сохранить.
Иногда провести полноценную операцию не позволяет застой желчи. В таких случаях проводят дренирование, эндоскопическое или чрескожное.
В Европейской клинике проводится комплексное лечение рака желчного пузыря и других онкологических заболеваний на любых стадиях. Даже если опухоль вылечить нельзя — можно продлить жизнь пациента, избавить от мучительных симптомов, подарить недели и месяцы активного общения с близкими.
Запись
на консультацию
круглосуточно
Их осложнений после удаления желчного пузыря наиболее часто отмечаются различные нарушения сердечной деятельности, особенно у пожилых лиц, послеоперационные пневмонии, функциональная недостаточность печени с явлениями гепаторенального синдрома и холемическими кровотечениями, парез желудка и кишечника, нагноение раны, желчные свищи.
Осложнения после удаления желчного пузыря могут зависеть от различных причин. При проведении этих операций хирургу часто приходится встречаться со сложными топографо-анатомическими условиями, различными изменениями органов, затрудняющими установление диагноза и проведение операции. Отсюда нередко возникают трудности правильного распознавания, неправильный выбор способа операции, а также тяжелые осложнения в виде случайных повреждений протоков или крупных сосудов этой области.
Ошибки операционной диагностики чаще всего связаны с недостаточно полным обследованием. Без достаточных показаний производится та или иная операция, а действительная причина болезни остается нераспознанной. Последнее может иметь место:
- при скрытых камнях желчных протоков, наличии нераспознанных сужений желчных протоков, вызванных облитерирующим холангитом, хроническим панкреатитом и особенно стенозирующим воспалением фатерова соска;
- при дискинезиях желчных путей, обусловленных склерозом шейки пузыря, спазмами или гипотонией сфинктера Одди, хронической дуоденальной непроходимостью, а также нейрогенными факторами;
- при заболеваниях соседних органов, нередко вызывающих вторичные изменения желчных путей;
- при опухолях желчных протоков, желчного пузыря, панкреатодуоденальной зоны от трудностей выявления и локализации этих новообразований.
Отсюда, приступая к операции, при любой патологии желчных путей всегда необходима тщательная ревизия не только желчного пузыря, но и печени, двенадцатиперстной кишки, поджелудочной железы, желудка и других соседних органов. В трудных и особенно неясных случаях необходимо возможно шире использовать дополнительные способы операционной диагностики, включая современные способы контрастного рентгеновского исследования. Только такой путь позволяет хирургу избежать ненужных операций и тяжелых осложнений после удаления желчного пузыря от неправильного выбора способа операции.
Вследствие сложной топографии, многочисленных вариантов развития и обширных патологических изменений, с которыми приходится сталкиваться при холецистэктомии, нередко наблюдаются грубые технические ошибки, приводящие к ранению желчных протоков и крупных сосудов.
В основе ошибок хирургов чаще всего лежат:
- отсутствие должной организации оперативного вмешательства (плохое обезболивание, недостаточный доступ, плохое освещение);
- недостаточный опыт хирурга и незнание часто встречающихся вариантов желчных путей и кровеносных сосудов этой области;
- попытки производить операцию без тщательного выделения желчных протоков, плохой гемостаз, что затрудняет ориентировку в глубине операционного поля.
Повреждения желчных протоков связаны с грубым препарированием, когда имеющиеся сращения разделяют острым путем, особенно при наличии обширного инфильтрата, спаек или опухолей. Одновременно может наблюдаться случайное захватывание зажимом желчного протока при кровотечении, а также наложение зажима вместо пузырного протока на общий желчный или общий печеночный проток. Для избежания подобных осложнений после удаления желчного пузыря следует рекомендовать всегда выделять вначале желчные протоки и, только ориентировавшись в их топографии, производить дальнейшие этапы операции.
Осложнения после удаления желчного пузыря в самые первые дни после вмешательства чаще всего могут быть обусловлены появлением вторичного кровотечения в результате соскакивания лигатуры и холемического состояния. Предупреждение этого осложнения достигается правильной предоперационной подготовкой, обеспечивающей борьбу с холемией, а также тщательным гемостазом во время операции.
Другим осложнением после удаления желчного пузыря в самом раннем послеоперационном периоде может быть желчный перитонит, связанный с выделением желчи в живота при соскакивании лигатуры с культи пузырного протока, из поврежденного ложа печени. Для предупреждения этих осложнений, помимо тщательного соблюдения правил оперирования, необходимо по окончании операции всегда убедиться в отсутствии вытекания желчи из области операции, а при наличии этого принять необходимые меры к его устранению. В сомнительных случаях или если можно ожидать подтекания желчи, операция всегда должна заканчиваться дренированием или тампонадой брюшной полости.
При появлении сердечно-сосудистой недостаточности необходимо самое энергичное лечение, которое должно включать назначение соответствующих сердечных средств, вливание глюкозы, оксигенотерапию и другие мероприятия. Для борьбы с легочными осложнениями назначают антибиотики. банки, отхаркивающие, дыхательную гимнастику и другие средства.
При ранении протока необходимо немедленно приступить к той или иной реконструктивной операции, обеспечивающей свободную проходимость поврежденного участка, отведение желчи в кишечник, поскольку в дальнейшем проведение подобных операций представляет всегда значительные трудности.
У некоторых больных повреждения протоков связаны с неправильной перевязкой культи пузырного протока, неправильным ушиванием места вскрытия протока или неправильной техникой введения дренажа. что приводит к рубцовым сужениям и непроходимости желчных путей. Поэтому следует придавать большое значение правильному выполнению деталей техники этих операций. Одновременно следует тщательно ушивать ложе после желчного пузыря, поскольку при его удалении и повреждениях печеночной паренхимы может наблюдаться вскрытие просвета внутрипеченочных желчных ходов.
Весьма неприятным осложнением после удаления желчного пузыря является ранение печеночной артерии или воротной вены. Повреждение печеночной артерии или захватывание ее лигатурой возможно из-за частых вариантов развития этого сосуда, вследствие чего бывает трудно ориентироваться в его положении и предусмотреть, где он находится. Поэтому во время операции следует вначале путем ощупывания найти печеночную артерию и проследить направление ее хода. При ранении печеночной артерии следует ее перевязать, поскольку в настоящее время это считается допустимым при правильном ведении послеоперационного периода, в котором применяют значительные дозы антибиотиков и комплекс средств, направленных к улучшению состояния печени.
Значительно более опасно ранение воротной вены, которое часто дает смертельные кровотечения. Предупреждение ранений этого сосуда может быть достигнуто только тщательным соблюдением правил оперирования и знанием местоположения и хода сосуда. В сомнительных случаях необходимо производить пробную пункцию, позволяющую установить, что имеющееся образование является воротной веной. При ранении воротной вены и возникающем при этом сильном кровотечении вначале применяют пальцевое прижатие места кровотечения или производят сдавление печеночнодуоденальной связки, после чего на место ранения накладывают сосудистый шов. Перевязка воротной вены недопустима и в крайних случаях следует попытаться вшить этот сосуд в нижнюю полую вену, предварительно перевязав в воротах печени ее культю.
Другие опасности и ошибки удаления желчного пузыря бывают связаны главным образом с невозможностью распознать место обтурации протоков от их рубцовых сужений, наличия скрытого камня или опухоли. Применяемые в этих условиях без точного определения уровня имеющегося препятствия операции дренирования желчных протоков или наложения обходных анастомозов могут не обеспечивать отведения желчи. Поэтому, приступая к этим операциям, всегда следует убедиться в точном местонахождении имеющегося препятствия путем осмотра желчных протоков или с помощью операционной холангиографии. Не следует забывать, что иногда может быть двойное препятствие току желчи в желчных путях в результате множественных камней, сужения протоков на различном уровне, а также метастазов основного узла опухоли.
Среди других осложнений после удаления желчного пузыря можно указать на возникающие после операции явления механической желтухи. которые бывают связаны с оставлением камня, рубцовыми сужениями протока или наличием нераспознанной опухоли. В подобных случаях необходимо проведение повторных операций для ревизии желчных путей, устранения имеющегося препятствия и обеспечения свободного отведения желчи.
У части больных могут возникать наружные желчные свищи, вызванные ранением протока, недостаточностью культи пузырного протока. В этих случаях следует путем фистулографии попытаться установить место образования свища и проходимость протоков, после чего производят повторную операцию для закрытия свища. Если желчный свищ образуется после операции холецистостомии, то обычно необходимо удаление пузыря и устранение препятствия.
Осложнения могут быть связаны не только с техникой операции, но и быть результатом недоучета противопоказаний к операции, особенно у тяжелобольных. В подобных случаях могут возникать явления сердечной недостаточности, осложнения со стороны легких, а также резкие нарушения функции печени, почек с картиной гепаторенального синдрома. Поэтому у тяжелых и ослабленных больных операции должна предшествовать тщательная предоперационная подготовка, применяться наиболее безвредные способы обезболивания, а само хирургическое вмешательство должно быть наиболее простым и малотравматичным.
Спасибо, что дочитали. Получите подарок !
Доброкачественные опухоли желчного пузыряК доброкачественным опухолям желчного пузыря, встречающимся редко, относятся папилломы, аденомы, аденомиомы, фиброаденомы, цистаденомы, миомы, миксомы и др. Среди них более часто встречаются папилломы. Они бывают множественными и образуют даже диффузный папнлломатоэ желчного пузыря. Доброкачественные опухоли желчного пузыря могут сочетаться с конкрементами. Клинически они ничем себя не проявляют либо наблюдаются симптомы, характерные для хронического холецистита. При холецистографии мелкие опухоли обычно не выявляются, а более крупные принимают за конкремент, поэтому в большинстве случаев их диагностируют уже во время операции или случайно обнаруживают при патологическом исследовании. Лечение состоит в удалении опухоли. Однако в большинстве случаев производят типичную холецистэктомию, учитывая, что во время операции исключить злокачественное перерождение опухоли не всегда возможно даже при срочном гистологическом исследовании се. При сочетании опухоли с конкрементами или хроническим холециститом удаление желчного пузыря тем более необходимо. Опухоли внепеченочных желчных протоков встречаются еще более редко. К доброкачественным опухолям желчных протоков относят: фибромы, аденомы, нейрофибромы, липомы, миксомы, папилломы, миомы и др. Вначале они не вызывают каких-либо клинических проявлений, но по мере роста, обычно медленного, приводят к сужению просвета протока вплоть до полной закупорки его. При этом возникают боли в правом подреберье, иногда по типу печеночной колики, и обтурационная желтуха, крайне напоминающие клиническую картину при холедохолитиазе. Диагностика доброкачественных опухолей трудна, даже во время oпeрации их приходится дифференцировать с конкрементами и злокачественным новообразованием. В последнем случае характер опухоли иногда удается выяснить только после срочного, а в отдельных случаях и дополнительного планового гистологического исследования. Лечение. Доброкачественные опухоли желчных протоков подлежат удалению в связи с опасностью развития обтурационной желтухи н их злокачественного перерождения. Эту операцию в отдельных случаях приходится сочетать с резекцией небольшого сегмента протока и последующим сшиванием его конец в конец или с наложением билиодигестивного анастомоза.
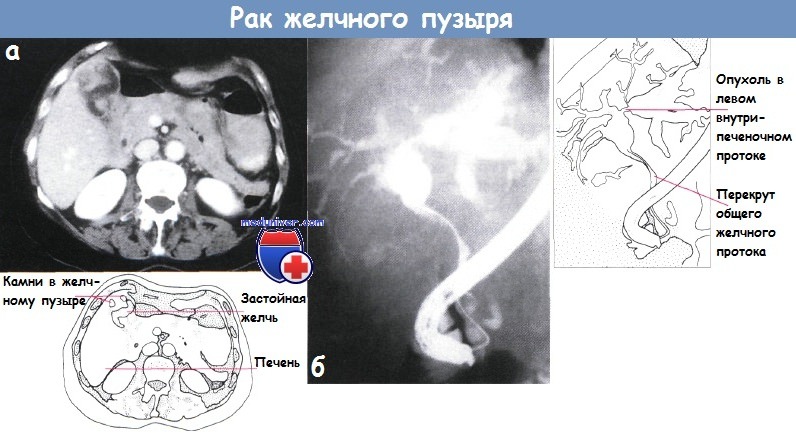
Рак желчного пузыряПервичный рак желчного пузыря составляет от 2 до 8% злокачественных опухолей человека и занимает пятое место среди опухолей желудочно-кишечного тракта. Обычно он поражает лиц в возрасте старше 50 лет. Женщины болеют раком желчного пузыря в 4—5 раз чаще, что объясняется нередким сочетанием его с желчнокаменной болезью, которая у мужчин встречается значительно реже. Однако нельзя говорить о прямой зависимости между этими двумя заболеваниями, так как процент ракового поражения при калькулезном холеинстите невысок, хотя при раке желчного пузыря, как правило, встречаются камни. Рак желчного пузыря локализуется более часто в области дна, реже — шейки желчного пузыря и поверхности, обращенной к печени. По характеру гистологического строения чаще встречаются аденокарцинома, затем скирр, слизистый, солидный, плоскоклеточный и низкодифференцированный рак. Опухоль имеет высокую степень злокачественности, рано метастазирует. обычно по лимфатическим путям. Прежде всего поражаются печень и лимфатические узлы ворот печени, что быстро приводит к развитию обтурацнонной желтухи или сдавлению воротной вены, сопровождающемуся асцитом, гепатомегалии. Рак желчного пузыря, особенно в начальной стадии заболевания, характеризуется бессимптомным течением. Если он развивается на фоне желчнокаменной болезни, то не сопровождается какими-либо патогномоничными признаками. Такие симптомы как интенсивные постоянные боли, пальпируемая бугристая опухоль в правом подреберье, желтуха, снижение массы тела, нарастающая слабость, анемия, позволяющие заподозрить рак желчного пузыря, в большинстве случаев служат проявлениями уже далеко зашедшего внеорганного поражения. Приступообразные боли, значительное повышение температуры тела, озноб, проливной пот для рака желчного пузыря нехарактерны, но могут иметь место при присоединении вторичной инфекции, развитии эмпиемы желчного пузыря, холангита, при сочетании с острым холециститом. В связи с этим В. X. Василенко и И. А. Кикодзе не без основания различают следующие клинические формы первичного рака желчного пузыря: желтушную, «опухолевую», диспепсическую, септическую и «немую». В ряде случаев в клинической картине рака желчного пузыря на первый план выступают симптомы вторичного поражения — прорастания, сдавления опухолью или ее метастазами расположенных рядом органов и тканей, что проявляется симптомами непроходимости желудочно-кишечного тракта, обтурацнонной желтухой, асцитом. Гипохромная анемия, небольшой лейкоцитоз, увеличенная СОЭ, билирубинемия, ахлоргидрия не являются характерными признаками первичного рака желчного пузыря и развиваются обычно в поздней стадии заболевания. Диагностика основывается на данных различных исследований. При дуоденальном зондировании пузырный рефлекс обычно отсутствует. В редких случаях получения порции В в ней имеется большое количество лейкоцитов и слизи, а в мазках, окрашенных по Романовскому — Гимзе, могут быть обнаружены раковые клетки. Рентгенологическое исследование желудочно-кишечного тракта позволяет выявить смешение или сдавление, а также деформацию близлежащих органов, что обычно не является конкретным указанием на поражение желчного пузыря раковой опухолью. При холецистографии в отдельных случаях может определяться дефект наполнения с неровными контурами или деформация тени желчного пузыря. При значительном поражении с вовлечением шейки и пузырного протока желчный пузырь не контрастируется, что, однако, наблюдается иногда и при калькулезном холецистите. Диагностические возможности выделительной холеграфии в большинстве случаев низкие, а при наличии желтухи отрицательные. Сканирование н ультразвуковая биолокация желчного пузыря ввиду отсутствия специфических признаков злокачественного процесса не могут считаться достоверными. Важное диагностическое значение имеет лапароскопия, при которой, помимо визуального исследования, возможно одновременное выполнение чреспеченочной или чреспузырной холангиографии, а также прицельной биопсии со срочным гистологическим исследованием. Кроме того, она позволяет обнаружить метастазы опухоли и избежать необоснованного хирургического вмешательства. Прорастание или метастазирование рака желчного пузыря в печень удастся выявить и с помощью гепатосканирования, ультразвуковой диагностики, а также целиакографии. Таким образом, эти исследования дают возможность определить oпeрабельность опухоли. Во время операции диагностика рака желчного пузыря обычно не представляет трудности, за исключением случаев распространенного экстравезикального поражепия, когда сложно установить первичную локализацию опухоли, а также при поражениях, не выявляемых макроскопически и совершенно неожиданно обнаруживаемых при плановом патоморфологнческом исследовании на фоне острого или хронического воспаления. В связи с этим не лишено оснований предложение производить срочное гистологическое исследование желчного пузыря после холецистэктомии у всех лиц пожилого и старческого возраста. Лечение только хирургическое. Радикальные операции удается выполнить лишь в ранней стадии заболевания, поэтому операбельность составляет около 30%. При локализации ракового процесса в области дна или шейки желчного пузыря вмешательство может быть ограничено холецистэктомией. При поражении стенки, прилежащей к печени, необходима и резекция последней. Если наблюдается прорастание опухоли в печень или солитарный метастаз, производят сегментарную резекцию ее либо гемигепатэктомию, при вовлечении в опухолевый процесс внепеченочных желчных протоков или окружающих органов — их резекцию. Однако целесообразность столь радикальных операций многими хирургами оспаривается. Паллиативные операции выполняют редко. При эмпиемах желчного пузыря производят холецистостомию, при обтурационной желтухе на почве метастаза в ворота печени — реканализацию желчных протоков или наружное транспеченочное дренирование. Прогноз в большинстве случаев плохой даже после радикальных операций. Помимо высокой непосредственной летальности (около 35%), пятилетняя выживаемость не превышает 1%. Несколько лучшие отдаленные результаты наблюдаются при случайном обнаружении рака во время холецистэктомии, производимой по поводу желчнокаменной болезни. Результаты хирургического лечения рака желчного пузыря улучшаются при выполнении операций в более ранние сроки. Это в значительной степени связано с разработкой более совершенных методов исследования рака. Важную роль с точки зрения профилактики и раннего лечения рака желчного пузыря играют своевременные оперативные вмешательства при хроническом калькулезиом холецистите, а также холецистэктомии при сне-мых» камнях, у так называемых носителей желчных камней. Саркомы желчного пузыря встречаются очень редко в виде миосарком, миксохондросарком, меланосарком, лимфосарком и ангиосарком. Гистологически они относятся к веретенообразно-клеточным и полиморфно-клеточным формам с гигантскими клетками. — Также рекомендуем «Рак желчных протоков. Диагностика и лечение рака желчных протоков» Оглавление темы «Болезни желчных путей и поджелудочной железы»: |


