Оперативная хирургия желчного пузыря
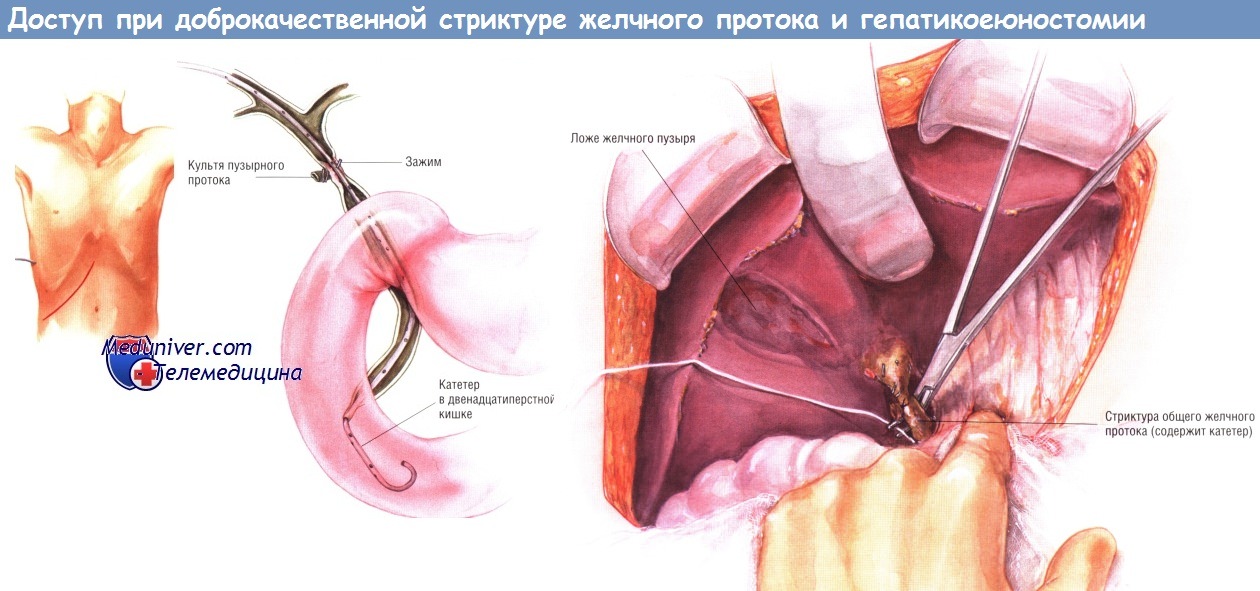
Рис. 4. Части общего желчного протока:
1 — pars supraduodenalis; 2 — pars retrоduodenalis; 3 — pars pancreatica; 4 — pars duodenalis
проток в последнем отделе, как правило, соединяется с панкреатическим протоком и впадает в общую полость — печеночноподжелудочную ампулу (ampulla hepatopancreatica), которая открывается на вершине большого сосочка (papilla duodeni major) 12-перстной кишки. Данный сосочек (Фатеров сосок) располагается преимущественно на медиальной стенке середины нисходящей части duodenum.
Перед печеночно-двенадцатиперстной ампулой происходит утолщение мышечного слоя ductus choledochus и образуется сфинктер общего желчного протока — m. sphincter ductus choledochi (сфинктер Одди).
Пороки развития желчного пузыря и желчных протоков
Пороки развития ЖП и желчных протоков встречаются не часто: один порок на
20–30 тыс. новорожденных. По своему характеру они весьма разнообразны. Отсутствие ЖП может сочетаться как с нормальным развитием протоков, так и с их атрезией, стенозом, расширением (кисты). Наиболее часто имеют место атрезии и стенозы различных участков вне- и внутрипеченочных желчных протоков. Считается, что причиной возникновения таких нарушений является воспалительный процесс протоков во внутриутробном периоде, приводящий к нарушению оттока желчи, развитию механической желтухи с момента рождения ребенка и патологических изменений в печени. Сдавление интраорганных разветвлений воротной вены сопровождается портальной гипертензией. Кисты клинически проявляются в более поздние сроки развития.
Основные виды операций:
–холецистэктомия — удаление ЖП;
–холецистостомия — дренирование ЖП;
–холедохотомия — вскрытие общего желчного протока;
–папиллосфинктеротомия — рассечение большого дуоденального сосочка и сфинктера Одди;
–наружное дренирование желчных протоков;
–билиодигестивные анастомозы — создание соустья между желчевыводящими путями и желудочно-кишечным трактом.
6
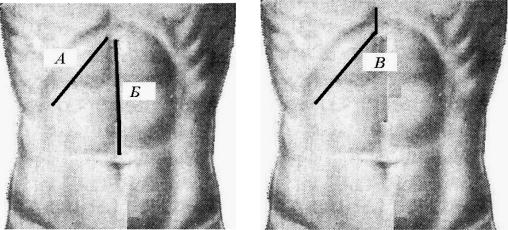
Применяют различные доступы к ЖП и желчевыводящим протокам: верхнюю срединную лапаротомию (разрез от мечевидного отростка до пупка по белой линии живота), по Кохеру (разрез параллельно правой реберной дуге), реже по Федорову (разрез вниз на 3–4 см от мечевидного отростка грудины по срединной линии, а затем параллельно правой реберной дуге) (рис. 5). Срединный доступ используют наиболее часто (90 %), так как он обладает рядом преимуществ: менее травматичен (не повреждаются мышцы передней брюшной стенки), обеспечивает сравнительно быстрый доступ в брюшную полость, имеет возможность вмешательства на внепеченочных желчных протоках, уменьшает вероятность развития послеоперационных грыж. Другие доступы (Рио Бранко, Курвуазье) целесообразно использовать при повторных операциях, когда вследствие спаечного процесса войти в брюшную полость через предыдущий лапаротомный разрез невозможно.
Рис. 5. Доступы к ЖП:
1 — по Кохеру; 2 — верхняя срединная лапаротомия; 3 — по Федорову
Холецистэктомия
Холецистэктомия может быть открытой («от шейки», «от дна») и лапароскопической.
Открытая холецистэктомия показана: 1) при желчнокаменной болезни и ее осложнениях (водянке, эмпиеме ЖП и др.); 2) остром деструктивном холецистите; 3) опухолевых поражениях, полипах ЖП; 4) травмах ЖП.
Холецистэктомию «от шейки» выполняют: 1) при мелких конкрементах; 2) отсутствии инфильтрата в области печеночно-двенадцатиперстной связки; 3) хорошей технике хирурга. Осуществляют операционный доступ, печень отводят кверху и ориентируются относительно положения ЖП, а 12-перстную кишку смещают книзу, в результате чего натягивается печеночно-двенадца- типерстная связка. Затем рассекают передний листок последней в зоне треугольника Кало, выделяют и перевязывают пузырный проток, отступив на 0,7– 1,0 см от общего печеночного протока, выделяют и перевязывают пузырную артерию, диаметр которой составляет не более 1 мм, в то время как правой печеночной артерии — 3–5 мм. Далее, отступив 1 см от печени, рассекают брюшину над ЖП и отслаивают ее по периметру. Затем отделяют стенку ЖП от печени в направлении к его дну так, чтобы не вскрыть сам пузырь. Ложе ЖП пе-
7
ритонизируют, выполняют гемостаз, через контрапертурный разрез вводят дренаж в подпеченочное пространство и послойно ушивают рану брюшной стенки.
Холецистэктомию «от дна» производят: 1) при крупных конкрементах; 2) наличии инфильтрата в области печеночно-двенадцатиперстной связки; 3) отсутствии достаточного навыка у хирурга. После выполнения операционного доступа печень отводят кверху, 12-перстную кишку — книзу, производят пункцию ЖП, если он напряжен, и накладывают окончатый зажим на его дно. Затем начинают выделять ЖП из печени в направлении к шейке, накладывают зажимы на пузырный проток, артерию и перевязывают их. Далее перитонизируют ложе ЖП, выполняют гемостаз и через контрапертурный разрез вводят дренаж в подпеченочное пространство. Рану брюшной стенки ушивают послойно.
Этот способ холецистэктомии более травматичен и вызывает большую кровопотерю. Кроме того, он не исключает опасности миграции мелких конкрементов из ЖП в общий желчный проток.
В особо сложных случаях (выраженный инфильтрат печеночнодвенадцатиперстной связки, перихолецистит) можно использовать следующий способ удаления: после вскрытия просвета ЖП указательный палец левой руки вводят в его полость и удаляют орган.
Показания и принципы лапароскопической холецистэктомии (ЛСХЭ)
такие же, как и при удалении ЖП открытым способом. От такого вида операции воздерживаются: 1) при выраженной легочно-сердечной недостаточности; 2) нарушениях в системе гемостаза; 3) разлитом перитоните; 4) инфильтрате передней брюшной стенки и выраженном воспалительном процессе в области шейки ЖП; 5) опухолевых поражениях ЖП; 6) поздних сроках беременности.
Преимущества ЛСХЭ: 1) сравнительно | |
меньшая травматичность; 2) снижается вероят- | |
ность развития послеоперационных грыж и | |
спаечного процесса; 3) сокращаются сроки | |
пребывания больных в стационаре и период их | |
реабилитации; 4) хороший косметический | |
эффект. | |
ЛСХЭ производят, приподняв на 20–25° | |
головной конец операционного стола. Выпол- | |
няют пункцию передней брюшной стенки ниже | |
пупка иглой Вереша для инсуффляции 3–5 л | |
газа (углекислого газа, закиси азота) с объем- | Рис. 6. Проекционные точки для |
ной скоростью его подачи не более 2–6 л/мин | введения троакаров при ЛСХЭ |
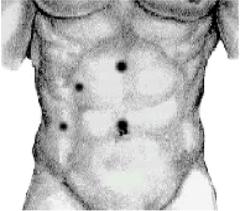
(пневмоперитонеум поддерживают на уровне 12 мм ртутного столба). Затем вводят 4 троакара: 1) для лапароскопа (параумбиликального); 2) клешневидного зажима или канюли для ирригации операционного поля (на границе верхней и средней трети расстояния между мечевидным отростком и пупком чуть вправо от средней линии); 3) захватывающего зажима (по среднеключичной линии на 2–3 см ниже реберной дуги); 4) препаровочного крючка, ножниц и клиппатора (по передней подмышечной линии на уровне пупка) (рис. 6).
8

Видеоэндоскопическая техника, применяемая при данной операции, позволяет хорошо осмотреть органы брюшной полости (изображение передается на монитор). После чего с помощью специальных инструментов выделяют, клипируют и пересекают элементы печеночно-двенадцатиперстной связки (пузырную артерию, пузырный проток). Затем удаляют ЖП, помещают его в пластмассовый пакет Плитмана и извлекают из брюшной полости. Гемостаз осуществляют электрокоагуляцией. По показаниям выполняют холангиографию и лапароскопическую холедохотомию с извлечением камней и дренированием общего желчного протока. Операцию при необходимости заканчивают дренированием брюшной полости.
При проведении холецистэктомии из мини-доступа делают параректальный разрез передней брюшной стенки длиной 3–5 см. Открытый доступ к ЖП и печени обеспечивают специальным кольцевым ранорасширителем с набором фиксируемых шарнирных ретракторов (рис. 7). Холецистэктомию производят специальными удлиненными инструментами.
Рис. 7. Мини-ассистент
Осложнения холецистэктомии: соскальзывание лигатуры с культи пузырной артерии, перевязка правой ветви печеночной артерии, негерметичность культи пузырного протока, лигирование общего желчного протока, повреждение воротной вены, кровотечение из ложа ЖП.
Холецистостомия
Лапароскопическая холецистостомия показана при деструктивном холецистите, холецистопанкреатите, холангите, холедохолитиазе у тяжелых больных, которым радикальная операция противопоказана.
Для пункции наиболее часто используют точку, расположенную по сре- динно-ключичной линии сразу под реберной дугой. С этой целью под контролем лапароскопа, введенного в брюшную полость, или УЗИ-аппарата выполняют одномоментное дренирование ЖП стилет-катетером через паренхиму печени. При попадании последнего в полость ЖП отмечается характерное ощуще-
9
Оглавление темы «Операции при стриктуре желчного протока.»:
- Показания для резекции стриктуры желчного протока с реконструкцией путём гепатикоеюностомии
- Доступ и ход операции резекции стриктуры желчного протока с реконструкцией путём гепатикоеюностомии
Доступ и ход операции резекции стриктуры желчного протока с реконструкцией путём гепатикоеюностомии
Сегодня большинство больных с доброкачественными стриктурами желчных протоков имеют лапароскопическую холецистэктомию в анамнезе. Однако у некоторых из них в ходе лапароскопической операции потребовалось открытое вмешательство. Обработку и обкладывание операционного поля делают так, чтобы чрескожный чреспечёночный желчный катетер находился в обработанной зоне и был доступен во время операции. Брюшную полость вскрывают в правом подреберье.
Как правило, обнаруживают спаечный процесс. После лапароскопической холецистэктомии спайки не настолько выражены, как после открытой холецистэктомии. Сращения разделяют тупым и острым путём. Идентификация желчного дерева значительно облегчается, когда хирург пальпирует в воротах печени ранее проведённый чрескожный чреспечёночный желчный катетер.
В прошлом, особенно когда больной был оперирован несколько раз и катетера в желчных путях не было, препарирование для обнаружения проксимального сегмента желчных путей могло длиться часами. Теперь, когда катетер находится в протоках, диссекция протекает быстро, за относительно короткое время идентифицируют проксимальный сегмент желчного дерева.

Когда внепечёночные протоки найдены и мобилизованы, под них подводят «держалку». Затем диссекцию продолжают в сторону бифуркации печёночных протоков. Проксимальный желчный сегмент нередко бывает окружён плотным воспалительным инфильтратом с фиброзированием. Часто трудности препарирования усугубляют лигирующие клипсы.
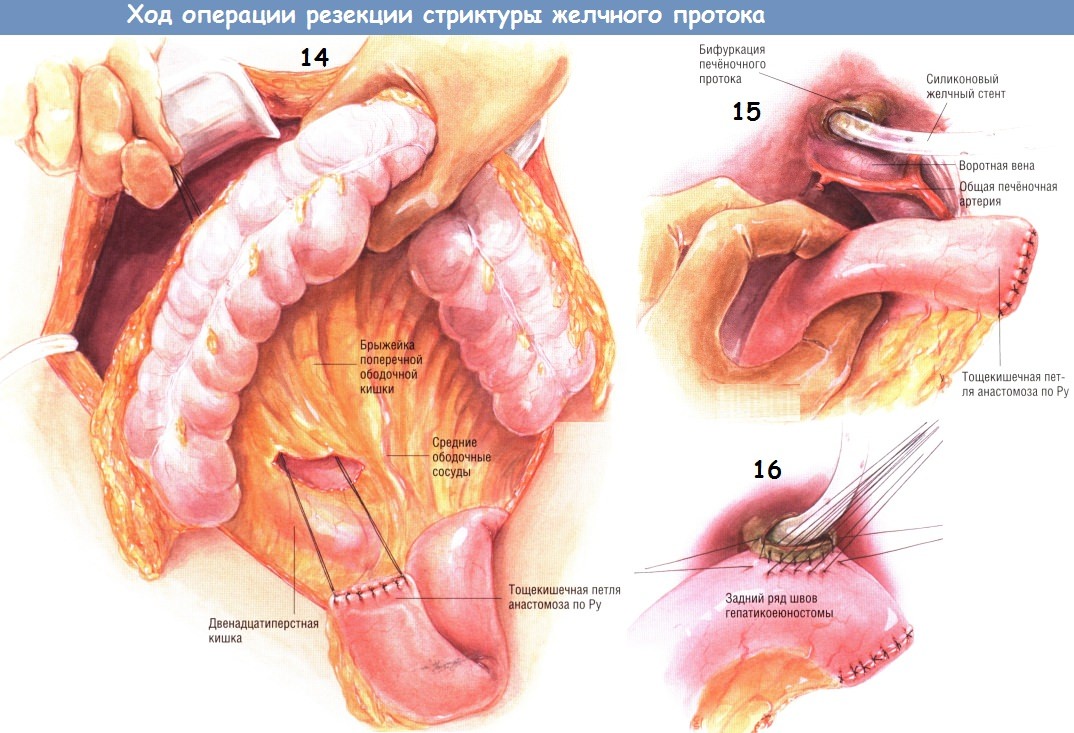
В начале диссекции некоторые хирурги могут пересечь желчный проток (если он остался интактным), извлечь желчный катетер и проследить проксимальный сегмент в краниальном направлении. Такой подход упрощает экспозицию воротной вены, печёночной артерии и их ветвей. По мере продолжения препарирования в проксимальном направлении хирург подойдёт к относительно нормальной части общего печёночного протока или его бифуркации. Дистальную часть желчного протока выделяют вниз до точки, где общий желчный проток уходит, за двенадцатиперстную кишку.
В этом месте проток пересекают и рубцово-суженную часть внепечёночного дерева удаляют. Если желчные протоки не были интактными, ясно, что будет идентифицирована и иссечена лишь поражённая часть проксимального желчного дерева. Дистальную часть протоков иногда найти не удаётся.
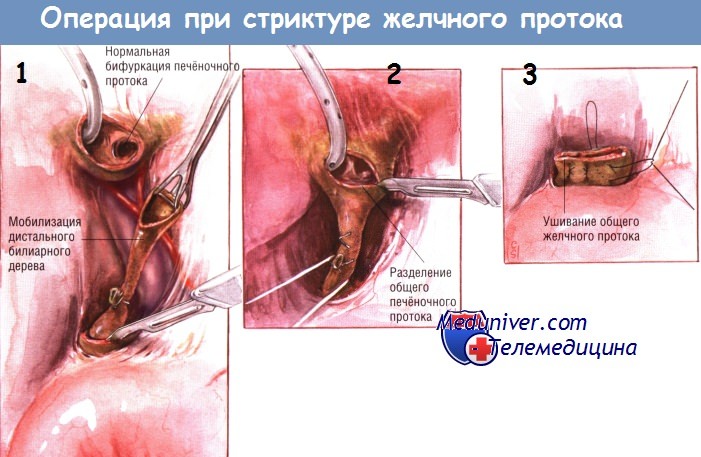
Бывает так, что дистальная часть желчных путей осталась целой. Тогда после иссечения сегмента со стриктурой дистальный конец желчного дерева закрывают рядом швов. Иногда из дистального конца может вытекать сок поджелудочной железы (если дистальный сегмент не был зашит), что может привести к скоплению панкреатического сока под печенью после операции. Как правило, когда хирург выделяет проксимальный желчный сегмент до точки нормальной слизистой оболочки, он оказывается в области бифуркации, которую можно легко увидеть через просвет протока.
Чрескожный чреспечёночный желчный катетер, ранее установленный в операционное поле, проводят через поддиафрагмальное пространство в брюшную полость и осматривают место его входа на диафрагмальной поверхности печени.
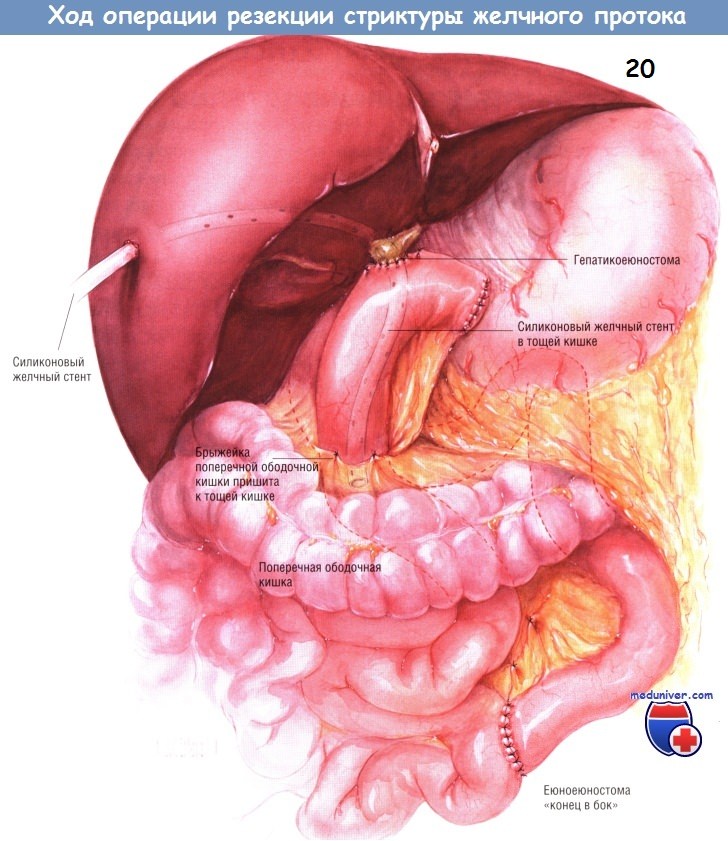
В этот момент важно заменить жёсткий чрескожный желчный катетер на мягкий желчный стент из силиконового пластика. Чтобы не потерять канал от катетера, если он переломится или сместится при замене, в жёсткий желчный катетер вставляют струну-проводник. Чреспечёночный силиконовый желчный стент размером 14 или 16 Fr нанизывают на проводник и чреспечёночный желчный катетер, введённый до операции. Силиконовый стент подшивают к чреспечёночному желчному катетеру двумя матрацными швами шёлком № 2/0. После этого желчный катетер извлекают наружу через верхнюю поверхность печени, обеспечивая размещение чреспечёночного стента в правом печёночном протоке.
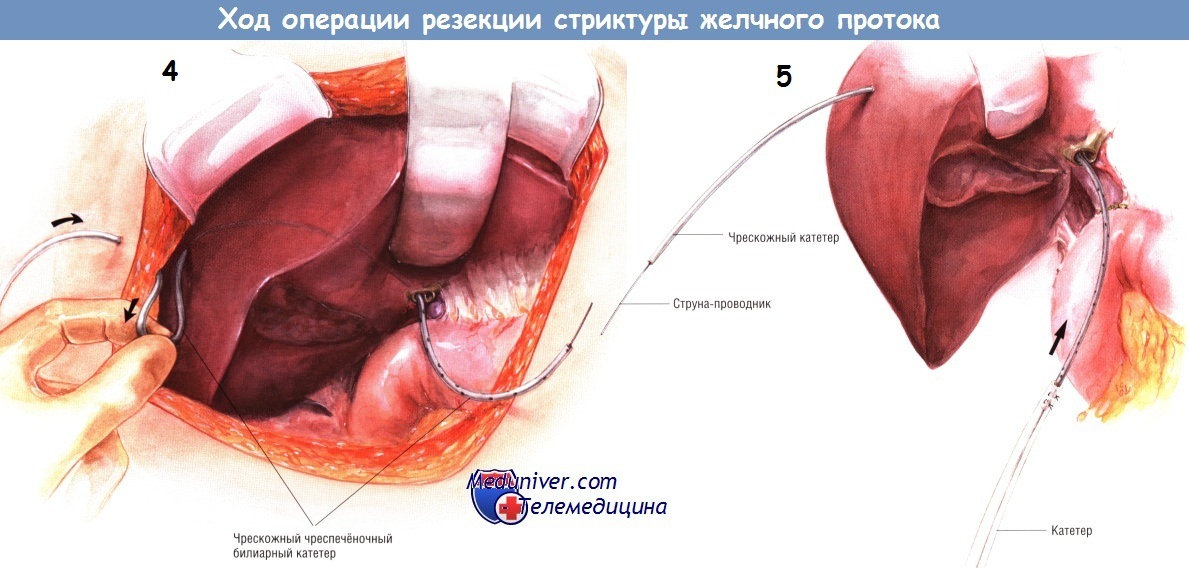
Если чреспечёночный желчный катетер не был установлен до операции, применяют другие способы введения чреспечёночного желчного стента. После того, как будет выделен проксимальный сегмент желчного протока, а стриктура резецирована, желчное дерево можно исследовать щипцами Рендалла. Щипцы проводят кверху, не доходя 1-2 см до глиссоновой капсулы печени. Затем щипцами с силой перфорируют печень и к их концу подшивают силиконовый стент. При вытаскивании щипцов Рендалла стент занимает нужное положение.
При другом способе используют удлинённый дилататор Бейкса, проводимый через внутрипечёночное желчное дерево на верхнюю поверхность печени. К «оливе» на конце инструмента привязывают стент. Отверстие, просверлённое на «оливе», помогает зафиксировать стент к инструменту. Независимо от того, каким способом был проведён чреспечёночный желчный стент, его размещают так, чтобы его часть с множеством боковых отверстий находилась внутри печени, а также проходила через анастомоз желчных путей с У-образной кишечной петлёй, созданной по Ру. Часть стента, выходящая наружу со стороны верхней поверхности печени, конечно же, не должна иметь боковых отверстий.
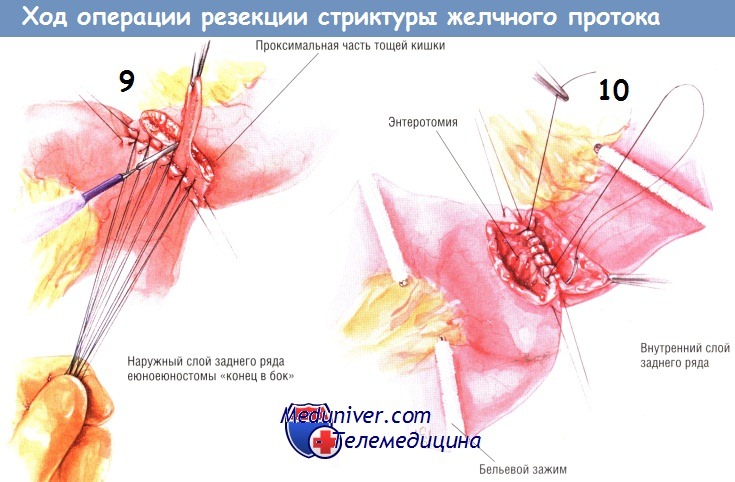
Конструируют У-образный анастомоз по Ру с петлей тощей кишки длиной 60 см. Проксимальную петлю тощей кишки пересекают степлером для желудочно-кишечных анастомозов на небольшом расстоянии от связки Трейтца. Брыжейку тонкой кишки рассекают вниз, по направлению к её корню.
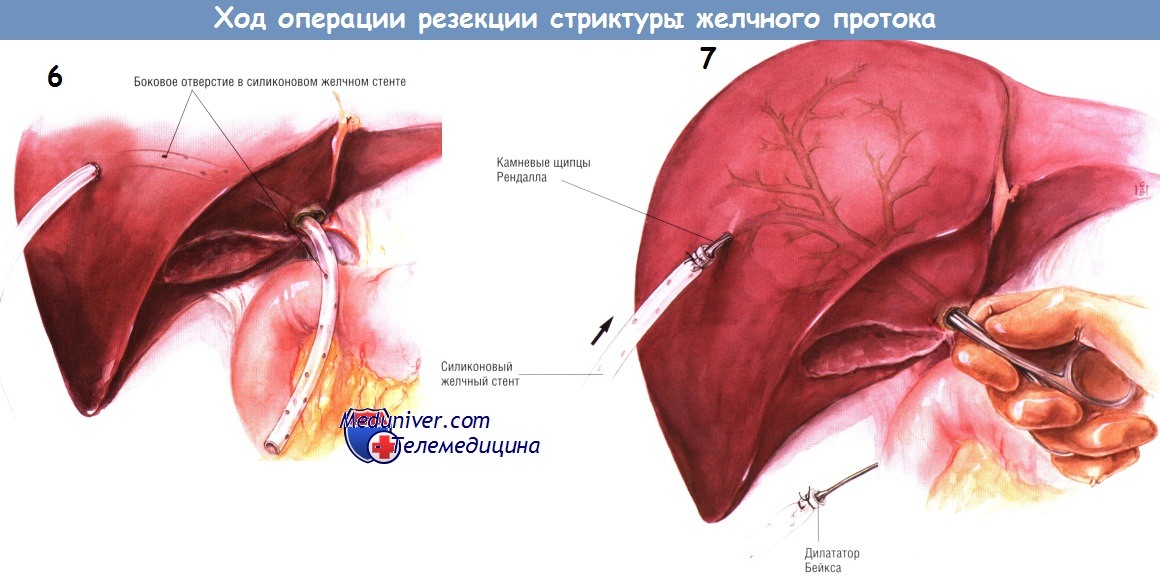
Непрерывность кишечника восстанавливают, накладывая еюноеюностому «конец в бок». Анастомоз создают внутренним непрерывным швом синтетической рассасывающейся нитью № 3/0 и рядом наружных одиночных швов шёлком № 3/0. После наложения заднего ряда одиночных швов линию скобок с конца проксимальной бранши тонкой кишки удаляют электроножом.
Энтеротомию делают вдоль противобрыжеечного края У-образной петли Ру в точке анастомоза «конец в бок». Задний непрерывный обвивной герметизирующий шов накладывают синтетической рассасывающейся нитью № 3/0.
Этот же непрерывный шов продолжают как «нестерильный» (по методике Connell) на передней губе анастомоза. Сверху его укрывают одиночными серозномышечными швами шёлком № 3/0. Дефект в брыжейке тонкой кишки закрывают либо одиночными швами (шёлк № 4/0), как показано на рисунке, либо обвивным швом такой же нитью. Линию скобок на конце тощекишечной петли У-образного соустья закрывают серией одиночных швов Ламбера шёлком № 3/0.
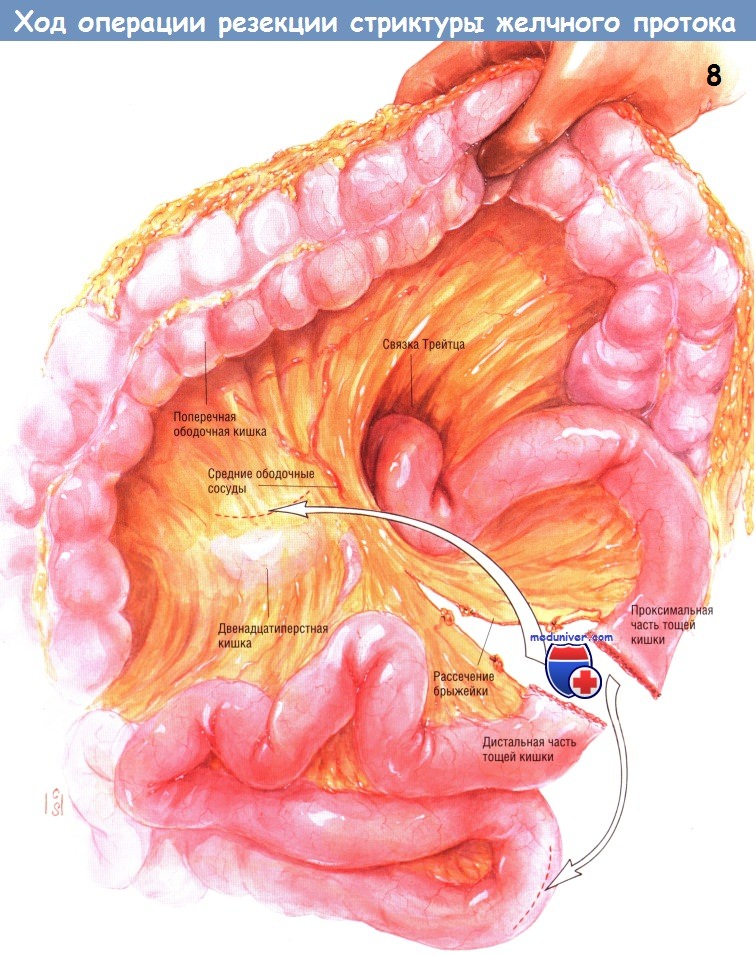
Браншу У-образного анастомоза по Ру помещают в правом подреберье. Для этого её проводят за толстой кишкой через отверстие, сделанное в бессосудистом участке корня брыжейки поперечной ободочной кишки. Эта кишечная бранша ложится на нижнюю горизонтальную и вертикальную ветви двенадцатиперстной кишки.
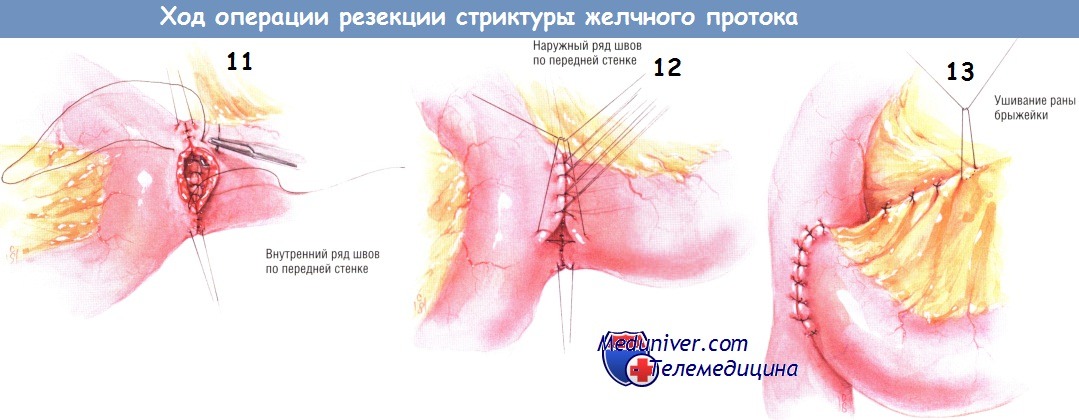
Если ветвь У-образного соустья по Ру имеет длину 60 см, а разрез на брыжейке тонкой кишки достаточно длинный, она удобно, без натяжения разместится в правом подреберье. Гепатикоеюностомию выполняют одним рядом одиночных швов из синтетического рассасывающегося материала № 4/0.
Сначала накладывают задний ряд швов между проксимальным сегментом желчных путей и У-образной кишечной браншей. Делают это до вскрытия просвета кишечника. Нити проходят через серозно-мышечный слой тощей кишки и затем насквозь через стенку проксимального отрезка желчного протока. Слой слизистой оболочки на желчном протоке может быть не по всей окружности, особенно если ранее больной перенёс несколько попыток восстановления желчных путей. Неполноценность слизистой оболочки — основной довод в пользу использования чреспечёночного желчного стента и сохранения его на длительный период — до заживления и созревания анастомоза.
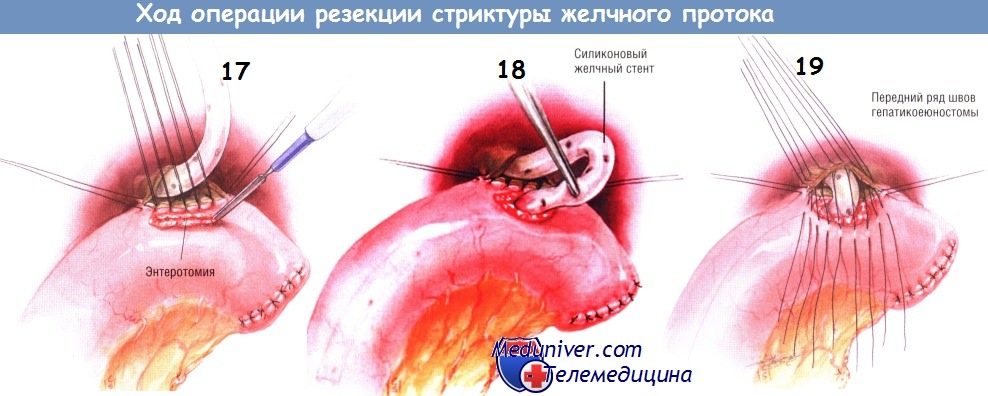
После проведения лигатур заднего ряда их завязывают, затем выполняют энтеротомию диатермокоагулятором. Швы разводят, после чего пропускают силиконовый чреспечёночный желчный стент через рану на кишке в просвет бранши У-образного анастомоза. Переднюю стенку анастомоза создают однорядными одиночными швами синтетической рассасывающейся нитью № 4/0, проходящей насквозь через все слои стенок сшиваемых органов. Откровенно говоря, в этом анастомозе не происходит сопоставления слизистых оболочек, поскольку задний ряд швов накладывают до энтеротомии. Тем не менее он функционирует как анастомоз «мукоза к мукозе». Если бы энтеротомию делали в первую очередь, наложение соустья значительно усложнилось бы.
Для того чтобы исключить натяжение анастомоза, его можно фиксировать по окружности ворот на нижней поверхности печени. Однако мы находим, что если бранша кишки удобно легла в правом подреберье, нет необходимости в этом шаге. Затем ветвь тощей кишки подшивают к краям отверстия в брыжейке поперечной ободочной кишки, чтобы предупредить образование внутренней грыжи. Конец желчного стента, выходящий из диафрагмальной поверхности печени, выводят наружу через колотую рану в правом подреберье. Трубку фиксируют швами к коже. К ней подключают ёмкость, куда желчь будет оттекать под действием силы тяжести.
Под диафрагму, к тому месту, откуда из печени выходит чреспечёночный желчный стент, подводят дренажную трубку из силиконового пластика, подключённую к закрытой аспирационной системе. Трубку выводят из брюшной полости через колотую рану в правом верхнем квадранте живота. Область гепатикоеюноанастомоза дренируют такой же закрытой аспирационной системой.
На 5-й день после операции выполняют холангиографию через желчный стент. Если признаков негерметичности анастомоза или просачивания желчи в поддиафрагмальное пространство не обнаруживают, стент «интернализуют». Для этого на конец стента, выведенный в правом подреберье, либо надевают трёхходовой кран, либо делают там «гепариновый замок». Больного обучают промыванию трубки (2 раза в день, 20 мл раствора натрия хлорида). Если удалось наложить хороший анастомоз «мукоза к мукозе», тогда нет необходимости сохранять стент на длительное время.
Обычно через 2 мес после холангиографии стент подтягивают выше уровня анастомоза. Ещё через 2 нед проводят исследование пропускной способности анастомоза (по объёму протекающей через него жидкости). Затем стент удаляют. Однако если качество проксимального сегмента желчных путей было плохим, и потому сопоставить слизистые оболочки не удалось, стент сохраняют на срок до 12 мес. Это время позволяет ране зажить с образованием зрелого рубцового канала по окружности относительно широкого, толстостенного стента, вызывающего минимальную реакцию тканей. Тем не менее, хотя стент и сделан из силиконового пластика, почти не раздражающего ткани, в нём образуется «замазка», забивающая боковые отверстия.
По этой причине стенты заменяют каждые 3-4 мес (амбулаторно). Под контролем флюороскопа через просвет старого стента в браншу У-образного анастомоза продвигают струну-проводник. После удаления старого стента на его место по струне без труда удаётся провести новый. Через год можно удалить стент окончательно, будучи уверенным в том, что между желчными путями и тощей кишкой сформировалось стабильное соустье, не подверженное риску обструкции*.
Перед удалением стента, тем не менее, нужно выполнить качественную холангиографию через стент, подтянутый во внутрипечёночные протоки. Только в этом случае возможна визуализация соустья. Кроме того, проводят клиническую пробу, при которой стент оставляют в протоке выше уровня анастомоза. Если за 2 последующие недели не развивается холангит, исследуют объём жидкости (раствора натрия хлорида), пропускаемый анастомозом. При нормальных скоростных показателях потока стент удаляют.
В том случае, если стриктура развилась в области бифуркации печёночного протока, бывает необходима её резекция с созданием билатеральных гепатикоеюноанастомозов. До операции можно установить чреспечёночные желчные катетеры в правый и левый печёночные протоки. После резекции бифуркации в эти протоки устанавливают силиконовые желчные стенты, на них формируют двусторонние гепатикоеюноанастомозы.
P.S. *С целью длительного сохранения проходимого стента профессором Э.И. Гальпериным рекомендовано выводить второй конец стента через дополнительное отверстие в «слепом» конце анастомозированной тощей кишки и соединять оба стента в виде кольца. Периодическое промывание стента позволяет сохранить его проходимость в течение всего необходимого периода в один-полтора года (в случаях, когда анастомозировать слизистые оболочки протоков кишки невозможно).
— Также рекомендуем «Показания для резекции холангиокарциномы с наложением билатеральных гепатикоеюностом»

