Операция удаление желчного пузыря смертность
Анализ литературных данных и госпитальной хирургической клиники показывает, что непосредственные результаты хирургического лечения больных острым холециститом во многом зависят от времени, прошедшего от начала заболевания, т. е. от глубины деструктивных изменений в больном органе и связанных с ними общих нарушений в организме. Этим можно объяснить высокий процент летальности после вынужденных и более низкий после экстренных и ранних операций. По данным Б. А. Петрова (1956), среди 135 больных с вынужденной операцией летальность составила 37,7%, в то время как из 566 больных после экстренной операции умерло 8 человек (2,6%), а из 179 больных, оперированных в период затихания воспалительного процесса, умерло только 2 человека (1,1%).
Летальность зависит также и от возраста больного. Так, по данным Б. А. Ланда и Л. И. Хнох (1957), из 97 оперированных в возрасте до 50 лет умерло 2 человека, в то время как из 150 больных старшего возраста умерло 23 человека. Аналогичные цифры приводят и другие авторы (Г. М. Антоненков, К. Г. Тагибеков, 1965, и др.). Это отнюдь не означает, что больных в возрасте старше 50 лет нельзя оперировать. Возраст не является противопоказанием к операции. Опыт хирургов (Е. Н. Ачкасова, Б. А. Ланда, 1965, и др.) показывает, что таких больных надо оперировать в первую очередь и по возможности раньше.
Из 506 больных холециститом, лечившихся в нашей клинике, оперировано 127 человек. Наиболее частым видом операции (104) была холецистэктомия.
Летальные случаи были связаны исключительно с поздними сроками операции, с флегмонозными и деструктивными формами холецистита. Это были в большинстве случаев холециститы, осложненные перитонитом, или тяжелые возрастные изменения со стороны сердечно-сосудистой системы.
Несмотря на большие успехи, достигнутые в последние десятилетия в лечении острого холецистита, летальность при этом заболевании остается еще довольно высокой.
Однако судить о результатах лечения острого холецистита только на основании цифр летальности было бы совершенно неправильно. Необходимо учитывать также отдаленные результаты оперативного и консервативного методов лечения. Они же пока малоутешительны. У 60—80% больных (М. Г. Каменчик, 1955; Л. Э. Шафира, 1957) после консервативного лечения наступают частые рецидивы, остаются более или менее выраженные боли в животе.

Значительно лучшие отдаленные результаты отмечаются после хирургического лечения. По литературным данным (Н. И. Серебрякова, О. П. Бутримас, 1965, и др.), хорошие отдаленные результаты получены у 70—80% больных. У остальных операция малоэффективна; это — больные с холангитами, дискинезией желчных путей, хроническим панкреатитом и вторичными изменениями печени.
Ряд хирургов обращает внимание, что отдаленные результаты после холецистэктомии лучше в случаях, когда операция производилась при первом приступе холецистита. Согласно данным А. Д. Очкина, удаление желчного пузыря при тяжелом рецидивирующем холецистите с сопутствующим холангитом сопровождается в 55—65% случаев неудовлетворительными результатами.
Причины неудовлетворительных результатов оперативного лечения холецистита Е. В. Смирнов и С. Д. Попов (1963) делят на 3 группы: 1) неправильные показания к операции, в частности к холецистэктомии; 2) неправильная техника операции; 3) случайное повреждение наружных желчных протоков.
Исходя из наблюдений, авторы предупреждают о «нерациональных холецистэктомиях». Последние при первичном панкреатите, дискинезии желчных путей, дуоденостазе, язве желудка и других заболеваниях не приносят успеха, а вызывают лишь новые боли. Поэтому в таких случаях рекомендуется от холецистэктомии воздерживаться или прибегать к холецистостомии.
В 1—3% случаев причиной неудовлетворительных результатов оперативного лечения холецистита является «ложный» рецидив желчнокаменной болезни (оставление в протоках камней), в 1 % случаев — повреждение внепеченочных желчных протоков (3. А. Топчиашвили, 1962).
Зарубежные авторы (Walters, Cole) объединяют разнообразные болезненные проявления, остающиеся после холецистэктомии, в так называемый «постхолецистэктомический синдром». В основе его, конечно, лежит не сама операция, а ряд функциональных и органических заболеваний, которые и обусловливают неудовлетворительные результаты холецистэктомии. К ним относятся: хронический панкреатит, холелитиаз желчных протоков, сужение фатерова соска, расширенная культя пузырного протока — «новый желчный пузырь». С целью дифференциальной диагностики этой патологии в настоящее время пользуются холангиографией и манометрией желчных путей. По литературным данным (В. М. Ситенко, А. В. Гуляев и др., 1965), 8— 10% таких больных подвергается повторным операциям (удаление камней, сфинктеротомия, холедоходуоденоанастомоз и др.).
Сделаем заключение по лечению острого холецистита:
1. При остром холецистите в большей или меньшей степени страдает печень (холангит, гепатит), а также часто вовлекается в патологический процесс поджелудочная железа (холецистопанкреатит).
2. Острый холецистит подлежит активному хирургическому лечению. Показаниями к срочной операции являются:
а) клиническая картина желчного перитонита;
б) наличие механической желтухи, гнойного холангита;
в) сочетание холецистита с панкреатитом;
г) безуспешность консервативного лечения, нарастание симптомов воспаления.
3. При наличии легкой клинической формы заболевания без явлений раздражения брюшины допустима выжидательная тактика с активным наблюдением и одновременным консервативным лечением.
4. Во время операции по поводу острого холецистита необходимо на операционном столе проверить проходимость наружных желчных путей (зондирование, холангиоманометрия, холеграфия).
5. При гнойном холангите, нарушении оттока желчи в двенадцатиперстную кишку (отек фатерова соска и пр.) показана холедохостомия.
— Вернуться в оглавление раздела «хирургические болезни»
Оглавление темы «Лечение при остром холецистите»:
1. Противопоказания к холецистографии. Перфорация желчного пузыря и желчный перитонит
2. Печеночно-почечная недостаточность. Острый холангит
3. Консервативное лечение острого холецистита. Препараты при остром холецистите
4. Хирургическое лечение острого холецистита. Показания к операции при остром холецистите
5. Предоперационная подготовка при остром холецистите. Обезболивание и операция при холецистите
6. Холецистостомия. Техника холецистостомии
7. Холецистэктомия. Техника холецистэктомии от шейки
8. Холецистэктомия от дна. Холедохотомия
9. Холедохостомия. Послеоперационный период после операции на желчном пузыре
10. Исходы лечения острого холецистита. Прогноз и осложнения операций на желчном пузыре
Операция по удалению желчного пузыря – основной метод лечения заболевания билиарной системы. Несмотря на развитие методов консервативной терапии, полностью избавить от патологий органа может только хирургическое вмешательство. Есть несколько видов операции. Какой из них будет выбран – зависит от состояния пациента и технической базы клиники.
Что такое холецистэктомия
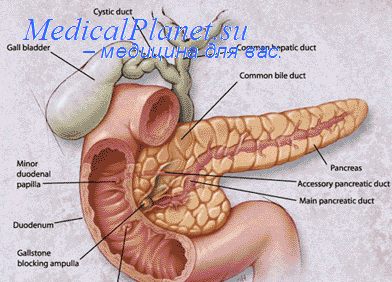
Желчный пузырь (ЖП) – грушевидный орган, находящийся под печенью. Он предназначен для накопления желчи и ее заброса в двенадцатиперстную кишку. Неправильное питание, нездоровый образ жизни и нарушение обменных процессов приводят к заболеваниям ЖП. Орган и протоки могут воспаляться, закупориваться камнями. В таких случаях назначают операцию по удалению желчного пузыря.
Вне зависимости от метода удаления все операции называются холецистэктомия. Для указания типа вмешательства добавляют определяющее слово – лапароскопическая, полостная, мини-доступом, однопортовая.
Хотя орган не жизненно важен, вмешательство проводят хирурги с большим клиническим опытом. Неправильное удаление желчного пузыря грозит тяжелыми последствиями: кровотечениями, повреждениями печени и находящихся рядом органов, излиянием желчи.
Когда нужна операция
Показаниями к холецистэктомии выступают патологии желчного пузыря и его протоков, не поддающиеся медикаментозному лечению. Среди них:
- Желчнокаменная болезнь (ЖКБ). Часто становится причиной для операции. Сопровождается образованием конкрементов, которые закупоривают протоки, провоцируют желчную колику, угрожают прободением желчного пузыря и перитонитом.
- Калькулезный холецистит – одно из проявлений ЖКБ. Характеризуется болями в правом подреберье, горьким привкусом, тошнотой, желчной коликой.
- Холецистит – воспаление стенок желчного пузыря, может распространяться на соседние органы. К нему приводят желчекаменная болезнь, локальное нарушение кровообращения. Холецистэктомию по этой причине чаще делают у взрослых пожилого возраста.
- Холестероз. Проявляется отложением жиров в стенке желчного пузыря. Может выявляться случайно, в таких случаях операция холецистэктомии назначается после планового обследования.
- Полипоз. Это образование доброкачественных опухолей – полипов. Показаниями к удалению выступают новообразования, которые быстро растут и превышают 10 мм. Такие формирования склонны малигнизироваться.
Однако есть случаи, когда желчный пузырь не вырезают. Абсолютные противопоказания – острый инфаркт и инсульт, гемофилия, беременность в I и II триместре, перитонит.
Холецистэктомию с осторожностью назначают при желтухе, циррозе, панкреатите, язве желудка и двенадцатиперстной кишки. Вмешательство нежелательно, если диагностирован острый холецистит, длящийся от 3 суток, или пациент в ближайшие полгода перенес операции. Будут ли удалять желчный пузырь с указанными состояниями, рассматривается индивидуально.
Рак желчного пузыря, ожирение III и IV степени, спайки и уплотнения в шейке органа – противопоказания для лапароскопической холецистэктомии (ЛХЭ). Выбирают лапаротомию.
Виды и особенности операций по удалению желчного пузыря
Есть 2 типа холецистэктомии – экстренный и плановый. Первый проводят пациентам с острыми состояниями в день госпитализации. Второй назначают в стандартном порядке, дают 10-14 суток на подготовку к удалению желчного пузыря.
Операция классифицируется по методу проведения. Существуют следующие виды холецистэктомии: лапаротомия, мини-доступом, лапароскопическое вмешательство – классическое и однопортовое. Сколько длится операция по удалению, зависит от техники выполнения, анатомических особенностей, осложнений. Время проведения варьируется от 40 минут до 6 часов.
Открытая полостная операция – лапаротомия
Классическую холецистэктомию делают через разрез – посередине живота или под реберной дугой. Ее назначают, когда невозможно выполнить вмешательство другим способом: при подозрении на онкологию, спайках, ожирении от III степени, риске повреждений стенок желчного, находящихся рядом органов и сосудов.
Такое вмешательство называется лапаротомия. Полостная операция на желчном ранее использовалась повсеместно. Сегодня ее вытеснили современные методы, а к полостному способу прибегают, если нельзя применить другие.
Преимущество лапаротомии – беспроблемный доступ. Врач может осмотреть и исследовать органы.
Сколько времени длится полостная операция по удалению желчного пузыря, зависит от телосложения пациента, есть ли воспаление или камни, осложнений.
В среднем для вырезания органа требуется 4 часа. Даже если возникнут трудности, максимальное время, сколько продлится вмешательство, – 6 часов.
Лапароскопическая холецистэктомия
Операция по удалению желчного с помощью лапароскопа – самая распространенная. Ее используют в 90% случаях.
Лапароскопическая холецистэктомия проводится с помощью эндоскопа. Он состоит из:
- лапароскопа – оптической трубки с линзами, видеокамерами и подсветкой;
- инсуффлятора – подает стерильный газ в брюшную полость;
- троакара – трубки со стилетами, предназначенных для прокалывания тканей;
- аспиратора – для промывания полости и откачивания жидкости;
- эндоскопических инструментов – ножниц, степлеров, зажимов и пр.
Лапароскопическую операцию по удалению желчного пузыря выполняют через проколы размером 1-1,5 см на животе. Делают 4-5 разрезов, в которые вводят инструментарий. Прямого визуального доступа у врача нет, он ориентируется по изображению на мониторе.
При лапароскопии желчный пузырь удаляют через прокол в области пупка, в конце накладывают швы. По времени операция длится до 2 часов, обычно 40-60 минут.
Лапароскопическое удаление желчного пузыря имеет плюсы и минусы. К преимуществам относят:
- малоинвазивность и, как следствие, быструю реабилитацию и восстановление работоспособности;
- кровопотерю до 30-40 мл;
- уменьшенные боли после вмешательства;
- редкие случаи послеоперационных осложнений.
Недостатками считают ограниченный доступ и невозможность провести вмешательство при спайках, ожирении, воспалении, свищах. Если возникли осложнения при лапароскопии, желчный будут удалять классическим способом – полостным.
Однопортовая лапароскопия – SILS
Усовершенствованный метод эндоскопического вмешательства – хирургия одного прокола. Аббревиатура данного способа удаления желчного пузыря – SILS, от английского singl incision laparoscopic surgery. Это разновидность операции лапароскопии, при которой делается всего один 2-сантиметровый прокол в области пупка.
В разрез вставляют гибкий порт SILS с 3 отверстиями. В них вводят все оборудование. Главное требование – гибкость инструментов. Жесткие будут пересекаться друг с другом, и лапароскопия желчного осложнится.
Преимущества методики – в меньшей инвазивности. Она позволяет:
- делать холецистэктомию пациентам вне зависимости от возраста и анатомических особенностей;
- выполнять одновременно несколько вмешательств из одного разреза;
- сократить болевые ощущения и сроки восстановления. Прокол заживает за 2-4 дня, шрамов не остается, больных выписывают спустя сутки.
Минус однопортовой лапароскопии – продолжительность. Время операции по удалению желчного пузыря – 1,5-2 часа.
Холецистэктомия мини-доступом
Этот метод – разновидность классической лапаротомии. Отличие заключается в меньшем разрезе. Если при полостном вмешательстве его длина 20 см, то при мини-доступе – 3-7 см. У хирурга такой же доступ, как и при открытом способе, однако меньше травмируются ткани, а реабилитация легче.
Продолжительность операции по удалению желчного пузыря минидоступом занимает 2 – 3 часа.
Видео: лапароскопическая холецистэктомия, ход операции
Опасна ли операция: возможные осложнения
Последствия возможны при любом хирургическом вмешательстве, холецистэктомия не исключение. Стандартными послеоперационными ухудшениями считают:
- нагноение и расхождение швов – по вине больного или из-за плохой антисептической обработки;
- боли в области живота, при лапароскопическом вмешательстве – иррадиирующие в зону ключиц и грудины из-за введения газа;
- проблемы с пищеварением – так как желчный пузырь удален, 2 недели отмечают диарею, запор, тошноту, несварение.
При осложненной холецистэктомии или по вине хирурга удаление желчного пузыря может быть опасно для человека. К таким случаям относят:
- повреждения сосудов с последующим кровотечением;
- травмы желчных протоков или пузыря с излиянием секрета в брюшную полость – грозит развитием панкреатита;
- перфорация кишечника, печени, других органов;
- метастазирование опухоли в брюшной полости – происходит, если операция проводилась на фоне рака печени или ЖП.
Риск осложнений при лапароскопии – 0,5-1%.
Если хирургическое вмешательство проводилось с помощью эндоскопа и возникло одно из указанных осложнений, лапароскоп извлекают и проводят лапаротомию, поскольку устранить повреждения можно только через открытый доступ. Таким образом, операция по удалению желчного пузыря занимает больше времени.
Последствие, характерное только для операции лапароскопического удаления, – подкожная эмфизема. Она возникает, когда хирург вводит троакар не в брюшную полость, а под кожу, и закачивает газ в эту область. Чаще встречается у больных с ожирением. Осложнение не опасно: воздух удаляют через прокол или он рассасывается сам.
Как подготовиться к операции
Перед холецистэктомией выполняют предварительные меры. Вначале пациент проходит обследование за 1-1,5 недели до холецистэктомии. Больной сдает:
- общий и биохимический анализы крови;
- коагулограмму;
- анализ крови на гепатит, ВИЧ, сифилис;
- мазок из влагалища – для женщин;
- электрокардиограмму, флюорографию и ультразвуковое исследование органов пищеварения.
По показаниям назначают колоноскопию, холангиопанкреатографию, фиброгастроскопию и другие необходимые анализы. К операции допускают, если показатели в пределах нормы. В противном случае состояние пациента вначале стабилизируют, а потом направляют его в хирургическое отделение.
Схема подходит для планового удаления желчного пузыря. В экстренных случаях у хирургов есть всего два часа на подготовку.
За 2 недели до операции с пациентом беседуют хирург и анестезиолог. Они рассказывают о возможных осложнениях, ходе операции, как удаляют желчный пузырь, и объясняют, как подготовиться к холецистэктомии.
Дальше подготовку к лапароскопии или лапаротомии делают самостоятельно. Она включает:
- диету. За 2 недели до холецистэктомии едят легкоусвояемую пищу, которая не провоцирует желчеобразование;
- выполнение лечебной гимнастики, назначенной врачом;
- употребление легкоусваиваемой пищи накануне операции;
- отказ от еды вечером после 18.00 и от питья после 22.00;
- накануне операции на желчный пузырь и утром – прием слабительных средств совместно с проведением клизм.
С утра пациент моется, надевает чистую одежду и сбривает волосы на животе. Перед операционной снимает украшения, очки, контактные линзы.
Как проходит операция по удалению желчного
При любом способе операции по удалению желчного пузыря делается общий наркоз. Дальнейшее проведение хирургического вмешательства различается. Этапы полостной холецистэктомии:
- разрез по срединной линии живота или под реберной дугой;
- определение и перевязка артерии, снабжающей кровью ЖП;
- отсечение желчного пузыря и его изъятие;
- обработка ложи органа;
- установка дренажей по необходимости;
- наложение швов на раны.
Лапаротомия – сложная операция по удалению желчного пузыря. Проще проводится лапароскопия, но у нее есть нюансы.
Перед проведением лапароскопии желчного пузыря пациента укладывают на спину. Возможны 2 положения: врач становится между ног оперируемого или располагается слева. Затем приступает непосредственно к лапароскопической холецистэктомии, ход операции следующий:
- делают 4 прокола: 1-й – выше или ниже пупка, 2-й – под грудиной, 3-й – в 4-5 см под реберной дугой, 4-й – в области пупка;
- в брюшную полость закачивают углекислый газ, чтобы раздвинуть органы, обеспечить видимость и доступ к желчному пузырю;
- вводят лапароскоп, аспиратор и эндоскопические инструменты;
- накладывают зажимы и отсекают ЖП от желчного протока, соединяющего орган с двенадцатиперстной кишкой;
- перерезают артерию и зашивают ее просвет;
- отделяют пузырь, по мере иссечения прижигая электрокоагулятором кровоточащие раны;
- извлекают ЖП через разрез в пупке;
- промывают оперируемую область антисептиком, откачивают жидкость и зашивают проколы.
Это главные моменты. Подробнее о том, как удаляют желчный пузырь лапароскопией или лапаротомией, расскажет лечащий врач.
Техника выполнения других видов холецистэктомии сходна. Так, SILS лапароскопия желчного пузыря делается, как стандартная, только через один прокол. А вмешательство мини-доступом подобно классической полостной, за исключением длины разреза.
После операции
Период восстановления зависит от способа хирургического вмешательства – открытым или лапароскопическим. В первом случае основная реабилитация займет 3 недели, во втором – 7 дней. К работе возвращаются спустя 1-2 месяца или 20 дней соответственно.
Сколько придется лежать в больнице после удаления желчного пузыря, также связано с хирургическим методом: при лапароскопии выписывают на третьи-пятые сутки, при лапаротомии – спустя 1,5-2 недели.
Вне зависимости от способа пациент должен соблюдать общие рекомендации:
- нельзя переворачиваться на кровати, подниматься или ходить 6-7 часов. Затем нужно осторожно прогуливаться по палате или больничному коридору, чтобы не образовались тромбы;
- запрещено есть и пить в первые сутки;
- нельзя мочить швы;
- 4 недели не поднимать тяжести свыше 3 кг, в последующие – больше 5 кг;
- половую жизнь исключают на 2-8 недель.
Со второго дня употребляют отвары трав, шиповника, обезжиренный кефир. На третьи сутки едят легкий бульон, мягкие фрукты, пюре, смузи. Затем диету расширяют перетертым нежирным мясом, супами, кашами, кисломолочными продуктами. Такого режима питания придерживаются 2 недели.
На следующие полгода под запретом жареное, копченое, специи, консервы, крепкий чай, алкоголь, сладости, свежий хлеб, выпечка. Питаются дробно – маленькими порциями 5-7 раз в день. Температура еды – умеренная, комнатная.
Боли после хирургического вмешательства снимают анальгетиками. Показаны антибиотики для предотвращения инфекции, гепатопротекторы, желчегонные препараты и ферменты для нормализации пищеварения. Дополнительно назначают витамины и физиотерапевтические процедуры.
Видео: реабилитация после холецистэктомии
Удаление желчного – не опасное вмешательство, хотя возможны осложнения и накладываются ограничения в период восстановления. Пациенты быстро возвращаются к прежней жизни. Сроки реабилитации зависят от метода хирургического вмешательства. Быстрее она проходит после лапароскопии или SILS. Но у них высокая стоимость: в среднем 50 тыс. и 92 тыс. рублей соответственно. Дешевле обойдется лапаротомия: цена на классическую около 39 тыс. рублей, на холецистэктомию мини-доступом – 33 тыс. рублей.


