Операция удаление желчного пузыря лазером

Лапароскопическая холецистэктомия – щадящее удаление желчного пузыря лазером. Как показала практика, это наиболее эффективный метод при терапии желчнокаменной болезни, закупорки желчевыводящих путей камнями.
Впервые такая хирургическая операция сделана в 1987 г. Лапароскопия в 80% выполняется планово и является наиболее распространенной в мире: малотравматична, без внушительных разрезов.
Цена операции зависит от выбранного региона, клиники, сложности проведения и колеблется от 12 до 100 тыс. рублей.
Противопоказания
При огромном количестве преимуществ лапароскопическая холецистэктомия имеет противопоказания:
- перитонит;
- панкреатит;
- ожирение 3-4 степени;
- злокачественные новообразования в области желчного пузыря;
- III триместр беременности;
- цирроз печени;
- хирургические вмешательства, проведенные на брюшной полости ранее.
Преимущества методики
 Лапароскопии отдают предпочтение из-за следующих преимуществ:
Лапароскопии отдают предпочтение из-за следующих преимуществ:
- низкая вероятность при операции затронуть прочие внутренние органы, риск повреждения сосудов минимален, небольшие кровопотери;
- после хирургического вмешательства можно самостоятельно передвигаться спустя 3-4 часа;
- небольшой восстановительный период после операции, из клиники отпускают домой на 4 сутки, больничный закрывают через неделю;
- болевые ощущения при лапароскопии менее выражены и ощущаются лишь в первые сутки;
- операция длится не больше часа, в связи с чем пациент меньше находится под наркозом;
- после операции остаются малозаметные рубцы размером 1-5 см, которые через несколько месяцев становятся практически незаметными;
- низкая вероятность послеоперационных осложнений;
- нет необходимости в ношении специального послеоперационного бандажа.
Период подготовки
Подготовка непосредственно перед лапароскопической холецистэктомией не занимает много времени. Пациенту накануне хирургического вмешательства (после 22 часов) требуется отказаться от пищи и воды. Наутро ему проведут мероприятия по очищению кишечника. После чего врачи выполнят операцию по лазерному удалению пузыря.
За 7 дней до лапароскопии нужно перестать пить антикоагулянты и препараты, влияющие на свертываемость крови, обследоваться и сдать необходимые анализы:
- крови – общий, биохимический, на резус-фактор и определение группы, на сахар;
- мочи;
- УЗИ брюшной полости;
- ЭКГ.
Список процедур и дальнейших консультаций может расширить лечащий хирург, это обусловлено имеющимися заболеваниями или ранее перенесенными.
Процесс проведения операции
Лапароскопическая холецистэктомия длится от 35 до 120 минут. На продолжительность операции влияет ее сложность и квалификация врача. В среднем хирургическое вмешательство занимает 1 час.
Пошаговые действия:
- Пациента на операционном столе вводят в наркоз. Всегда используют общий. Выбор препаратов осуществляет анестезиолог на основе обследования и опроса в предоперационный период.
- Из желудка зондом удаляют газы и жидкости.
- Подключают аппарат искусственной вентиляции легких.
- Хирург делает первый надрез, в который вводит лапароскоп с камерой, она передает изображение на экран. Брюшную полость заполняют углекислым газом для лучшей видимости.
- В три последующих прокола вводят специализированные инструменты и троакар.
- От печеночного ложа и анатомических сращений отсекают желчный пузырь, он убирается из нижнего прокола.
- Брюшная полость и внутренние органы осматриваются и обрабатываются антисептиком.
- Надрезы зашивают.
При возникших затруднениях в процессе операции хирург может перейти от лапароскопии к лапаротомии (открытое хирургическое вмешательство).
Восстановительный период
 Послеоперационный этап после лапароскопического вмешательства заключается в соблюдении диеты, изменении физической активности, обработке швов и приеме медикаментов.
Послеоперационный этап после лапароскопического вмешательства заключается в соблюдении диеты, изменении физической активности, обработке швов и приеме медикаментов.
- Диета. После лапароскопии крайне важно наладить пищеварение и защитить печень. Этот внутренний орган лишь на 8-11 день берет на себя весь функционал желчного пузыря. Поэтому так важна специальная диета, идеальным считается стол № 5. Запрещено все жареное, жирное, копченое. 1-й день: прием пищи не рекомендуется, можно небольшими глотками выпить 0,5 литра негазированной чистой воды и на этом всё. 2-й день: обезжиренный йогурт, безмолочные каши. 3-й день: кисель, нежирный кефир, некрепкий чай, все – без сахара. С 4-го по 11-й день: разрешается постепенно вводить в меню постное мясо, рыбу, овощные супы, обезжиренный творог, черствый хлеб, макароны, тушеные овощи. Промежуток между приемами пищи не должен превышать 3 часов, оптимальным считается 5-6 трапез в день. Величину порции необходимо уменьшить до размера вашей ладони. Количество жидкости довести до 2 литров в сутки. Также рекомендуется исключить никотин и алкоголь.
- Физическая активность. На 2-й день после оперативного вмешательства и на протяжении 30 дней ежедневно нужно ходить, без фанатизма, но чем больше, тем лучше. Это убережет от спаек и образования тромбов. В ближайший месяц стоит отказаться от физических нагрузок. По его истечении рекомендуется легкая гимнастика. Она необходима для предотвращения застоя пищи. По прошествии двух месяцев и после посещения врача можно постепенно увеличивать свою физическую активность.
- Обработка швов. Проводится в больнице медицинскими сотрудниками 3 дня после хирургического вмешательства. Швы снимаются на 7 день в стационаре.
- Медикаментотерапия. Лекарства в послеоперационный период нужны в целях избежания негативных последствий. Антибиотики вводятся внутривенно в больнице 3-7 дней. Спазмолитики – от 10 до 14 суток.
Возможные последствия
При плановой лапароскопии риск осложнений минимален. Неблагоприятные последствия могут появиться при срочном оперативном вмешательстве или из-за индивидуальных особенностей организма.
Предполагаемые осложнения:
- желчный перитонит;
- кровотечение;
- тромбоз;
- инфекционные заболевания;
- повреждение желчного протока, печени, тонкого кишечника;
- воспаление поджелудочной железы;
- воспаления легких;
- проблемы с сердцем.
При выявлении отрицательных реакций врачи принимают меры по их устранению.
Лапароскопия желчного пузыря – повсеместно распространенное хирургическое вмешательство. Относится к безопасному и наиболее эффективному лечению желчнокаменной болезни. Не стоит терпеть дискомфорт, связанный с этим заболеванием, следует выбрать клинику, сделать операцию и вернуть себе жизнь без боли.
Редакция: 04.05.2018
Желчный пузырь – это небольшого размера мешочек с желчью (пищеварительный сок, производимый печенью, который используется при расщеплении жиров). Жирная пища, попадая в организм, провоцирует желчный пузырь на выброс желчи в тонкую кишку.
Образования представляют собой небольшие камни из холестерина, желчного пигмента и кальциевых солей, обычно в смеси. Они являются распространенным расстройством пищеварительной системы и затрагивают около 15 процентов людей в возрасте 50 лет и старше.
В большинстве случаев образования не вызывают никаких проблем. Однако может потребоваться быстрое лечение, если они блокируют протоки и вызывают осложнения, такие как инфекции или воспалительные процессы поджелудочной железы (панкреатит).
Хирурги могут удалить пузырь (операция называется холецистэктомия), если камни или другие болезни желчного пузыря вызывают проблемы. Методы включают лапароскопическую холецистэктомию или открытую хирургию. Орган не относится к жизненно важным, организм может справиться без него, следовательно, если требуется его удаление, доктора назначают процедуру незамедлительно.
Симптомы заболевания
Примерно в 70 процентах случаев образования не вызывают никаких симптомов. Симптомы могут включать боль в животе и спине (боль обычно нечастая, но тяжелая) с усилением после употребления жирной пищи, желтуху, лихорадку и боль, если желчный пузырь или желчный проток заражаются.
Заболевание чаще встречается у женщин, чем у мужчин. Оно также часто встречается у людей с избыточным весом и генетической наследственностью.
Нет единственной причины появления заболевания. У некоторых людей печень производит слишком много холестерина. Это может привести к образованию кристаллов холестерина в желчи, которые превращаются в камни. У других людей камни формируются из-за того, что пузырь не опустошается.
Диагностика заболевания
Существуют три основных типа образований. Смешанные – наиболее распространенный тип. Они состоят из холестерина и солей, кроме того, смешанные камни имеют тенденцию развиваться группами. Второй тип – холестериновые камни.
В основном состоят из холестерина, – жироподобного вещества, которое имеет решающее значение для многих метаболических процессов. Холестериновые камни могут расти достаточно большими, они провоцируют блокировку желчных протоков. И наконец, третий тип – пигментные образования. В данном случае желчь имеет зеленовато-коричневый цвет за счет особых пигментов. Желчные пигментные камни обычно небольшие, но многочисленные.
Врачи диагностируют заболевание, используя ряд тестов, в том числе:
- общие тесты – например, физическое обследование и рентгенография;
- УЗИ – звуковые волны образуют картину, которая показывает наличие уплотнений;
- эндоскопический тест – эндоскопическая ретроградная холангиопанкреатография (ERCP);
- сканирование гепатобилиарной иминодиуксусной кислоты (HIDA) – специальный тип сканирования, который оценивает, насколько хорошо функционирует орган;
- магнитно-резонансная холангиопанкреатография (MRCP) – форма магнитно-резонансной томографии (МРТ).
Осложнения при наличии камней в желчном пузыре
Осложнения, которые могут потребовать оперативного лечения:
- колика – камень может перемещаться из тела желчного пузыря в его кистозный канал, что приводит к обструкции (симптомы включают сильную боль и лихорадку);
- воспаление желчного пузыря (холецистит) – камень блокирует канал желчного пузыря, приводя к инфекции и воспалению органа (симптомы включают сильную боль в животе, тошноту и рвоту);
- желтуха – если желчный камень блокирует желчный проток, ведущий к кишечнику, желчь попадает в кровь человека, а не в пищеварительную систему (пигменты вызывают пожелтение кожи и глаз человека, моча также может стать оранжевой или коричневой);
- панкреатит – воспаление поджелудочной железы, вызванное блокированным желчным протоком, низко расположенным под поджелудочной железой (ферменты поджелудочной железы раздражают и сжигают поджелудочную железу и просачиваются в брюшную полость);
- холангит – воспаление желчных протоков, которое происходит, когда желчный проток блокируется камнем, и желчь заражается (вызывает боль, лихорадку и желтуху).
Лечение заболевания
Лечение зависит от размера и местоположения камней, но может включать диетические модификации, такие как ограничение или устранение жирных и молочных продуктов.
Литотрипсия – специальная машина генерирует звуковые волны, чтобы разрушить желчные камни. Лечение используется только в некоторых центрах для людей с маленькими и мягкими камнями.
Некоторые лекарства могут растворять камни, но данный метод применяется редко из-за наличия побочных эффектов и переменной скорости успеха.
Хирургическое удаление
Около 80 процентов людей, страдающих желчными камнями, нуждаются в хирургическом вмешательстве. В период операции доктора могут удалить весь желчный пузырь (холецистэктомия) или просто камни из желчных протоков. Лапароскопическая холецистэктомия – операция при помощи лазера. Хирург делает несколько небольших разрезов через кожу, обеспечивая доступ к различным инструментам. Доктор удаляет желчный пузырь через один из разрезов.
Перед операцией нужно обсудить некоторые вещи с врачом или хирургом, в том числе переносимость анестезии, аллергическую реакцию на препараты, употребление лекарственных средств и т. д.
Лапароскопическая холецистэктомия
Общая процедура включает следующие действия. Доктор делает несколько небольших разрезов в животе так, что тонкие инструменты могут попасть в брюшную полость. Вставляется трубка, через которую в брюшную полость попадает газ (отделяет брюшную стенку от основных органов). Хирург наблюдает за органом на мониторе, используя крошечную камеру, прикрепленную к лапароскопу. С помощью лазера делается иссечение органа с зажимом всех артерий и протоков. После проводится его изъятие из брюшной полости через один из сделанных ранее разрезов. Из брюшной полости убирается газ, на разрезы накладываются швы, обрабатываются раны и закрываются стерильными повязками.
После операции с использованием лазера наблюдается легкая боль в плече от углекислого газа. Если боль ощутима, врач может назначить обезболивающие препараты. Также рекомендуется регулярно кашлять, чтобы очистить легкие от общего анестетика, больше двигаться и не забывать про диетическое питание.
Вся операция несет определенную степень риска. Возможные осложнения после лазерного удаления пузыря включают внутреннее кровотечение, инфекционные заболевания, повреждение близлежащих органов пищеварения, желчного протока. Может произойти утечка желчи в брюшную полость, а также повреждение кровеносных сосудов. Важно посетить своего врача в течение семи-десяти дней после операции, чтобы убедиться, что все в порядке. Наличие осложнений (в редких случаях) могут потребовать повторной операции.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Просмотров: 7526
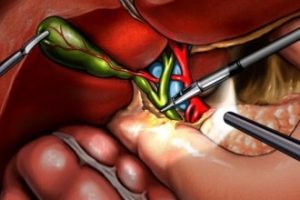
Если встал вопрос об удалении желчного пузыря, то следующая проблема – выбор типа оперативного вмешательства. Существует два проверенных способа холецистэктомии – традиционная операция и менее травматичная лапароскопия. Применение лазера пока набирает силу, но этот метод имеет отличные перспективы.
Основные показания к удалению:
- острый холецистит,
- полипоз,
- желчекаменное заболевание,
- воспаление желчных протоков, не поддающееся лечению,
- стойкая желтуха,
- нарушение основных функций печени.
Методы хирургического вмешательства.
Сегодня хирург располагает двумя основными технологиями удаления желчного пузыря:
- классическая операция,
- видеолапароскопия.
Последняя технология относится к «малоинвазивной операции. Лапароскопия выполняется специальными инструментами, доставляемыми в брюшную полость через отверстия маленького размера. Следы на коже почти отсутствуют.
Особенности традиционного метода
Это стандартная операция с широким доступом к желчному пузырю. Ее недостатки:
- операционная травма (нарушение функций дыхания, ограничение подвижности больного и т.д.),
- множественность раневых осложнений,
- сильный косметический дефект,
- длительная реабилитация после операции.
Малоинвазивные операции
Это широкое понятие включает:
- лапароскопическую хирургию,
- получение данных с помощью рентгена, компьютерной томографии, УЗИ, видеоэндоскопии и др.
Достоинства метода:
- низкая травматичность,
- быстрая реабилитация,
- наличие хорошего косметического эффекта,
- сокращение осложнений,
- понижение риска образования спаек после операции.
Противопоказани
- явные нарушения в области сердца и легких,
- диффузный перитонит,
- поздняя беременность,
- высокая степень ожирения,
- раковая опухоль желчного пузыря,
- плохая свертываемость крови,
- механическая желтуха.
Использование лазера при удалении желчного пузыря
Применяемая аппаратура
В России разработана и внедрена в клинической практике методика использования при лапароскопическом удалении желчного пузыря лазерной установки «ИРЭ-Плюс» и лазера YAG Nd высокоэнергетического излучения. По сравнению с другими методами лазерные генераторы:
- уменьшают количество повреждений тканей,
- стимулируют процессы восстановления,
- снижают риск осложнений в 4 раза.
Для расслоения тканей, отделения желчного пузыря с его структурами используется полупроводниковый лазер «ИРЭ-Полюс» мощностью 5-30 Вт при длине волны 0,97мкм.
Для сохранения тока крови и желчи применяется лазер YAG Nd с мощностью 80 Вт при длине волны 1,06 мкм. Этот лазер глубоко проникает в ткани, обеспечивая нормальную коагуляцию крупных кровеносных сосудов.
С помощью сверхтонкого изгибаемого лапароскопа делают один разрез в зоне пупочного кольца. Процесс контролируется видеокамерой. При участии лазерных приборов извлекается желчный пузырь и производится контрольный осмотр оперативной зоны.
После завершения операции производят послойное ушивание пупочного кольца. Шов остается невидимым внутри пупка.
Период восстановления после операции.
Спустя несколько часов по завершении операции больной может поворачиваться и садиться. Через 8 часов он может вставать и передвигаться самостоятельно. На третьи сутки больного выписывают. По прошествии 10-14 дней он может вернуться к трудовой деятельности. Пациенту не рекомендуются физические нагрузки 1-1,5 месяцев.
Описанная операция оставляет минимальный болевой синдром и улучшенные косметические результаты по сравнению со стандартным лапароскопическим удалением желчного пузыря.
Дополнительная информация:
Желчнокаменная болезнь – распространённая патология, характеризующаяся нарушением образования и циркуляции жёлчи в результате расстройства определенных обменных процессов. Конкременты в жёлчном пузыре и жёлчных протоках опасны развитием тяжелых осложнений с риском летального исхода. Заболевание более распространено в развитых странах, чаще страдают им женщины. Удаление лазером – распространённый и эффективный метод, позволяющий избежать полостной операции, а также сохранить орган и его функции.
Желчный пузырь – орган, в котором хранится вырабатываемая печенью жёлчь, необходимая для переваривания пищи. Из-за нарушения обмена содержащихся в этой жидкости холестерина или билирубина, происходящего под действием патологических процессов, постепенно образуется песок. Со временем эти мельчайшие частицы превращаются в более крупные образования – камни.
На сегодняшний день в распоряжении медиков есть разные методики лечения желчнокаменной болезни. Среди них:
- растворение конкрементов при помощи лекарственных средств;
- дистанционный ударно-волновой метод дробления;
- дробление лазерным лучом;
- контактное воздействие химическими препаратами;
- эндоскопическая холецистолитотомия;
- лапароскопическая операция по удалению конкрементов;
- полостная открытая операция.
Выбор методики зависит от состава камней, их количества и размеров. Наиболее распространённый метод лечения ЖКБ – холецистэктомия. Без жёлчного пузыря вполне можно жить, однако отсутствие органа может спровоцировать опасные последствия. Сегодня врачи чаще прибегают к органосохраняющим малоинвазивным методикам, одной из которых является лазерная процедура.
Эффективность процедуры
Удаление камней из жёлчного пузыря посредством лазера – малоинвазивная методика, результативная в 99% случаев. Это нетравматичный способ избавиться от конкрементов, не требующий продолжительного пребывания в больнице.
 К преимуществам лазерной процедуры удаления камней относятся:
К преимуществам лазерной процедуры удаления камней относятся:
- отсутствие дискомфорта, безболезненность для пациента;
- возможность проведения операции без применения наркоза;
- малый риск послеоперационных осложнений для больного;
- отсутствие риска занесения инфекции в операционную рану;
- малая вероятность развития кровотечений;
- короткий реабилитационный период.
Лазерное удаление жёлчных конкрементов – это щадящая процедура, наиболее востребованная на сегодняшний день. К этому методу прибегают, когда у пациента есть противопоказания к применению общего наркоза или приёму медикаментозных препаратов, растворяющих камни.
Если полостное или лапароскопическое хирургическое вмешательство противопоказано пациенту, то лазерное удаление конкрементов в таких ситуациях – наилучший выход. Этот метод применяется в следующих случаях:
- тяжелые заболевания сердца и сосудов;
- сердечная или лёгочная недостаточность;
- другие заболевания, при которых невозможно подвергать риску жизнь пациента, применяя общий наркоз.
Противопоказания
Методика лазерного удаления конкрементов подходит не всем пациентам, поэтому перед назначением операции следует убедиться в том, что процедура не противопоказана. Не рекомендовано удалять желчные камни лазером в следующих случаях:
- возраст пациента старше 60 лет;
- наличие имплантированного кардиостимулятора;
- период вынашивания ребенка;
- патологии, сопровождаемые нарушениями свёртываемости крови;
- тяжелые инфекции;
- онкологические заболевания;
- вес более 100-120 кг.
Как подготовиться к лазерному удалению
Перед проведением операции пациенту необходимо пройти обследование, включающее холецистографию, биохимический анализ крови, ультразвуковое исследование жёлчного пузыря.
Диагностические мероприятия проводятся с целью выявления конкрементов в жёлчном пузыре и изучения общего состояния пациента. Операция помогает, если количество камней не превышает 3-4 штуки, а их размеры и плотность невелики.
Техника проведения процедуры
 Удаление жёлчных конкрементов лазером проводится в условиях стационара с применением общего или местного наркоза. Процедура занимает не более 30 минут.
Удаление жёлчных конкрементов лазером проводится в условиях стационара с применением общего или местного наркоза. Процедура занимает не более 30 минут.
Для доступа к жёлчному пузырю врач делает прокол передней стенки брюшины в проекции органа. Через отверстие вводится лазерный генератор, дробящий камни. Операция осуществляется под контролем ультразвука, позволяющего врачу направить луч высокой плотности точно на удаляемый объект. Высокоинтенсивный направленный поток частиц разрушает камень, после чего мелкие осколки или песок выводятся из организма через кишечник естественным путём. Это происходит в период от двух до пяти дней.
В некоторых случаях осколки убирают с помощью специальной дренажной системы, которая устанавливается в отверстие, через которое проводилось удаление камней. Также для растворения мелких осколков или песка используется метод химического литолиза.
Возможные последствия удаления
Процедура лазерного удаления конкрементов направлена на следствие, а не на причину болезни, поэтому после проведения такой операции сохраняется вероятность рецидива у пациента. После проведенного лазерного дробления нужно продолжать лечение, придерживаться диеты (стол №5), соблюдать врачебные рекомендации и регулярно проходить обследования. В этом случае возможна стойкая ремиссия, снижение риска повторного формирования конкрементов.
Возможные риски лазерного удаления камней:
- ожог слизистой жёлчного пузыря с вероятностью дальнейшего развития язвы;
- повреждение желчевыводящих путей частями конкрементов;
- обструкция жёлчных протоков выходящими осколками.
Выход раздробленных конкрементов сопровождается болезненными ощущениями. Пациентам, находящимся в тяжелом состоянии, детям и пожилым людям в этот период лучше оставаться под наблюдением врачей. В остальных случаях госпитализация не требуется, человек проходит реабилитацию в домашних условиях.
Цены на операцию удаления жёлчных конкрементов лазером начинаются от 10 тысяч рублей. Для проведения процедуры в клинике требуется специальное оборудование и врач высокой квалификации, этим обусловлена стоимость такого лечения. Ниже приведен список медицинских центров, где выполняют операции такого рода. Уточнить, сколько стоит процедура, можно после консультации врача в выбранном учреждении.


