Операция на желчном пузыре гной в желчном пузыре

Одним из самых опасных осложнений холецистита считается гнойный холецистит. Нужно в срочном порядке приступить к лечению, но сначала пройти обследования. Чтобы добиться положительной динамики, больной должен соблюдать рекомендации врача и отказаться от самолечения, которое может привести к летальному исходу.
Что такое гнойный холецистит?
Это серьезная болезнь, опасная осложнениями. В процессе болезни происходит скопление гнойного экссудата в области, где расположен желчный пузырь, что опасно перитонитом, панкреатитом или сепсисом.
Заболевание сложно диагностировать, поскольку симптомы схожи с признаками других болезней. Зачастую пациенты не могут описать жалобы, а свое тяжелое состояние списывают на патологию в послеоперационный период. Эта болезнь встречается в 3% случаях. Женщины намного чаще подвержены ей.
Болезнь развивается так быстро, что ее порой не успевают диагностировать. В правой половине брюшины скапливается гной, развивается интоксикация организма. Выделяют 3 формы холецистита:
- Флегмона.
- Абсцесс.
- Эмпиема (рисунок справа).
Диагностика сложна даже в острый период, поскольку присутствуют дополнительные факторы. При пальпации боль становится сильнее и растекается по брюшной полости. Это первый признак того, что воспаление поразило большую часть брюшины. Печень и желчный пузырь увеличиваются в размерах.
Причины появления
Пациенты задаются вопросом, почему возникает это серьезное заболевание. Причин появления болезни много:
- снижение кровоснабжения пузырных стенок. Это происходит в случае потери крови и обезвоживания;
- нервные потрясения;
- хроническая сердечная недостаточность;
- опухоль;
- камни в почках или печени;
- сахарный диабет;
- атеросклероз;
- длительный прием наркотических средств.
Это основные причины возникновения гнойного холецистита. Они провоцируют застой крови, мешают оттоку желчи, нарушают работу желчного пузыря. Его стенки растягиваются из-за скопления лишней жидкости, прогрессирует ишемия.
Холецистит может возникнуть также в случае серьезных травм брюшной полости, после хирургического вмешательства, кишечной инфекции, ожогов. Причиной возникновения нагноения в брюшной полости иногда выступает беременность.
Выявить гнойный холецистит сложно, так как болезнь нередко возникает на фоне других серьезных патологий. Пациент жалуется на сильную боль, особенно при нажатии на правый бок. Приступ напоминает желчную колику, картина смазана, и врач путает эти заболевания.
Во время обострения пациент не может подняться, ему приходится лежать на боку с поджатыми ногами. Кожа становится бледной, учащается сердцебиение, усиливается потливость. Боль отдает в плечо и ниже, в лопатку. Температура быстро поднимается, у больного начинается озноб. При гнойном холецистите поражаются другие органы, возникают метеоризм, тошнота и рвота.
Диагностика
Врачам сложно диагностировать гнойный холецистит. После собирания анамнеза и предварительного исследования назначается детальное обследование, чтобы подтвердить заболевание. Пациент сдает ряд анализов: общий анализ крови, на инфекцию, биохимический.
Но этого не всегда достаточно. Регулярно проводится осмотр больного, и врач обращает внимание на цвет эпидермиса. Часто на фоне болезни возникает желтуха. В этом случае назначают дополнительные анализы, чтобы исключить паразитарную инвазию. На фоне общей картины понижается гемоглобин, состояние больного ухудшается. Больной в обязательном порядке сдает печеночные пробы.
Чтобы установить все детали и подтвердить воспалительный процесс, предписывается инструментальная методика:
- УЗИ;
- динамическая гепатобилисцинтиграфия;
- компьютерная томография;
- гастродуоденоскопия.
Лечение и диета
Проводить терапию необходимо под строгим наблюдением врача в стационаре, больного готовят к операции. Медлить нельзя, так как патология развивается быстро, жизни пациента угрожает опасность. Если не назначить всестороннее обследование и лечение на ранней стадии, возможно потерять орган. Для облегчения симптомов врач прописывает лекарственные препараты, в том числе анальгезирующие средства, которые снижают болезненность.
Если во время диагностики обнаружены инфекционные агенты, назначаются противовирусные, антибактериальные и противогрибковые препараты. В редких случаях применяют антибиотики широкого спектра действия. В случае если при обследовании обнаружена инвазия паразитарного типа, предписывается дополнительная терапия. К основному списку лекарств добавляют жаропонижающие, противовоспалительные и спазмолитические лекарственные средства.
Современное хирургическое вмешательство проводится по методу лапароскопии. Этот способ относительно новый и малоинвазивный. Весь желчный пузырь не удаляется, хирург иссекает только пораженные участки и откачивает гной.
Но иногда по жизненным показаниям проводить операцию нельзя. В этом случае проводится биопсия желчного пузыря. Во время процедуры промывают пораженную область, выкачивают гнойный экссудат, локально вводят антибиотики и дезинфицирующие препараты. Операция под общей анестезией невозможна в случае преклонного возраста, а также общего тяжелого состояния больного. Лечащие врачи анализируют ситуацию и принимают оптимальное решение, которое спасет жизнь пациенту.
Помимо лекарственных препаратов, которые снижают воспаление и уменьшают боль, больной должен соблюдать диету, которую назначит лечащий врач. Необходимо пить много жидкости — отвар шиповника, фруктовые соки (желательно разбавлять теплой кипяченой водой), чай, кисель.
Разрешены нежирные супы, жидкие каши, фруктовые муссы. Постепенно вводить в рацион рыбу и мясо, главное, чтобы они были нежирными и приготовлены на пару. Можно включить в рацион белый хлеб (лучше сухарики) и молочнокислые продукты.
Размер порции и калорийность увеличиваются по мере выздоровления больного. Но строго запрещены соленые и копченые продукты, консервы и маринады, алкоголь, газированные напитки, кофе и острая еда. В первое время после хирургического вмешательства придется отказаться от молока, чеснока, лука и бобовых.
Профилактика заболевания
Любое заболевание можно предупредить и избежать тяжелых последствий. Чтобы снизить риск гнойного холецистита, медики рекомендуют соблюдать простые правила:
- лечить инфекционные болезни вовремя;
- отказаться от быстрых перекусов на бегу;
- регулярно посещать кабинет УЗИ;
- составить режим дня и следовать ему;
- заниматься спортом и вести здоровый образ жизни;
- контролировать вес;
- избегать стрессовых ситуаций;
- постараться не перегружать организм и не выполнять тяжелую физическую работу.
Гнойный холецистит — опасное, серьезное заболевание. Игнорировать болезнь ни в коем случае нельзя, в итоге могут возникнуть осложнения, которые приведут к гибели больного. Каждому пациенту нужно соблюдать простые правила, которые помогут не только восстановить организм после болезни, но и держать тело в тонусе.
Видео
Серьезным заболеванием желчного пузыря является гнойный холецистит, который чреват развитием серьезных осложнений. Поэтому его лечение должно осуществляться незамедлительно и только профильными специалистами. Перед началом проведения терапевтических мероприятий, важно пройти необходимое диагностическое обследование. Для достижения относительно благоприятных прогнозов при лечении, следует безукоризненно выполнять все рекомендации врача, самолечение при данном недуге может привести к летальному исходу.
 Запущение воспаления в желчном пузыре может обернуться загноением в органе.
Запущение воспаления в желчном пузыре может обернуться загноением в органе.
Что это такое?
В медицине острое воспаление желчного пузыря, сопровождающееся гноем, называют гнойным холециститом. Он быстро прогрессирует и в большинстве случаев приводит к осложнениям. Характеризуется холецистит с гноением болезненными ощущениями под ребрами с правой стороны и признаками интоксикации. Для подтверждения диагноза требуется проведение диагностики, которая включает в себя УЗИ, анализы крови и другие методы обследования. Вылечить гнойное воспаление желчного можно лишь с помощью оперативного вмешательства, но также обязательно проводится антибактериальная, дезинтоксикационная и обезболивающая терапия.
Если вовремя не обратиться к врачу, больному грозят серьезные осложнения, а именно:
- скопление гнойной отечной жидкости в пузыре с желчью, что в результате приводит к прободению стенок этого органа;
- появление острого воспаления поджелудочной, а также сепсиса и гнойного поражения брюшины.
Описываемое заболевание встречается крайне редко, но его сложностью является отсутствие специфической симптоматики, с помощью которой можно было быстро выявить недуг. Особенно часто развивается холецистит с гноем у пациентов, состояние которых настолько тяжелое, что они не способны описать беспокоящие их симптомы. Болезнь в этом случае прогрессирует без видимых признаков и выявляется лишь при полном диагностическом обследовании.
 Распространённость гнойного воспаления желчного пузыря встречается чаще у женщин пенсионного возраста.
Распространённость гнойного воспаления желчного пузыря встречается чаще у женщин пенсионного возраста.
Вернуться к оглавлению
Как часто встречается?
По статистическим данным в области медицины болеющих гнойным холециститом приходится 2−3% от всех случаев острых хирургических недугов брюшины. Более подвержены воспалительному процессу с гниением на пузыре с желчью женщины, возраст которых более 50 лет. Крайне редко диагностируют гнойную форму холецистита у маленьких пациентов.
Вернуться к оглавлению
Причины появления
Почему появляется такое серьезное заболевание, как гнойное воспаление желчного пузыря? Первопричиной развития данного недуга является снижение кровоснабжения пузырных стенок, которое возникает после сильных кровотечений, обезвоживания организма, шоковых потрясений, а также в результате сердечной недостаточности (как острой, так и хронической формы). Кроме этого, нарушения стенок желчного происходят из-за сдавливания их опухолями, камнеобразованием и рядом находящимися органами. Факторами, провоцирующие холецистит с нагноением, являются такие заболевания, как сахарный диабет и атеросклероз, а также наркотические средства.
Вышеперечисленные причины становятся поводом для образования застоя, сгущения и нарушения оттока желчи, а также неправильного функционирования пузыря. В результате стенки органа растягиваются и тем самым прогрессируют ишемию, омертвение и прободению пузыря. Вызвать холецистит могут серьезные травмы, хирургические вмешательства, в большей мере на органах брюшной полости и сердечно-сосудистой системы, а также беременность, тяжелые ожоги, кишечная инфекция и длительный отказ от пищи.
Вернуться к оглавлению
Симптомы заболевания
Выявить сразу гнойное поражение пузыря с желчью не всегда удается, так как симптоматика данного заболевания не имеет характерной и выраженной картины. Больного беспокоят болезненные приступообразные ощущения в правом подреберье, зачастую сопровождающиеся высокой температурой тела и желтухой. Боли могут отдавать в лопатку с той же стороны и плечо. При пальпации живота возникают резкие усиливающие боли и сильное напряжение брюшных мышц. В дальнейшем болезненная симптоматика локализуется по всему животу, что указывает на распространение воспаления по поверхности брюшной полости. Иногда при ощупывании живота у больных может выделяться желчный пузырь больших размеров, а также край увеличенной печени.
Спровоцировать увеличение размеров самой крупной пищеварительной железы способны абсцессы, воспаления желчных протоков и токсический гепатит. Симптомы при описываемой патологии носят рефлекторный характер и чаще всего проявляются в виде рвоты. Однако не всегда возникновение рвотных позывов обусловлено рефлекторным происхождением. В некоторых случаях возникает данный симптом в результате имеющегося множества грубых спаек между органами пищеварительной системы.
Помимо этого, больного беспокоят такие симптомы, как жжение в пищеводе, непроизвольное отхождение газов через ротовую полость, тошнота и запоры. Главной отличительной особенностью гнойного холецистита является повышение температуры тела до высоких отметок на градуснике. Так, при септическом характере воспалительного процесса температура поднимается до 40 и выше градусов и больного знобит.
Вернуться к оглавлению
Проведение диагностики при гнойном холецистите
 При подозрении на гнойный холецистит потребуется обследование у врача и сдача анализов.
При подозрении на гнойный холецистит потребуется обследование у врача и сдача анализов.
Прежде чем начинать лечение воспаленного желчного пузыря с процессами гниения, необходимо в обязательном порядке провести диагностическое обследование. Первым делом необходимо посетить профильного специалиста, в данном случае это врач-гастроэнтеролог и эндоскопист. Медики, в свою очередь, соберут всю необходимую информацию о беспокоящих симптомах, общем самочувствии больного. Для постановки точного диагноза доктору потребуется провести пальпацию в области живота.
Далее направляют пациента с гнойным холециститом на сдачу анализов. Для подтверждения диагноза нужны результаты печеночной пробы и анализа крови. Кроме этого, проводят ультразвуковое исследование пузыря, чтобы выявить утолщение и удвоение пузырных стенок, а также диагностировать скопление жидкости в желчном. Результативным методом диагностики желчного пузыря является компьютерная томография протоков желчи, которая практически всегда позволяет выявить омертвение стенок описываемого органа и отслаивание слизистой.
Чтобы врач смог правильно назначить лечение, в некоторых случаях требуется эзофагогастродуоденоскопия, магнитно-резонансная томография, а также не лишним будет проведение холедохоскопии с посевом желчи, РХПГ и электрокардиографии. Последний метод диагностики назначается каждому пациенту, чтобы исключить инфаркт миокарда, который имеет схожий болевой приступ с желчной коликой.
Вернуться к оглавлению
Лечение болезни
Когда с помощью диагностики врач установил точный диагноз и подобрал схему, приступают к его лечению. Пациентам с холециститом, сопровождающимся процессом гниения, нужно находиться в хирургическом или в гастроэнтерологическом отделении, так как больному в обязательном порядке полагается операция. Консервативное лечение в большинстве случаев предназначено для подготовки пациента к операции.
 Лечение гнойного холецистита будет происходить с применением антибактериальных и обезболивающих препаратов.
Лечение гнойного холецистита будет происходить с применением антибактериальных и обезболивающих препаратов.
Вернуться к оглавлению
Медикаментозное
Терапия воспаления желчного пузыря с гнойным процессом основана на введении в кровь специальных растворов, употреблении мощнейших антибактериальных средств и медикаментов с обезболивающим эффектом. При гнойном холецистите практически всегда нарушено функционирование лечение и выражен эндотоксикоз. Именно поэтому врачи отдают предпочтение обезболивающим препаратам, которые не усиливают проявления токсикоза, и наркотическим медикаментам, наделенным гепатотоксическими свойствами. Лечение гнойного холецистита в обязательном порядке включает в себя полный отказ от пищи, а иногда и прием спазмолитиков.
Вернуться к оглавлению
Операция
Для терапии гнойного холецистита нужна операция, проведенная в минимальные сроки. Хирургическое вмешательство при гнойном воспалении желчного пузыря позволит снизить риск возникновения серьезных осложнений, которые угрожают жизни пациента. Оперативное вмешательство при холецистите может осуществляться двумя способами. В случае тяжелого состояния больного, когда не допускается более сложная операция, назначается холецистостомия, которая представляет собой наложение наружного свища на пузырь с желчью. На сегодня данным способом оперирования пользуются крайне редко, так как присутствует риск рецидива недуга.
При описываемой форме холецистита чаще прибегают к проведению холецистэктомии. Такой вид хирургического вмешательства основан на полном удалении желчного пузыря. Проводится операция через широкий разрез стенки брюшной полости. После хирургических мероприятий больному назначается медикаментозный терапевтический курс, который направлен на уничтожение гнойной инфекции и интоксикации.
Вернуться к оглавлению
Дальнейшие прогнозы
Процесс гниения в желчном пузыре способен привести к тяжелейшим осложнениям, которые нередко сопровождаются летальным исходом. Прогноз при гнойном холецистите неблагоприятный, а обусловлено это стремительным развитием, часто сопровождающих недуг, осложнений. Летальность при гнойном воспалении желчного находится в пределах от 10% и может достигать половины всех случаев исхода терапии. Поэтому чтобы улучшить прогноз заболевания, необходимо при первых признаках данной формы холецистита обращаться к доктору и действовать согласно рекомендациям профильного доктора.
На сегодня удаление желчного пузыря остается основным методом лечения холецистита и желчнокаменной болезни. Операция проводится несколькими способами и имеет различия по оперативному доступу к пораженному органу. «Золотым стандартом» признана лапароскопическая холецистэктомия, выполняемая с помощью специального оборудования. При наличии противопоказаний резекция осуществляется традиционно (через большой разрез в брюшной стенке) или с использованием минидоступа.
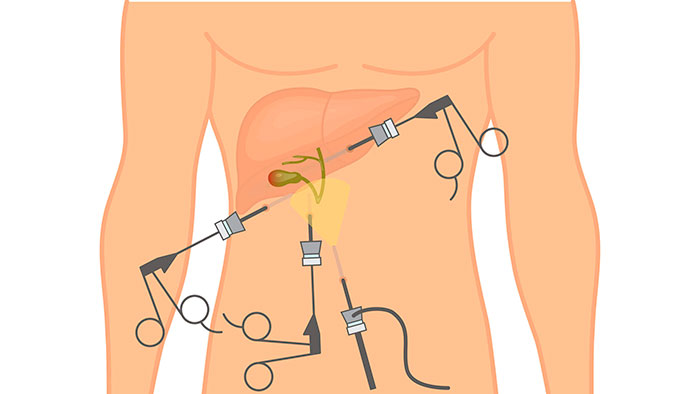
Что такое холецистэктомия
Пузырь служит хранилищем для желчи, которая выводит из организма излишки холестерина, токсины и билирубин. Он является важнейшей составляющей в пищеварительной цепочке. От слаженности работы желчного зависит качество расщепления и всасывания питательных веществ.
Нарушение функциональности полостного органа приводит к развитию патологических процессов. На определенном этапе помогает прием медикаментов и диетическое питание. Но в большинстве случаев требуется незамедлительное применение радикальных мер по удалению полостного органа.
Операция называется холецистэктомией и назначается, как планово, так и по экстренным показаниям. Предпочтительнее плановое проведение с предоперационной подготовкой пациента. Но существуют ситуации, при которых даже незначительное промедление грозит развитием тяжелых осложнений.
Почему проводится операция
Для лечения камней в органе используются различные методы. Это диета, литолитическая терапия или экстракорпоральное дробление камней ультразвуком. Каждый из них имеет свои недостатки и не является гарантией излечения.
Лекарственные средства для растворения камней токсичны, требуют длительного применения и плохо переносятся большинством пациентов. Экстракорпоральная литотрипсия разбивает крупные конкременты на мелкие фрагменты, но существует опасность перекрытия желчного протока крупным камнем и появления механической желтухи, а также других осложнений.
Эвакуация конкрементов из желчного не исключает повторного образования камней. Это означает, что после консервативного лечения сохраняются патологические изменения в органе и наличием факторов, которые ранее способствовали камнеобразованию.
Показания к проведению
Операция по удалению желчного пузыря требуется, если орган перестает функционировать и становится источником патологических процессов. Врач может назначить лапароскопическую или открытую холецистэктомию, если у больного:
- наличие камней в главном пузырном протоке;
- острый холецистит;
- обтурация (перекрытие) желчевыводящих путей;
- приступы печеночной колики;
- желчнокаменная болезнь с незначительными проявлениями или отсутствием признаков заболевания;
- отложение солей кальция в тканях желчного пузыря;
- холестероз – насыщение стенок органа холестерином на фоне ЖКБ;
- формирование полипов на слизистой органа;
- появление вторичного (желчного) панкреатита;
- новообразования различного генеза.
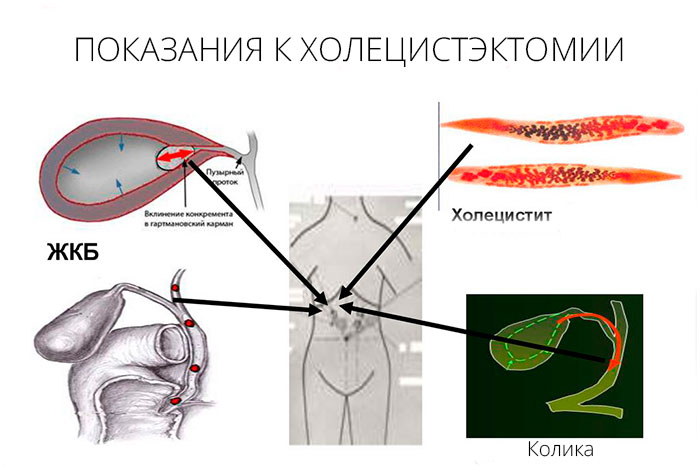
Все эти патологии представляют опасность для жизни пациента. Если операция холецистэктомия была проведена вовремя, это способствует выздоровлению больного и предупреждает развитие таких серьезных осложнений, как:
- абсцесс;
- механическая желтуха;
- воспаление желчных путей;
- нарушение моторики 12-перстной кишки (дуоденостаз);
- почечная и печеночная недостаточность.
При развитии гангренозного холецистита, появлении сквозного дефекта в стенке желчного пузыря (перфорации), это значит, что требуется срочное проведение операции.
Противопоказания
В каких случаях не проводится холецистэктомия:
- сердечная и дыхательная недостаточность в стадии декомпенсации;
- деструкция желчного пузыря;
- тяжелые хронические заболевания;
- низкие показатели свертываемости крови;
- онкология;
- острые инфекционные патологии;
- обширный перитонит;
- скопление лимфоидной жидкости или крови в передней брюшной стенке;
- 1 и 3 триместр беременности;
- врожденные дефекты желчного пузыря;
- выраженное воспаление в области шейки ЖП.
При появлении показаний к холецистэктомии у пожилых пациентов, лапароскопия или лапаротомия проводится независимо от возраста.
Операцию могут отменить из-за риска послеоперационных осложнений при наличии:
- сопутствующих соматических болезней;
- блокирование пузырного протока;
- гной в полости пузыря;
- наличие ранее проведенных операций в брюшной полости.
Операция по удалению желчного пузыря откладывается, если:
- человеку более 70 лет и он страдает хроническим заболеванием, протекающее в тяжелой форме;
- холангит – воспалительные процессы в желчных протоках;
- образование множества спаек в брюшной полости;
- механическая желтуха;
- цирроз;
- склероатрофический желчный пузырь;
- язвенное поражение стенок двенадцатиперстной кишки;
- ожирение 3-4 стадии;
- хронический панкреатит на фоне разрастания опухолевой ткани.
Острый холецистит в первые трое суток лечится лапароскопической холецистэктомией, если время упущено, значит, операция противопоказана.
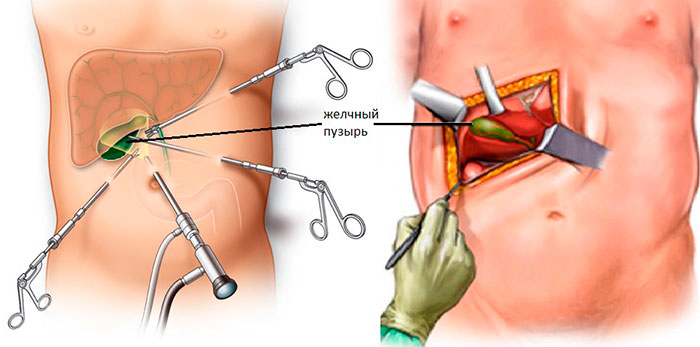
Типы оперативного вмешательства
В зависимости от показаний, операция может проводиться разными способами. В хирургии существует классификация, в основе которой лежит способ доступа к поврежденному органу в ходе операции.
Виды холецистэктомии и их описание:
- Лапаротомия – иссечение желчного открытым способом. Для этого делают большой разрез (15-20 см) на передней стенке живота.
- Лапароскопия – операция проводится через 3 аккуратных минипрокола с помощью эндоскопического оборудования.
- Холецистэктомия минидоступом – миниинвазивная манипуляция с незначительным травмированием тканей. Для резекции достаточно вертикального разреза 3-7 в области правого подреберья.
Какой тип операции применим в конкретном случае, определяет врач после получения результатов полного обследования пациента. Если противопоказаний нет, предпочтение отдается лапароскопической холецистэктомии, у нее самые лучшие характеристики.
Подготовка к операции
Плановое хирургическое лечение предполагает проведение предоперационной диагностики. Это позволяет провести оценку общего функционального состояния, наличие инфекции, аллергии, воспаления и других противопоказаний. Успех оперативного вмешательства много значит от качества подготовки.
Перечень методов обследования перед резекцией желчного пузыря:
- общее и биохимическое исследование крови и мочи;
- реакция на RW;
- анализ на наличие гепатита В и С;
- гемостазиограмма;
- описание электрокардиограммы;
- определение группы крови и резус-фактора;
- УЗИ билиарной системы и органов брюшной полости;
- флюорография;
- ФГС или колоноскопия (по показаниям).
Дополнительно может понадобиться консультация кардиолога, аллерголога, гастроэнтеролога и эндокринолога. Подробная диагностика поможет определить оптимальный вид наркоза и предположить реакцию организма на ЛХЭ операцию.
За 3 суток до плановой холецистэктомии рекомендуется перейти на щадящее питание, желательно не есть овощи, фрукты, хлебобулочные изделия. Накануне вечером можно поужинать йогуртом, кефиром или кашей, а также провести очищение кишечника с помощью клизмы. За 8 часов до оперативного вмешательства есть и пить запрещено.
Полостная холецистэктомия
Лапаротомия – это хирургическая манипуляция, которая проводится через обширное трепанационное окно. Проводится после неудачно проведенной лапароскопии или по специальным показаниям:
- воспаление брюшины (перитонит);
- гангренозный холецистит;
- рак или малигнизация доброкачественных образований;
- наличие большого количества камней (более 2/3 объема);
- абсцесс;
- водянка живота (скопление лимфоидной ткани);
- травмы пузыря.
Лапаротомия может стать продолжением ЛХЭ, если:
- поврежден печеночный проток;
- началось внутреннее кровотечение;
- образовались свищи.
В момент установки от вводимых троакаров могут повредиться внутренние органы, что также исправляется с помощью открытой операции.
Этапы лапаротомии
Техника хирургического вмешательства в открытом доступе включает следующие действия:
- Выполняется разрез (15-30 см) посреди живота или под правым ребром.
- Желчный пузырь освобождается от окружающих его жировых тканей.
- Перекрываются кровеносные сосуды и желчевыводящие протоки.
- Пузырь отсекают от печени и удаляют.
- Ложе в месте удаленного органа ушивается саморассасывающейся хирургической нитью или прижигается хирургическим лазером.
- Операционная рана постепенно ушивается по слоям.
Открытая (полостная) холецистэктомия проводится под общей анестезией и может продолжаться до 2 часов. К данной технике прибегают редко из-за обширной травматизации тканей живота, большого косметического дефекта в месте разреза и риска спаечного процесса. Дополнительным минусом является длительное восстановление.
Лапароскопическая операция
К самому распространенному методу хирургического лечения относят эндоскопическую холецистэктомию. Это малоинвазивная процедура удаления желчного пузыря с минимальным повреждением передней стенки живота.
Пораженный орган извлекается через один из 3-4 разрезов, размер которых не превышает 10 мм. Впоследствии места проколов срастаются с формированием едва заметных рубчиков. Длительность хирургического вмешательства лапароскопически варьируется в пределах 30-90 минут и зависит от веса больного, продолжительности наркоза и наличии камней в протоках.
Преимущества и недостатки
Плюсы в видеолапароскопической эндоскопии:
- лапароскоп позволяет хорошо «видеть» место операции;
- отсутствие боли в послеоперационный период;
- наименьшая травматичность в сравнении с другими техниками;
- короткий срок пребывания в стационаре (1-4 дня);
- низкий риск формирования спаек и грыжевых образований;
- быстрое восстановление трудоспособности.
Как и любой другой медицинской манипуляции, минусы у эндоскопической операции тоже есть:
- вероятность присоединения инфекции;
- кровотечение;
- нарушение целостности внутренних органов медицинскими инструментами;
- отсутствие возможности удаление камней из протоков.
Если во время операции выявляется осложнение (инфильтрат, спайки), лечение продолжают через широкий доступ с выполнением традиционной техники.
Ход операции
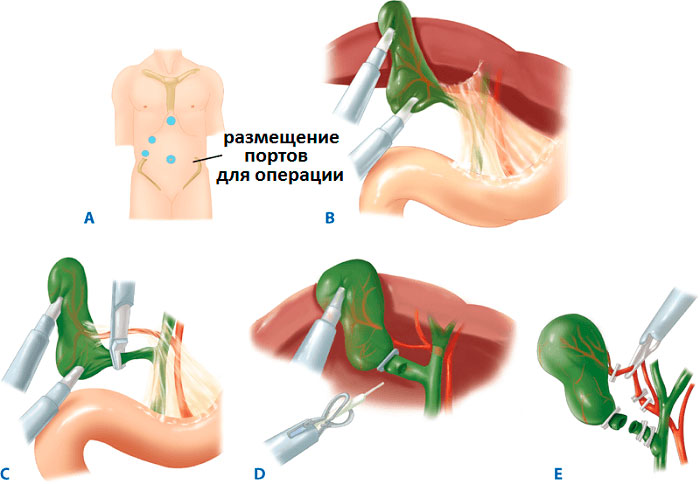
Хирургическое лечение проводится в стерильных условиях под общим наркозом. Описание этапов ЛХЭ:
- В рамках подготовки в желудок устанавливают зонд, в мочевой пузырь – катетер. Для профилактики образования тромбов, на ноги надевают противоэмболические чулки.
- В полость живота через прокол ниже пупка нагнетается окись азот или углекислый газ, чтобы улучшить доступ хирургам за счет поднятия живота.
- В 3-4 точках вводятся троакары с микроинструментами на конце. Процедура проводится под мониторингом с помощью лапароскопа.
- Пузырь отодвигается от тканей, печеночный проток и артерия пережимаются скобами.
- Орган иссекается и извлекается через пупочный разрез. Поврежденные участки тканей удаляются, сосуды купируются.
- Осуществляется промывка полостей раствором с антисептиком.
- Инструменты удаляются, на разрезы накладывают швы.
На всех этапах операции манипуляции контролируются визуализацией происходящего на экране монитора за счет микроскопической камеры, которая передает изображение, находясь в животе.
Операционные риски
Вероятность осложнений в ходе операции по поводу холецистэктомии ничтожно мала. По статистике, ситуации зафиксированы у 1 из 100 оперируемых. Иногда наблюдаются случаи травмирования троакарами внутренних органов. Но причиной чаще всего служат аномалии расположения органов. В редких случаях есть риск развития внутреннего кровотечения или нарушения целостности протока желчного пузыря.
Послеоперационный период
Непосредственно после операции, в первые 4 часа, необходимо соблюдение постельного режима. После лапароскопии вставать и начинать ходить рекомендуется уже через 6-8 часов. Пациент может жаловаться на тянущие болезненные ощущения в месте введения инструментов. Сильный болевой синдром отсутствует.
В большинстве случаев срок восстановления занимает не более 7-14 дней. В течение этого периода важно соблюдать режим двигательной активности – 1-2 месяца избегать тяжелых физических нагрузок, что способствует:
- предупреждению застойных явлений в легких;
- нормализации работы кишечника;
- уменьшения риска появления спаек.
При появлении болей, диспепсических расстройств, врач назначает лекарственные препараты, устраняющие негативную симптоматику.
Диета
После операции лапароскопической или открытой холецистэктомии у взрослых большое значение имеет правильное питание. После удаления желчного пузыря желчь небольшими порциями поступает в 12-перстную кишку напрямую. Поэтому следует избегать еды с большим содержанием жиров.
В первый день можно пить только воду, на 2 день – обезжиренный кефир и чай. В дальнейшем рацион составляют с учетом разрешенных продуктов:
| Разрешено | Запрещено |
|
|
| Каша из риса, овсянки, гречки на молоке. Крупа обязательно должна быть хорошо проварена. | Пшенная, перловая, кукурузная крупа |
| Жирное мясо: свинина, баранина |
| Вермишель мелкого размера, картофельное пюре | Консервы копченые блюда |
| Жареная, соленая рыба |
| Обезжиренный творог без сахара, кефир | Острый сыр, молочные продукты с высокой жирностью |
| Недавно испеченный хлеб, сдобная выпечка, изделия с кремом |
| Вареные или паровые овощи: морковь, цветная капуста, кабачки, картофель, тыква | Чеснок, щавель, капуста белокочанная, огурцы, репа, шпинат, грибы |
|
|
Режим питания после лапароскопической холецистэктомии должен быть дробным (5-6 раз в день), а еда теплой. Жидкость должна поступать в организм в достаточном количестве – не менее 2 л в сутки.

Возможные осложнения
У большинства пациентов резекция органа проходит успешно. Негативные последствия проявляются у 2 из 10 взрослых пациентов. Чаще осложнения наблюдаются у пожилых больных или при деструктивных видах патологии.
После удаления органа происходят изменения, которые могут послужить толчком к развитию вторичных патологий:
- меняется состав желчного секрета;
- нарушается процесс поступления желчи в 12-перстную кишку;
- нарушение процесса переваривания пищи;
- избыточное газообразование в кишечнике;
- нарушение перистальтики;
- расширяются печеночные протоки.
Такие явления способствуют появлению осложнений, которые могут возникнуть на разных этапах реабилитации после холецистэктомии. Перечень возможных последствий:
- гастродуоденальный рефлюкс;
- дуоденит;
- послеоперационная грыжа;
- нарушение баланса микрофлоры в кишечнике;
- формирование спаек;
- рубцы, уменьшающие просвет желчных протоков;
- воспаление тонкой или толстой кишки;
- гастрит;
- диарея;
- кишечные колики.
Осложнения могут проявиться после лапароскопической холецистэктомии, что является показанием для изменения тактики лечения.
Тревожные симптомы:
- выраженные абдоминальные боли;
- повышение температуры;
- желтуха с характерным окрашиванием кожных покровов;
- тяжесть в правом подреберье.
Большинство пациентов после удаления поврежденного органа полностью выздоравливают. У небольшого числа могут сохраниться или усилиться признаки болезни: горечь во рту, плохое пищеварение. Такое состояние называется постхолецистэктомическим синдромом и встречается у взрослых:
- с хроническим воспалением слизистой желудка;
- язвенным поражением;
- грыжей пищевода;
- колитом с хроническим течением.
Профилактикой синдрома является лечение сопутствующих патологий перед операцией.
Заключение
Прогноз наиболее благоприятный, если операция будет проводиться без разрезов. Для этого желательно не запускать патологию и оперироваться в плановом порядке. Когда лапароскопическая холецистэктомия проведена с соблюдением всех норм, больной выздоравливает и чувствует себя хорошо. Неприятные ощущения не возникнут, если придерживаться правил диетич


