Операции на желчном пузыре топографическая анатомия
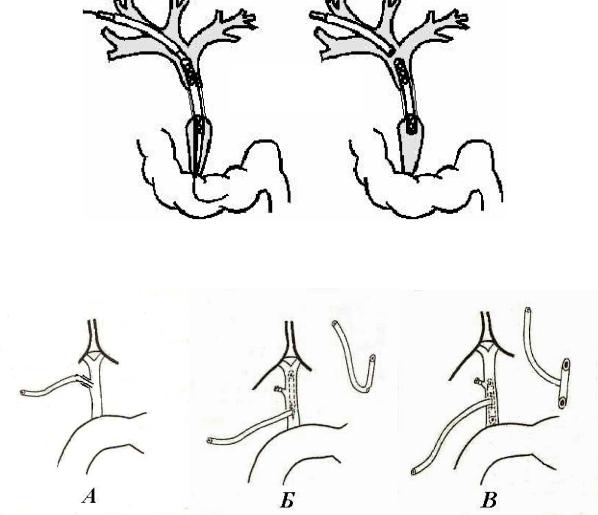
Рис. 4. Части общего желчного протока:
1 — pars supraduodenalis; 2 — pars retrоduodenalis; 3 — pars pancreatica; 4 — pars duodenalis
проток в последнем отделе, как правило, соединяется с панкреатическим протоком и впадает в общую полость — печеночноподжелудочную ампулу (ampulla hepatopancreatica), которая открывается на вершине большого сосочка (papilla duodeni major) 12-перстной кишки. Данный сосочек (Фатеров сосок) располагается преимущественно на медиальной стенке середины нисходящей части duodenum.
Перед печеночно-двенадцатиперстной ампулой происходит утолщение мышечного слоя ductus choledochus и образуется сфинктер общего желчного протока — m. sphincter ductus choledochi (сфинктер Одди).
Пороки развития желчного пузыря и желчных протоков
Пороки развития ЖП и желчных протоков встречаются не часто: один порок на
20–30 тыс. новорожденных. По своему характеру они весьма разнообразны. Отсутствие ЖП может сочетаться как с нормальным развитием протоков, так и с их атрезией, стенозом, расширением (кисты). Наиболее часто имеют место атрезии и стенозы различных участков вне- и внутрипеченочных желчных протоков. Считается, что причиной возникновения таких нарушений является воспалительный процесс протоков во внутриутробном периоде, приводящий к нарушению оттока желчи, развитию механической желтухи с момента рождения ребенка и патологических изменений в печени. Сдавление интраорганных разветвлений воротной вены сопровождается портальной гипертензией. Кисты клинически проявляются в более поздние сроки развития.
Основные виды операций:
–холецистэктомия — удаление ЖП;
–холецистостомия — дренирование ЖП;
–холедохотомия — вскрытие общего желчного протока;
–папиллосфинктеротомия — рассечение большого дуоденального сосочка и сфинктера Одди;
–наружное дренирование желчных протоков;
–билиодигестивные анастомозы — создание соустья между желчевыводящими путями и желудочно-кишечным трактом.
6
Применяют различные доступы к ЖП и желчевыводящим протокам: верхнюю срединную лапаротомию (разрез от мечевидного отростка до пупка по белой линии живота), по Кохеру (разрез параллельно правой реберной дуге), реже по Федорову (разрез вниз на 3–4 см от мечевидного отростка грудины по срединной линии, а затем параллельно правой реберной дуге) (рис. 5). Срединный доступ используют наиболее часто (90 %), так как он обладает рядом преимуществ: менее травматичен (не повреждаются мышцы передней брюшной стенки), обеспечивает сравнительно быстрый доступ в брюшную полость, имеет возможность вмешательства на внепеченочных желчных протоках, уменьшает вероятность развития послеоперационных грыж. Другие доступы (Рио Бранко, Курвуазье) целесообразно использовать при повторных операциях, когда вследствие спаечного процесса войти в брюшную полость через предыдущий лапаротомный разрез невозможно.
Рис. 5. Доступы к ЖП:
1 — по Кохеру; 2 — верхняя срединная лапаротомия; 3 — по Федорову
Холецистэктомия
Холецистэктомия может быть открытой («от шейки», «от дна») и лапароскопической.
Открытая холецистэктомия показана: 1) при желчнокаменной болезни и ее осложнениях (водянке, эмпиеме ЖП и др.); 2) остром деструктивном холецистите; 3) опухолевых поражениях, полипах ЖП; 4) травмах ЖП.
Холецистэктомию «от шейки» выполняют: 1) при мелких конкрементах; 2) отсутствии инфильтрата в области печеночно-двенадцатиперстной связки; 3) хорошей технике хирурга. Осуществляют операционный доступ, печень отводят кверху и ориентируются относительно положения ЖП, а 12-перстную кишку смещают книзу, в результате чего натягивается печеночно-двенадца- типерстная связка. Затем рассекают передний листок последней в зоне треугольника Кало, выделяют и перевязывают пузырный проток, отступив на 0,7– 1,0 см от общего печеночного протока, выделяют и перевязывают пузырную артерию, диаметр которой составляет не более 1 мм, в то время как правой печеночной артерии — 3–5 мм. Далее, отступив 1 см от печени, рассекают брюшину над ЖП и отслаивают ее по периметру. Затем отделяют стенку ЖП от печени в направлении к его дну так, чтобы не вскрыть сам пузырь. Ложе ЖП пе-
7
ритонизируют, выполняют гемостаз, через контрапертурный разрез вводят дренаж в подпеченочное пространство и послойно ушивают рану брюшной стенки.
Холецистэктомию «от дна» производят: 1) при крупных конкрементах; 2) наличии инфильтрата в области печеночно-двенадцатиперстной связки; 3) отсутствии достаточного навыка у хирурга. После выполнения операционного доступа печень отводят кверху, 12-перстную кишку — книзу, производят пункцию ЖП, если он напряжен, и накладывают окончатый зажим на его дно. Затем начинают выделять ЖП из печени в направлении к шейке, накладывают зажимы на пузырный проток, артерию и перевязывают их. Далее перитонизируют ложе ЖП, выполняют гемостаз и через контрапертурный разрез вводят дренаж в подпеченочное пространство. Рану брюшной стенки ушивают послойно.
Этот способ холецистэктомии более травматичен и вызывает большую кровопотерю. Кроме того, он не исключает опасности миграции мелких конкрементов из ЖП в общий желчный проток.
В особо сложных случаях (выраженный инфильтрат печеночнодвенадцатиперстной связки, перихолецистит) можно использовать следующий способ удаления: после вскрытия просвета ЖП указательный палец левой руки вводят в его полость и удаляют орган.
Показания и принципы лапароскопической холецистэктомии (ЛСХЭ)
такие же, как и при удалении ЖП открытым способом. От такого вида операции воздерживаются: 1) при выраженной легочно-сердечной недостаточности; 2) нарушениях в системе гемостаза; 3) разлитом перитоните; 4) инфильтрате передней брюшной стенки и выраженном воспалительном процессе в области шейки ЖП; 5) опухолевых поражениях ЖП; 6) поздних сроках беременности.
Преимущества ЛСХЭ: 1) сравнительно | |
меньшая травматичность; 2) снижается вероят- | |
ность развития послеоперационных грыж и | |
спаечного процесса; 3) сокращаются сроки | |
пребывания больных в стационаре и период их | |
реабилитации; 4) хороший косметический | |
эффект. | |
ЛСХЭ производят, приподняв на 20–25° | |
головной конец операционного стола. Выпол- | |
няют пункцию передней брюшной стенки ниже | |
пупка иглой Вереша для инсуффляции 3–5 л | |
газа (углекислого газа, закиси азота) с объем- | Рис. 6. Проекционные точки для |
ной скоростью его подачи не более 2–6 л/мин | введения троакаров при ЛСХЭ |
(пневмоперитонеум поддерживают на уровне 12 мм ртутного столба). Затем вводят 4 троакара: 1) для лапароскопа (параумбиликального); 2) клешневидного зажима или канюли для ирригации операционного поля (на границе верхней и средней трети расстояния между мечевидным отростком и пупком чуть вправо от средней линии); 3) захватывающего зажима (по среднеключичной линии на 2–3 см ниже реберной дуги); 4) препаровочного крючка, ножниц и клиппатора (по передней подмышечной линии на уровне пупка) (рис. 6).
8

Видеоэндоскопическая техника, применяемая при данной операции, позволяет хорошо осмотреть органы брюшной полости (изображение передается на монитор). После чего с помощью специальных инструментов выделяют, клипируют и пересекают элементы печеночно-двенадцатиперстной связки (пузырную артерию, пузырный проток). Затем удаляют ЖП, помещают его в пластмассовый пакет Плитмана и извлекают из брюшной полости. Гемостаз осуществляют электрокоагуляцией. По показаниям выполняют холангиографию и лапароскопическую холедохотомию с извлечением камней и дренированием общего желчного протока. Операцию при необходимости заканчивают дренированием брюшной полости.
При проведении холецистэктомии из мини-доступа делают параректальный разрез передней брюшной стенки длиной 3–5 см. Открытый доступ к ЖП и печени обеспечивают специальным кольцевым ранорасширителем с набором фиксируемых шарнирных ретракторов (рис. 7). Холецистэктомию производят специальными удлиненными инструментами.
Рис. 7. Мини-ассистент
Осложнения холецистэктомии: соскальзывание лигатуры с культи пузырной артерии, перевязка правой ветви печеночной артерии, негерметичность культи пузырного протока, лигирование общего желчного протока, повреждение воротной вены, кровотечение из ложа ЖП.
Холецистостомия
Лапароскопическая холецистостомия показана при деструктивном холецистите, холецистопанкреатите, холангите, холедохолитиазе у тяжелых больных, которым радикальная операция противопоказана.
Для пункции наиболее часто используют точку, расположенную по сре- динно-ключичной линии сразу под реберной дугой. С этой целью под контролем лапароскопа, введенного в брюшную полость, или УЗИ-аппарата выполняют одномоментное дренирование ЖП стилет-катетером через паренхиму печени. При попадании последнего в полость ЖП отмечается характерное ощуще-
9

МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА ОПЕРАТИВНОЙ ХИРУРГИИ И ТОПОГРАФИЧЕСКОЙ АНАТОМИИ
В. Ф. ВАРТАНЯН, П. В. МАРКАУЦАН
ОПЕРАЦИИ НА ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧЕВЫВОДЯЩИХ ПРОТОКАХ
Учебно-методическое пособие
Минск 2007
УДК 616.361/.366-089(075.8) ББК 54.13 я 73
В 18
Утверждено Научно-методическим советом университета в качестве учебно-методического пособия 14.06.2006 г., протокол № 7
Рецензенты: доц. С. Н. Тихон, проф. А. В. Прохоров
Вартанян, В. Ф.
В 18 Операции на желчном пузыре и желчевыводящих протоках : учеб.-метод. пособие / В. Ф. Вартанян, П. В. Маркауцан. – Минск : БГМУ, 2007 – 16 с.
ISBN 978-985-462-763-2.
Рассматриваются вопросы анатомии, а также общие принципы хирургического лечения заболеваний желчного пузыря и внепеченочных желчных протоков, применяемые в клинической практике.
Предназначается для студентов старших курсов всех факультетов.
УДК 616.361/.366-089(075.8) | |
ББК 54.13 я 73 | |
ISBN 978-985-462-763-2 | © Оформление. Белорусский государственный |
медицинский университет, 2007 |
2
Голотопия. Желчный пузырь (ЖП) и протоки проецируются в правую подреберную и собственно надчревную области.
Скелетотопия. Дно ЖП проецируется чаще всего в углу, образованном наружным краем правой прямой мышцы живота и реберной дугой, на уровне переднего конца IX реберного хряща (у места, где с ним сливается хрящ X ребра). ЖП может также проецироваться в месте, где реберную дугу пересекает линия, соединяющая вершину правой подмышечной впадины с пупком.
Синтопия. Сверху и спереди ЖП находится печень, слева — привратник, справа — печеночный изгиб ободочной кишки, поперечноободочная кишка (или начальный отдел 12-перстной кишки). Дно ЖП обычно выходит из-под передне-нижнего края печени на 2–3 см и примыкает к передней брюшной стенке.
Желчный пузырь (vesica fellea) имеет грушевидную форму (рис. 1), располагается на висцеральной поверхности печени в соответствующей ямке (fossa vesicae felleae), отделяющей передний отдел правой доли печени от квадратной. ЖП покрыт брюшиной, как правило, с трех сторон (мезоперитониально). Значительно реже имеет место внутрипеченочное (экстраперитониальное) и интраперитониальное (может быть брыжейка) его расположение. Анатомически в ЖП различают дно (fundus vesicae felleae), широкую часть — тело (corpus vesicae felleae) и узкую — шейку (collum vesicae felleae). Длина ЖП варьируется в пределах от 8 до 14 см, ширина составляет 3–5 см, емкость достигает 60–100 мл. В ЖП перед переходом его в пузырный проток имеется своеобразное выпячивание стенки в виде кармана (карман Гартмана), располагающегося ниже всей остальной полости пузыря.
Рис. 1. Схема желчного пузыря:
1 — дно; 2 — тело; 3 — шейка; 4 — общий желчный проток; 5 — пузырный проток; 6 — карман Гартмана
Стенка ЖП состоит из слизистой оболочки (tunica mucosa vesicae felleae),
мышечного (tunica muscularis vesicae felleae), субсерозного (tela subserosa vesicae felleae) и серозного (tunica serosa vesicae felleae) слоев.
3
Слизистая оболочка представлена большим числом спиральных складок, выстлана однослойным призматическим каемчатым эпителием и обладает хорошей резорбционной способностью. Она достаточно чувствительна к различным экстремальным явлениям в организме, что морфологически проявляется ее набуханием и десквамацией.
Мышечный слой состоит из пучков мышечных волокон, идущих в продольном и циркулярном направлениях. Между ними могут быть щели, посредством которых слизистая оболочка может непосредственно срастаться с серозной (синусы Рокитанского–Ашоффа). Эти синусы играют важную роль в патогенезе развития желчного перитонита без перфорации желчного пузыря: при перерастяжении ЖП желчь просачивается через слизистую и серозные оболочки непосредственно в брюшную полость.
На верхней поверхности ЖП могут находится ходы Люшке (рис. 2). Они начинаются от мелких внутрипеченочных протоков печени и доходят до слизистой оболочки. При холецистэктомии эти ходы зияют и обусловливают истечение желчи в свободную брюшную полость, что, как правило, вызывает необходимость дренирования этой полости и ложа ЖП.
 2
2
 3
3
1 4
Рис. 2. Строение ЖП:
1 — ходы Люшке; 2 — внутрипеченочный проток; 3 — мышечный слой ЖП; 4 — синус Рокитанского–Ашоффа
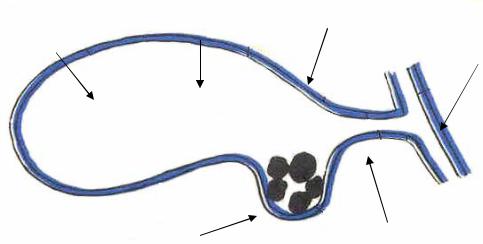
Кровоснабжение ЖП (рис. 3) осуществляется пузырной артерией (a. сystica), которая отходит от правой ветви печеночной артерии и, подойдя к шейке пузыря, делится на две ветви, идущие на верхнюю и нижнюю поверхности. Для ее нахождения можно выделить так называемый треугольник Кало, стенками которого являются пузырный и общий печеночный протоки, а основанием — пузырная артерия.
Лимфатическая сеть сосудов ЖП имеет свои особенности. Лимфа по двум коллекторам поступает в лимфатические узлы, один из которых располагается с левой стороны шейки пузыря, второй — непосредственно у края
4
12-перстной кишки. Данные узлы при воспалительном процессе в ЖП могут увеличиваться в размерах и сдавливать общий желчный проток.
Рис. 3. Кровоснабжение ЖП:
1 — треугольник Кало; 2 — пузырная артерия; 3 — пузырный проток; 4 — общий печеночный проток; 5 — общий желчный проток
Иннервация ЖП, протоков, сфинктеров осуществляется из чревного, нижних диафрагмальных сплетений, а также из переднего ствола блуждающего нерва. Поэтому нередко заболевания желудка и 12-перстной кишки, а также раздражение блуждающего нерва при скользящей грыже пищеводного отверстия диафрагмы приводят к дисфункции сфинктера Одди и воспалительным изменениям в ЖП, и наоборот.
Анатомия внепеченочных желчных протоков
Шейка ЖП переходит в пузырный проток (ductus cysticus), который соединяется обычно под острым углом c общим печеночным протоком (ductus hepaticus communis), вследствие чего образуется общий желчный проток (ductus choledochus). Складки слизистой оболочки в пузырном протоке располагаются вдоль тока желчи, что затрудняет ее ретроградный путь продвижения (подобие клапана).
Диаметр ductus cysticus составляет 3 мм, ductus hepaticus communis —
4–5 мм, а ductus choledochus — 6–8 мм. Общий желчный проток в длину составляет в среднем 6–8 см. Он проходит вдоль правого края печеночнодвенадцатиперстной связки. Рядом с ним располагается печеночная артерия, а между ними и сзади — воротная вена. Ductus choledochus (рис. 4) состоит из четырех отделов: pars supraduodenalis (от начала до 12-перстной кишки), pars retrоduodenalis (позади горизонтальной части кишки), pars pancreatica (в толще поджелудочной железы), pars duodenalis (в стенке кишки). Общий желчный
5
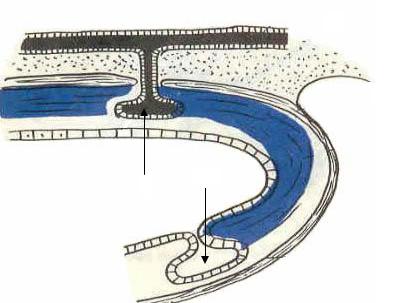
ние «проваливания». При удалении стилета по катетеру поступает желчь. Катетер обязательно фиксируют в полости ЖП и к коже (рис. 8).
Рис. 8. Чрескожная холецистостомия под ультразвуковым контролем:
а— введение стилета-катетера через брюшную стенку и паренхиму печени
впросвет ЖП; б — фиксация катетера в просвете ЖП путем раздувания баллончика;
в— удаление стилета и фиксация катетера к коже
Холедохотомия показана при наличии конкрементов в желчных протоках и стриктуре (сужении) холедоха. Диагностика патологического процесса в последнем основывается на результатах дооперационного УЗили КТ-обследо- вания, интраоперационной пальпации, холедохоскопии или холангиографии через культю пузырного протока.
Наиболее часто холедохотомию выполняют в супрадуоденальной части холедоха. После вскрытия брюшной полости находят общий желчный проток и производят ревизию желчных путей. Затем на переднюю стенку протока накладывают два тонких шелковых шва-держалки на расстоянии 1 см дистальнее места впадения пузырного протока, между которыми продольно рассекают проток на 1–2 см. Края разреза растягивают держалками, аспирируют желчь и извлекают камни инструментом или перемещают их в рану протока. Далее проверяют проходимость протока в проксимальном и дистальном направлениях путем зондирования. Затем общий желчный проток ушивают и, как правило, дренируют. Послойно ушивают брюшную полость.
Папиллосфинктеротомия
Папиллосфинктеротомия показана при наличии ущемленного камня ампулы общего желчного протока и Фатерова сосочка, рубцовом стенозе сфинктера Одди.
Выделяют два вида данной операции: эндоскопическую и трансдуоденальную папиллосфинктеротомию.
Эндоскопическую операцию проводят во время фиброгастродуоденоскопического исследования путем рассечения на 1,0–1,5 см ампулы большого дуоденального сосочка на 11 ч. Этот вид вмешательства выполняется наиболее часто.
10
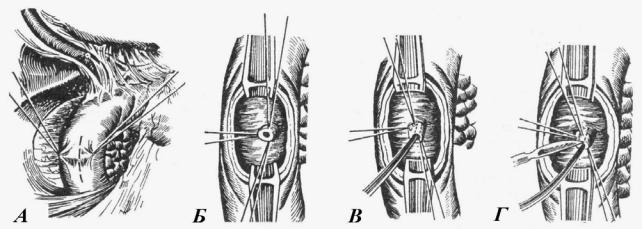
При трансдуоденальной папиллосфинктеротомиии мобилизируют 12-перстную кишку по Кохеру (вскрывают листок брюшины латеральнее нисходящей части кишки и последнюю отодвигают в медиальную сторону). Через холедохотомическое отверстие в pars supraduodenalis по направлению к 12-перстной кишке вводят зонд Долиотти. Оливу зонда определяют через переднюю стенку кишки. Последнюю берут на держалки и рассекают в поперечном направлении. Пуговчатый зонд вводят в просвет большого сосочка, рассекают стенку последнего на 0,5–1,0 см и извлекают вклинившийся конкремент. Затем выполняют ревизию внепеченочных желчных протоков и гемостаз, ушивают 12-перстную кишку, общий желчный проток, переднюю брюшную стенку
(рис. 9).
Рис. 9. Трансдуоденальная папиллосфинктеротомия:
а — наложение нитей-держалок на стенку 12-перстной кишки в месте проекции большого дуоденального сосочка; б — выведение большого сосочка в дуоденотомическое отверстие;
в— введение желобоватого зонда в печеночно-поджелудочную ампулу;
г— рассечение устья сфинктера
Дренирование желчных протоков
Показаниями к дренированию желчных протоков являются декомпрессия на фоне внутрипротоковой гипертензии, интраоперационная холангиография, контроль за динамикой восстановления пассажа желчи в 12-перстную кишку.
Выделяют следующие виды дренирования желчных протоков: чрескожное чреспеченочное, эндопротезирование, открытое дренирование.
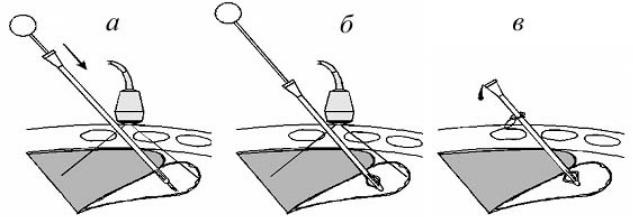
В результате наружного дренирования желчь частично или полностью поступает наружу. В настоящее время оптимальным считается выполнение чрескожной чреспеченочной холангиостомии, когда пункция желчных протоков осуществляется под контролем ультразвука или рентгенотелевидения. Для этого визуализируют желчный проток, наиболее удобный для дренирования. В намеченной точке делают разрез кожи, через который проводят наружную иглу и под УЗИ-контролем осуществляют пункцию (рис. 10, а).
После визуализации кончика иглы в просвете желчного протока удаляют стилет. Правильность положения иглы контролируют по вытеканию желчи или ее аспирации шприцем. Затем через просвет иглы в желчный проток вводят проводник (рис. 10, б). Последний под УЗИ-контролем продвигают как можно
11
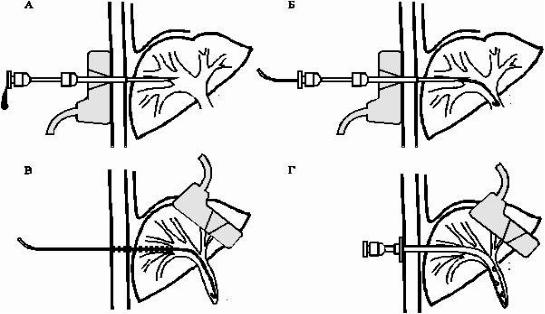
дальше таким образом, чтобы его конец был направлен к обтурированному отделу билиарного дерева. После введения проводника пункционную иглу извлекают и по нему последовательно вводят дилататоры, которыми бужируют отверстие в печени и передней стенке желчного протока (рис. 10, в). Далее по проводнику до уровня обструкции низводят дренажную трубку (рис. 10, г), после чего проводник удаляют и проводят аспирацию максимально возможного количества желчи. Правильность положения катетера контролируют рентгенологически, выполняя фистулохолангиографию.
Рис. 10. Чрескожная чреспеченочная холангиостомия:
а — пункция дилатированного желчного протока под УЗИ-контролем; б — извлечение стилета и введение проводника; в — извлечение пункционной иглы и введение по проводнику дилататора; г — введение по проводнику дренажной трубки и извлечение проводника
В настоящее время при стенотическом поражении внепеченочных желчных протоков с целью устранения гипертензии применяют эндопротезирование различных отделов билиарной системы. Оно не вызывает осложнений, связанных с выведением одного конца трубки наружу (случайной экстубации, болей в месте выхода дренажа на кожу, инфицирование желчи) и не создает неудобства в связи с выведенным наружу проксимальным концом дренажа (при ежедневном уходе за травмированной областью и катетером).
Эндопротез (полиуретан, тефлон, металл с эффектом «памяти формы») устанавливают путем чрескожной чреспеченочной катетеризации протока. С этой целью по проводнику в область окклюзии последовательно вводят дилататоры возрастающего диаметра. Затем с помощью катетерной системы, состоящей из внутреннего направителя и последовательно надетых на него эндопротеза и толкателя, эндопротез подводят по проводнику к зоне стеноза (рис. 11).
Помимо современных способов дренирования желчевыводящих протоков применяют и следующие интраоперационные (рис. 12):
1) по Пиковскому: через культю пузырного протока один конец дренажной трубки вводят в общий желчный проток по направлению к 12-перстной кишке, а второй выводят наружу;
12

2) по Вишневскому: один конец дренажной трубки, имеющей боковые отверстия, вводят через холедохотомическое отверстие по направлению к печени, а второй выводят наружу;
эндопротез  в зоне стеноза
в зоне стеноза 
Рис. 11. Эндопротезирование билиарной системы:
а— введение по проводнику в холедох катетерной системы;
б— установка эндопротеза в зоне стеноза
Рис. 12. Наружное дренирование желчных протоков:
а— по Пиковскому; б — по Вишневскому; в — по Керу
3)по Керу: через холедохотомическое отверстие вводят Т-образный дренаж, один конец которого выводят наружу, а остальные направляют в сторону печени и 12-перстной кишки.
Билиодигестивные анастомозы
Создание билиодигестивных анастомозов показано: 1) при наличии протяженных стриктур терминального отдела холедоха и сфинктера Одди; 2) холедохолитиазе с признаками холангита и возможности рецидива камнеобразования; 3) травмах протоков; 4) опухолевых поражениях протоков (рак большого дуоденального сосочка, терминального отдела холедоха) и головки поджелудочной железы.
В зависимости от характера и распространенности патологического процесса проводят следующие операции: холедоходуоденоанастомоз, гепатико-
13
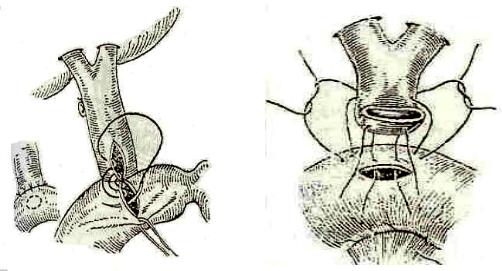
дуоденоанастомоз, гепатикоеюноанастомоз, холецистогастроанастомоз и холецистоеюноанастомоз.
Холедоходуоденоанастомоз чаще выполняют по методике Юроша–Ви- ноградова. С этой целью в поперечном направлении рассекают переднюю стенку pars horisantalis superior duodini, к которой подводят часть общего желчного протока и стенку последнего рассекают в продольном направлении. Наложение анастомоза атравматическим шовным материалом (синтетическая нить 4/0–5/0) позволяет создать своеобразный клапан, который предупреждает затекание содержимого 12-перстной кишки в желчевыводящие протоки (рис. 13, а).
Малоинвазивна и перспективна методика формирования магнитного холедоходуоденоанастомоза, которая сводится к следующему. С помощью эндоскопа в ретродуоденальный отдел холедоха по ранее установленному чрескожному чреспеченочному дренажу вводят магнитную пластину прямоугольной формы (2 × 2 × 22 мм). Такую же пластину вводят в просвет 12-перстной кишки с помощью дуоденоскопа. Обе магнитные пластины сопоставляются за счет силы их притяжения. Далее с помощью электрокоагулятора делают разрез в просвете пластины, удаляют эндоскопы и устанавливают контрольные фиксирующие дренажи. Через 7–9 суток после выявления сброса контрастного вещества в просвет кишки магниты и контрольный чреспеченочный дренаж удаляют.
Гепатикодуодено- и гепатикоеюноанастомозы образуют соустья соот-
ветственно между общим печеночным протоком (реже правым или левым) и 12-перстной либо тощей кишкой. Такие операции, как правило, выполняются при высоких стриктурах холедоха (рис. 13, б).
Рис. 13. Билиодигестивные анастомозы:
а — холедоходуоденоанастомоз по Юрошу–Виноградову; б — гепатикоеюноанастомоз
Холецистогастроанастомоз — соустье между ЖП и желудком по типу «бок в бок» выполняют у онкологических больных при неоперабельных опухолях головки поджелудочной железы и большого дуоденального сосочка.
Холецистоеюноанастомоз — анастомоз между ЖП и тонкой кишкой.
14



