Несварение желудка у ребенка симптомы лечение


Диспепсией или несварением желудка называется нарушение эвакуаторной способности желудка вследствие органических или функциональных сбоев в системе пищеварения. Диспепсии подвержено до 40% детей, наиболее часто она встречается в младенческом возрасте и у малышей до двух лет.
Причиной широкого распространения патологии у маленьких детей являются морфофизиологические особенности, которые имеет детская система пищеварения. Диспепсии может способствовать также нарушение нервной системы и метаболизма в организме ребенка. На развитие болезни влияет множество факторов, что позволяет отнести расстройство к гетерогенным (разнородным) и полиэтиологическим (многопричинным).
Причины диспепсии
Первоначальная постановка диагноза «несварение желудка» является предварительной, поскольку дальнейшее обследование может установить наличие органических изменений, приведших к диспепсии. Такими изменениями могут быть панкреатит, гастрит, холецистит, язвы органов ЖКТ, нарушения в желчевыводящих путях, приводящие к снижению сократительной способности протоков. Диспепсия, являющаяся следствием подобных нарушений, называется «органической».
В отличие от нее функциональная диспепсия вызывается не органическими нарушениями, а снижением двигательной функции органов ЖКТ. При отсутствии адекватного лечения функциональная диспепсия может перейти в органическую, то есть вызвать гастрит, энтерит, гастроэзофагеальную рефлюксную или иную органическую патологию.
Лишь менее 10% случаев несварения желудка приходится на органическую диспепсию. В остальных 90 и более процентов имеет место функциональная патология. Поэтому основной объем нижеприведенной информации будет касаться именно этой разновидности болезни.
Функциональная диспепсия имеет несколько форм:
- простая диспепсия, состоящая только в расстройстве пищеварения;
- токсическая, сопровождающаяся эксикозом (обезвоживанием) и токсикозом (отравлением токсинами);
- парентеральная диспепсия, вызываемая заболеванием других органов – отитом, гриппом, пневмонией и пр.
Симптомы
Симптоматика функциональной диспепсии разнообразна и зависит от характера проявления симптомов. Различают следующие варианты течения болезни.
Язвенноподобный. Патология проявляет себя болевыми ощущениями вверху живота, исчезающими после приема пищи или лекарств, нейтрализующих или замедляющих синтез соляной кислоты.
Рефлюксоподобный вариант. Сопровождается отрыжкой, тошнотой, рвотой, метеоризмом (газообразованием), болями в эпигастрии, наиболее сильно выраженными после еды.
Дискинетическая диспепсия. Связана с замедлением движения пищи по желудочно-кишечному тракту. Сопровождается непереносимостью некоторых продуктов, в частности, молочных и жирных.
Неспецифическая диспепсия. Имеет симптомы, отличающиеся от вышеперечисленных.
Причиной функциональной диспепсии является нарушение нейрогуморальной регуляции моторной активности верхних участков ЖКТ и висцеральная гиперчувствительность.
При функциональной диспепсии сбой в функционировании пищеварительной системы может произойти на любом ее уровне – периферическом (блокируется прохождение импульса по нервопроводящим путям), центральном (сбой в функционировании ЦНС), местном (снижение восприимчивости рецепторов).
У грудничков простая диспепсия связана с алиментарными (пищевыми) нарушениями, и может возникать по разным причинам. Из-за однообразности пищи или, напротив, при переходе на новую еду, в том числе и искусственную смесь, изменении питания матери, переедании. Переход малышей на новую пищу, особенно, если это делается слишком рано, при несозревшей пищеварительной системе, нередко сопровождается диспепсией.
Несварение желудка у грудничков может вызываться их перегревом, приводящим к выходу с потом электролитов и снижению концентрации желудочного сока. У детей постарше диспепсия возможна при употреблении газировки, фастфудных продуктов, нарушении режима приема пищи, при стрессах, вызванных высокими учебными нагрузками. Велика вероятность диспепсии и при паразитарных заражениях, в частности, при гельминтозах.
Токсическая диспепсия нередко становится осложнением простой. Заключается она в проникновении продуктов жизнедеятельности микроорганизмов из кишечника в кровь. В результате происходит интоксикация организма, приводящая к сбоям в функционировании печени и других органов и систем ребенка. Может развиться токсическая диспепсия при кишечных инфекциях, в частности, при дизентерии и сальмонеллезе.
Парентеральная диспепсия возникает вследствие бактериальной или вирусной инфекции. В этом случае несварение желудка является вторичным нарушением, и его терапия состоит в избавление от первопричины, то есть в борьбе с вызвавшей его инфекцией.
Заболеть несварением желудка может любой ребенок. Однако чаще от него страдают дети, появившиеся на свет раньше 38 недели гестации, и младенцы с родовой травмой и другими проблемами со здоровьем – анемией, нарушением метаболизма, диатезом, аллергией, гипотрофией, гиповитаминозом.
В общем случае диспепсия проявляет себя следующими симптомами.
- Чувство переполнения желудка после каждой еды. Кажется, что пища «не двигается», «стоит» на месте.
- Дискомфортные или болевые ощущения вверху живота.
- Быстро приходящее чувство насыщения, при малом количестве съеденного.
- Обычные симптомы, которыми сопровождается большинство заболеваний ЖКТ – отрыжка, изжога, тошнота, рвота.
Диарея или запор.
 a curious little boy looks in the toilet
a curious little boy looks in the toilet
У маленьких детей обычно бывает остро протекающее, простое несварение. Иногда ему предшествует пропадание аппетита, беспокойство, частое срыгивание, учащенные позывы на дефекацию. Через несколько дней количество опорожнений кишечника может увеличиться до 6-ти в сутки. Стул жидкий, различного (желтого, зеленого, белого) цвета. Возможно появление в нем слизи. Живот вздут, малыш многократно срыгивает, иногда его рвет. Могут возникать кишечные колики из-за трудности опорожнения кишечника. Возможен отказ от еды. На фоне диспепсии может появиться опрелость, развиться стоматит и молочница. Простая диспепсия длится обычно не больше недели, после чего проходит.
У детей с ослабленным иммунитетом существует опасность перехода простой формы болезни в токсическую. Следствием этого становятся частые (до 15 раз в течение суток) водянистые испражнения, повышение температуры, рвота. Быстрая потеря жидкости таит в себе очень опасное для маленьких детей обезвоживание. В тяжелых случаях токсическая диспепсия может привести к потере сознания, коме и летальному исходу.
Функциональная диспепсия сопровождается периодическими абдоминальными болями, преимущественно после еды, чувством перенасыщения, переполнения желудка даже от небольшой порции еды, тошнотой, отрыжкой, нарушением стула (диарея сменяется запором и наоборот). Несварение желудка, сопровождаемое стрессом, может вызывать головокружение и потливость.
Диагностика
Дети с симптоматикой диспепсии подлежат обследованию гастроэнтерологом или педиатром. При диагностировании проводится сбор анамнеза и осмотр ребенка, после чего назначают аппаратную и лабораторную диагностику.
Проводится дифференциация функциональной диспепсии от органической. С этой целью делают рентгеноскопию желудка, исследование верхних отделов ЖКТ с помощью эндоскопа (ЭГДС), УЗИ. Лабораторные тесты включают копрологические исследования (обнаруживают в кале бактерию хеликобактер, во многих случаях ответственную за гастрит), анализ мочи и крови. Последние тесты позволяют определить уровень продуцирования поджелудочной железой ферментов.
В качестве дополнительных исследований могут браться биохимические пробы печени, проводиться посев кала на наличие и определение вида микроорганизмов, делаться анализы на наличие яиц и цист глистов. Дифференциальная диагностика направлена на обособление функциональной диспепсии от нарушений пищеварения, связанных с недостаточной активностью ферментов (дефицит лактазы и пр.), целиакии (повреждение кишечных ворсинок), кишечных инфекций, глистных инвазий, дисбактериоза.
Лечение
При простой диспепсии, вызванной пищевыми нарушениями, госпитализацию не проводят. Основное лечение состоит в исключении из рациона малыша тех продуктов, которые вызвали функциональное нарушение пищеварения. Кроме этого соблюдается диета, зависящая от возраста ребенка, и режим питания.
Грудным детям отменяют 1-2 кормления, заменяя их водой или чаем. В оставшиеся кормления сокращают порции высасываемого молока. Могут даваться также отвары из моркови и риса, глюкозо-солевой раствор. Для улучшения пищеварительного процесса назначаются ферменты (обычно панкреатин). Выведение токсинов из кишечника осуществляют с помощью сорбентов (смекта). Кишечные боли снимают спазмолитиками (папаверин, Но-шпа).
Восстановление моторики ЖКТ при функциональной диспепсии у пациентов старше 5 лет проводится прокинетиками – средствами, содержащими домперидон. От повышенного газообразования помогает газоотводная трубка и грелка на живот.
Диспепсию тяжелой и средне-тяжелой стадии лечат в условиях стационара. Терапия состоит в устранении обезвоживания и нормализации электролитного баланса. С этой целью парентерально вводят солевые и плазмозамещающие растворы, переливают плазму.
В качестве симптоматической терапии назначают жаропонижающие средства, спазмолитические лекарства, препараты, нормализующие работу сердца и сосудов. При токсической диспепсии проводят антибактериальную терапию.
После устранения несварения желудка нормализуют кишечную микробиоту пробиотиками с живыми бифидо- и лактобактериями.
Лечение у ребенка диспепсии требует комфортной для него температуры, спокойной обстановки и постоянного наблюдения. Нужно отслеживать развитие болезни, отмечать наличие или отсутствие положительной динамики. При рвоте необходимо следить, чтобы рвотные массы не перекрыли дыхательные пути. Также важно осматривать испражнения и рвотные массы на наличие гноя и крови.
Обязательно строгое соблюдение рекомендованной педиатром или детским гастроэнтерологом диеты. Из меню исключаются продукты, усиливающие газообразование и обладающие слабительным эффектом. Жирная, тяжелая пища также находится под запретом. Питание проводится часто, но небольшими порциями и с соблюдением режима приема пищи. Если ребенок отказывается от еды, насильно не кормят.
Органическая дисперсия, которая может сопровождаться такой же симптоматикой, что и функциональная, требует совсем иного лечения, задержка которого может ухудшить положение малыша. Диагностирование и оценку тяжести состояния должен проводить только врач, самостоятельное лечение родителями недопустимо.
Прогноз
Прогноз на простую диспепсию обычно благоприятный. Наступает полное выздоровление без каких-либо последствий для здоровья.
У ослабленных детей есть риск перехода простой диспепсии в токсическую, исход лечения которой зависит от своевременности и адекватности медицинской помощи. Время восстановления ребенка после парентеральной и органической диспепсии определяется течением основной патологии.
Профилактика
Недопущение несварения желудка возможно только при строгом выполнении всех необходимых лечебных и организационных мероприятий – соблюдении специальной диеты, введение прикорма в предписанное врачом время, своевременное и адекватное лечение соматических и инфекционных болезней, контроль их течения специалистом.
Несварение желудка у ребенка – это нарушение работы желудочно-кишечного тракта, которое характеризуется плохим перевариванием пищи. Необходимо отметить, что данное заболевание, если не начать лечение своевременно, может привести к развитию серьезных осложнений.
Несварение желудка у ребенка может быть в любом возрасте – может диагностироваться у новорожденного, у грудничка и детей более старшего возраста. В раннем возрасте развитие такого нарушения работы желудочно-кишечного тракта в некоторых случаях является вполне нормальным физиологическим процессом, так как формируется ЖКТ и налаживается работа пищеварительной системы.
Проявление такого нарушения в желудке у детей характеризуется неспецифической клинической картиной – рвота, диарея, тошнота, срыгивание во время кормления. Ввиду того что подобная симптоматика имеет место и при других гастроэнтерологических заболеваниях, родителям надо обращаться за медицинской помощью, а не проводить лечение самостоятельно, на свое усмотрение.
Лечение осуществляется посредством консервативных мероприятий: назначается диета, определенные медикаментозные средства. Не исключается и использование народных средств лечения, но только после консультации с лечащим врачом.
Развитие такого патологического процесса у детей может быть обусловлено как определенными заболеваниями, так и внешними факторами.
Что касается патологических процессов, то необходимо выделить следующие:
- панкреатит;
- гастрит;
- ГЭРБ;
- инфекционные заболевания ЖКТ;
- поражение желудка глистными инвазиями;
- кишечная инфекция;
- некоторые врожденные заболевания.
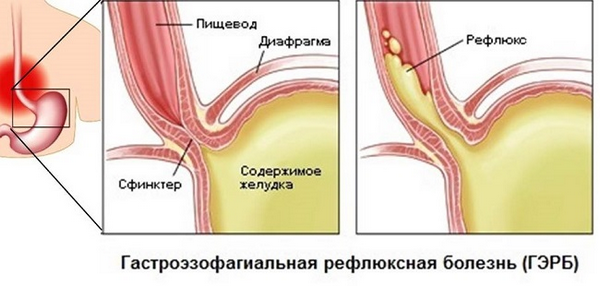
ГЭРБ
У детей до года такое нарушение довольно часто обусловлено неправильным питанием.
Относительно внешних этиологических факторов развития несварения желудка у детей, следует выделить:
- нарушение режима питания;
- несбалансированный рацион;
- непереносимость определенных продуктов питания, отдельных элементов (углеводов, белков, лактозы);
- злоупотребление фаст-фудом;
- чрезмерное количество сладкого в рационе;
- употребление сладких газированных напитков;
- переедание;
- употребление тех продуктов, которые еще не подходят по возрасту;
- раннее введение прикорма;
- неправильно подобранная смесь;
- физические нагрузки непосредственно во время употребления пищи;
- стрессы, негативная моральная обстановка;
- употребление пищи на ходу.
В редких случаях причины развития такого гастроэнтерологического заболевания этиологически установить не представляется возможным.
По характеру возникновения выделяют две формы нарушения работы ЖКТ:
- органическая;
- функциональная.
Функциональная форма, в свою очередь, разделяется на следующие:
- дискинетическая – присутствует тошнота, отрыжка, тяжесть в подложечной области;
- язвенноподобная – в клинической картине присутствуют симптомы язвенного поражения желудка;
- смешанная – присутствуют клинические признаки двух вышеописанных форм, встречается чаще всего.
Определение формы гастроэнтерологического заболевания осуществляется только врачом при помощи диагностических мероприятий и изучения анамнеза пациента.
При несварении у ребенка присутствуют следующие клинические признаки нарушения работы желудочно-кишечного тракта:
- ухудшение аппетита;
- недобор массы тела;
- частое срыгивание во время кормления;
- тошнота и рвота;
- диарея – до 10-15 раз в сутки;
- обезвоживание организма на фоне частой рвоты и жидкого стула;
- повышение температуры тела;
- ребенок может жаловаться на боли в животе;
- малыш становится вялым, отказывается от любимых блюд, игр;
- сонливость;
- озноб, лихорадка;
- постоянное ощущение жажды из-за высокой температуры.
При такой симптоматике необходимо срочно обращаться за медицинской помощью, а не проводить терапию самостоятельно.
В первую очередь проводится физикальный осмотр пациента. Данный этап диагностики следует проводить вместе с родителями, так как в силу своего возраста, малыш не может полностью обрисовать текущую клиническую картину.
В ходе первичного осмотра врач должен установить следующее:
- как питается малыш – его рацион, режим питания;
- есть ли хронические гастроэнтерологические заболевания;
- соблюдает ли ребенок режим дня.
Кроме этого, могут проводиться следующие диагностические мероприятия:
- общий и биохимический анализ крови;
- общий анализ мочи и кала;
- УЗИ брюшной полости.
На усмотрение врача диагностическая программа может меняться. Исходя из результатов клинических исследований, а также принимая во внимание данные, которые были собраны в ходе первичного осмотра, определяются дальнейшие терапевтические мероприятия.
Терапия при таком нарушении работы желудочно-кишечного тракта проводится путем консервативных мероприятий.
Врач может назначить следующие препараты:
- сорбенты;
- спазмолитики (при крайней необходимости);
- для предотвращения чрезмерного образования газов;
- противорвотные;
- для улучшения моторики желудка.
Как правило, детям до года медикаментозные средства назначают только в самых крайних случаях.
Ультразвуковое исследование брюшной полости грудничку
Обязательно назначается диетическое питание. Перечень запрещенных и разрешенных продуктов врач определяет в индивидуальном порядке.
Что касается общих рекомендаций, то диета основывается на таких рекомендациях:
- питание малыша должно быть сбалансированным;
- нужно соблюдать режим приема пищи;
- прикорм следует вводить постепенно;
- ежедневное меню обязательно должно включать в себя овощи и фрукты.
Диета должна состоять из продуктов, которые дают ребенку необходимое количество витаминов и минералов.
В большинстве случаев правильное питание и соблюдение режима дня быстро нормализуют работу желудочно-кишечного тракта и предотвращают развитие осложнений. Основой профилактики такого нарушения работы ЖКТ является правильное, сбалансированное питание малыша.
Несварение желудка у ребенка является достаточно распространенным явлением, вызванным нарушением работы кишечника. Но если у грудных детей симптомы несварения желудка повторяются вновь и вновь, это прямой сигнал об необходимости принять меры, направленные на то, чтобы нормализовать и восстановить пищеварительный процесс.
Проявления диспепсии у детей
Международный код по МКБ 10 — МКБ 10 К30.
Проявление признаков расстройства желудка имеет свое клиническое обозначение — диспепсия. При этом диспепсия у новорожденных и детей более позднего возраста может быть разной, иметь характерные проявления и методики лечения.
При диспепсии у грудничков наблюдается сильный дискомфорт в зоне живота и пищеварительной системы. Острое расстройство пищеварения носит рецидивирующий характер.
Примерно 20% случаев диспепсии приходится на детей 7-12 лет. Примечательно, что более подверженной категорией детей являются девочки.
Определить первопричину развития нарушений пищеварения у детей не всегда возможно. Примерно в 40% всех случаев диспепсии грудничка или ребенка более старшего возраста он исчезает самостоятельно с течением времени. Но все равно полагаться на случай не стоит. Родителям необходимо на корню пресекать такое заболевание, обеспечивая соответствующее лечение и уход.

Разновидности расстройства у детей
Если брать во внимание причины развития, то болезнь делится на такие виды:
- Бродильная. При бродильной диспепсии у детей основная причина заключается в злоупотреблении ребенком напитков, основанных на таком процессе как брожение, а также углеводсодержащих продуктов. В наибольшей концентрации опасные для малыша углеводы содержатся в картофеле и мучных изделиях.
- Гнилистая. Эта форма обусловлена избытков в рационе ребенка белка, который провоцирует развитие гнилистой диспепсии. Продукты попросту не успевают полностью перевариться, в результате чего внутри организма начинается процесс гниения.
- Жировая. Синдром диспепсии у детей жирового типа обусловлен злоупотреблением тугоплавких и трудно перевариваемых жиров.
Также существует определенная классификация, выделяющая три типа недуга:
- Простая диспепсия у детей. Представляет собой острые расстройства пищеварения у детей раннего возраста. Наиболее часто заболеванию подвергаются дети, которые находятся на грудном вскармливании. Разновидность недуга характеризуется заболеванием органов пищеварительной системы.
- Токсическая диспепсия у детей. При токсическом типе заболевания симптомы обусловлены нарушениями обмена веществ. Токсическая форма более опасная, поскольку способна быстро распространяться по организму и наносить ущерб другим органам.
- Парентеральная диспепсия. Представляет собой нарушения работы пищеварительной системы, которые сопутствуют различным инфекционным заболеваниям. В большинстве случаев болезнь проявляется тогда, когда малыш страдает из-за отита, пневмонии, кори или гриппа.
- Физиологическая диспепсия. Признаки физиологической диспепсии могут наблюдаться у детей возрастом от 1 года. Сопровождается дискомфортом в области живота и подложки, но при этом не наблюдается никаких заболеваний. Не редко физиологическая разновидность заболевания развивается из-за стресса, неправильного питания, повышенной кислотности желудочного сока или употребления продуктов, которые не соответствуют возрасту малыша.
Виды функциональной диспепсии
Встретить расстройства пищеварения и питания у детей грудного возраста — не редкость. Как и любое другое заболевание, функциональная диспепсия у детей (ФД) влечет за собой негативные последствия и угрозу здоровью малыша.
Если рецидивы функциональной диспепсии у детей раннего возраста будут повторяться вновь и вновь, это станет толчком к развитию заболеваний ЖКТ — гастрит, язва и пр. Плюс под угрозой окажется иммунная система, восстановление которой потребует много сил, терпения и времени.

Чтобы определить, как лечить ФД, необходимо определить конкретный тип заболевания, с которым столкнулся ваш малыш. У каждого из них есть определенный признак и способ идентификации:
- Язвенноподобная. Такая ФД сопровождается болевыми ощущения в зоне подложечки после употребления пищи. Наиболее ярко симптомы проявляются в случае переедания или после употребления некоторых лекарств. В частности речь идет о препаратах для кислозависимых заболеваний системы пищеварения.
- Дискинетическая. Основной признак — это быстрое насыщение. Съев совсем немного еды, малыш чувствует, что он наелся. Это происходит практически после первых ложек еды. В подложечке ощущается сытость и привкус кислого. Помимо этого, симптомы не редко дополняются рвотными позывами и тошнотой.
- Неспецифическая. Трудно поддается диагностике, поскольку для нее характерно проявление симптомов сразу двух разновидностей функциональной диспепсии.
Причины нарушения пищеварения у ребенка
При функциональной диспепсии у детей лечение назначается на основе того, что спровоцировало появление симптомов заболевания. В большинстве случаев причина кроется в неправильном питании. Но это понятие может подразумевать под собой множество различных моментов.
Потому ознакомим вас с основными факторами, способными спровоцировать развитие функциональной диспепсии у ребенка:
- резкий переход на другое питание;
- быстрая смена грудного молока на искусственные смеси;
- изменения в образе жизни ребенка;
- отсутствие регулярных и систематических приемов пищи;
- частые пропуски завтрака, ужина или обеда;
- злоупотребление едой из фаст-фудов;
- регулярные переедания;
- обильное количество углеводов и белков в рационе;
- частые перекусы;
- включение в повседневный рацион большого количества сухомятки;
- стрессовые ситуации и сильные эмоциональные потрясения.

Симптоматика
Функциональные нарушения органов пищеварения у детей влекут за собой изменения в ЖКТ. При этом происходит следующее:
- нарушается двигательная функция желудка;
- наблюдается расстройство пищеварительных процессов;
- органы, относящиеся к системе пищеварения, ослабевают;
- пища в практически не переваренном виде из 12-перстной кишки перемещается в желудок;
- желудок недостаточно активно работает, переваривая еду.
Функциональная часто встречающаяся диспепсия у детей раннего возраста во многом по своим симптомам схожа с другими заболеваниями ЖКТ. Потому самостоятельно диагностировать ФД крайне сложно.
Существует несколько симптомов, которые не являются характерными в случае ФД. То есть при их проявлении следует заподозрить иной недуг. К таким симптомам относят:
- частые поносы;
- развитие анорексии (чрезмерная худоба);
- болевые ощущения по ночам, которые мешают спать;
- бессонница, обусловленная болями;
- болезненные ощущения в суставах;
- иррадиация болезненных ощущений;
- признаки лихорадки;
- изменения в поведении малыша во время приступов, он может вести себя нестандартно или неадекватно.
Столкнувшись с вышеуказанными нехарактерными признаками, можно сделать вывод, что имеет место другое заболевание, а не функциональная диспепсия. Либо же ФД сопровождается другими заболеваниями, соединяясь между собой и проявляя соответствующие признаки. В любом случае вам необходимо обратиться к специалисту, который назначит лечение и даст рекомендации.

Острая диспепсия
Отдельно следует рассмотреть острую диспепсию. Не так редко как хотелось бы диспепсия переходит в острое течение. Обусловлено ее появление несоответствием питания по его составу и объему при вскармливании малыша. Организм просто не обладает физиологическими возможностями, чтобы пищеварительная система могла справиться с нагрузкой.
Для острой диспепсии характерны определенные признаки:
- срыгивание;
- замедленный процесс роста;
- частая диарея, то есть понос;
- стул неоднородной консистенции;
- иногда бывают примеси слизи в каловых массах.
Для лечения диспепсии у детей острого характера необходимо сделать разгрузку в питании. Просто некоторое время пропускайте не более 2 кормлений в день, меняя их на питательную жидкость.
Особенности лечения
Для лечения расстройства пищеварения у детей могут применяться различные методы и средства. Но ни в коем случае нельзя приобретать лекарства или готовить их на основе народных рецептов, предварительно не проконсультировавшись со специалистами.
Первоочередная задача — посетить врача. Он проведет обследование и диагностику с целью подтверждения заболевания и определения характера его протекания. Получив необходимую информацию, специалист сможет назначить оптимальное решение.

Основой лечения выступают два пункта:
- Изменения рациона питания ребенка. Поскольку проблема имеет самое непосредственное отношение к системе пищеварения, лечение следует начинать с корректирования рациона. Обусловлены нарушения малоактивным и неправильным образом жизни. Чем меньше ребенок двигается, тем меньше он хочет кушать. Из-за этого наносится вред всему организму. Лучше всего лечить недуг путем разбития ежедневного питания на несколько маленьких порций в течение дня. Речь идет о так называемом раздельном питании. Также обязательно исключите продукты-аллергены, которые могут спровоцировать появление аллергических реакций после употребления. Идеальный расклад — полностью убрать из рациона ребенка жареную и жирную пищу, газировки, копчености и сладости. Но сделать это зачастую сложно, потому просто постарайтесь свести к минимуму употребление указанных продуктов. Не редко простое изменение питания позволяет избавить малыша от всех симптомов функциональной диспепсии.
- Лекарственные препараты. Чтобы дополнить правильное питание, врачи назначают определенные лекарства. Это позволяет ускорить процесс выздоровления. Виды препаратов зависят напрямую от того, с каким типом диспепсии столкнулся ребенок. При язвенной форме обычно назначают ингибиторы или гистаминоблокаторы. В случае лечения дискинетического вида недуга используют прокинетики. Если вы столкнулись с неспецифической диспепсией, тогда медикаменты вам не потребуются. Медикаментозному лечению данная форма расстройства пищеварения не поддается.
Народные средства против ФД
Поскольку речь идет о детском слабом организме, многие врачи склоняются в сторону максимально безопасных, натуральных и эффективных средств. К таким можно отнести народные рецепты. Но ни в коем случае народная медицина не должна применяться без предварительной консультации с врачом.
Есть несколько способов путем народного лечения избавить ребенка от симптомов диспепсии:
- Ежевика. Вам нужно примерно 10 гр. корня куста этой ягоды, которые заливаются 500 мл воды и ставятся на огонь. Проваривайте корень до тех пор, пока не останется 2/3 воды в емкости. Процедите и добавьте в смесь красное высококачественное вино в пропорциях 1 к 1. Раз в 4 часа нужно давать средство ребенку по 2 большие ложки.
- Фенхель. Он же аптечный укроп. Стоит копейки, но помогает великолепно. Залейте 10 плодов 500 мл кипятка, поставьте на огонь и варите около 10-15 минут. Дайте смеси остыть, после чего процедите. Важно, чтобы осталось 200 мл отвара. Его нужно пить в течение дня небольшими порциями.
- Полынь. Хотя она горькая, но польза удивительная. Возьмите большую ложку полыни, залив ее 200-250 мл кипятка. Через полчаса процедите. Относительно дозы обязательно спросите совета у врача, поскольку для каждого индивидуального случая требуется определенная порция отвара.
Диспепсию нельзя назвать страшным заболеванием. Особенно, если вы своевременно обратитесь к врачу и начнете комплексное лечение проблемы. Обеспечьте ребенку правильное питание, активный образ жизни и сведите к минимуму количество стрессовых ситуаций. Это гарантирует ему надежную защиту от несварения желудка.



