Нарушение моторики желчного пузыря у детей

Комментарии
Опубликовано в журнале:
Практика педиатра
Март, 2007
С.В. Бельмер, профессор кафедры детских болезней № 2 ГОУ ВПО «Российский государственный медицинский университет» Росздрава, д-р мед. наук
Среди многочисленных вариантов заболеваний желчевыводящих путей (холепатий) нарушения их моторики, или дискинезии, следует считать самыми распространенными, хотя бы по той причине, что они сопровождают практически любой патологический процесс в билиарном тракте.
Нарушения моторики желчевыводящих путей (ЖВП) можно подразделить на функциональные и связанные с органическими причинами. Также нарушения моторики билиарного тракта подразделяют на:
- дисфункции (дискинезии) желчного пузыря: гипо- и гиперкинетическая (гипо- и гипермоторная);
- дисфункции (дистонии) сфинктера Одди: гипо- и гипертоническая.
Причины дискинезий
Основными причинами дискинезий ЖВП являются:
- вегетативная дисфункция (наиболее частая причина функциональных холепатий);
- патология желчного пузыря (дискинезия на фоне органических нарушений);
- патология других органов пищеварения (в связи с нарушениями нервной и/или гуморальной регуляции).
Как следует из вышеуказанных причин, нарушения моторики ЖВП всегда носят вторичный характер. О «первичных дискинезиях» можно говорить лишь с определенной долей условности. В случае органических причин дискинезии и дистонии обусловлены поражением самих ЖВП, а при функциональных холепатиях – нарушением регуляции со стороны нервной системы.
Клинические проявления
Основными симптомами нарушений моторики ЖВП являются:
- боли в животе: в области правого подреберья и в эпигастральной области, тупые – острые; после еды – после нагрузки; типичная иррадиация – вверх, в правое плечо;
- тошнота, рвота;
- горечь во рту;
- признаки холестаза;
- увеличение печени;
- болезненность при пальпации;
- пузырные симптомы (в т.ч. болезненность в точке проекции желчного пузыря).
Характер болей в определенной степени определяется характером дискинезии: тупые боли после еды характерны для гипокинетических и гипотонических нарушений, тогда как сильные боли после нагрузки (физической или эмоциональной) указывают на гиперкинетические и гипертонические нарушения. Тошнота наблюдается относительно часто, но развитие рвоты указывает на тяжесть процесса. Горечь во рту является отражением нарушения моторики верхних отделов пищеварительного тракта в целом. Наконец, признаки холестаза могут отсутствовать или быть выражены в различной степени, что определяется характером основного патологического процесса.
При осмотре больного врач обращает внимание на «пузырные» симптомы, выявляемые при пальпации. Основными из них являются болезненность в точке проекции желчного пузыря, симптом Кера, симптом Мерфи, симптом Ортнера (Грекова), симптом Мюсси (Георгиевского; френикус-симптом). Всего же описано несколько десятков пузырных симптомов.
Дополнительные методы исследования
Исследования, позволяющие оценить моторику ЖВП и определить характер дискинезии:
- дуоденальное зондирование;
- пероральная и внутривенная холецистографии;
- ультразвуковое исследование;
- гепатобилиарная сцинтиграфия.
Дуоденальное зондирование позволяет оценить моторику ЖВП, цитологический и биохимический состав желчи, провести ее микробиологическое исследование. В то же время дуоденальное зондирование – длительное и плохо переносимое ребенком исследование. При этом эффект раскрытия сфинктера Одди при использовании сульфата магния удается добиться примерно в 70% случаев. Противопоказаниями к дуоденальному зондированию являются острый холецистит, холангит, обострение хронического холецистита, холангита, варикозное расширение вен пищевода, стенозы пищевода, склонность к бронхоспазмам, сердечная недостаточность. Приведенные выше обстоятельства ограничивает сферу применения данного метода, несмотря на уникальную информацию (недоступную для других методов исследования), которую можно получить при грамотном его проведении.
Наиболее широко в настоящее время для диагностики холепатий применяют ультразвуковое исследование (УЗИ). Чаще всего для оценки моторики желчного пузыря проводят функциональные тесты, назначая желчегонный стимулятор и оценивая изменения размеров желчного пузыря, которые измеряют до и после стимуляции (по данным ультразвукового исследования или, реже, пероральной холецистографии). В качестве стимулятора используются яичные желтки, ксилит, сорбит, лекарственные препараты. В норме поперечник желчного пузыря и его объем через 45 минут должны сократиться примерно на 50%. Более интенсивное сокращение говорит о его гипермоторике (гиперкинезии), а слабое – гипомоторике (гипокинезии). Метод не дает прямого ответа на вопрос о тонусе сфинктеров. Можно предположить, что появление боли на фоне стимуляции сокращения желчного пузыря является косвенным признаком гипертонии сфинктерного аппарата. Аналогичные результаты можно получить, используя рентгенологические методы исследования (холецистография), однако необходимость лучевой нагрузки на ребенка, так же как введения контрастного вещества, несколько ограничивают область их применения.
Гепатобилиарная сцинтиграфия (радиоизотопное исследование печени) проводится, в первую очередь, с целью оценки функции гепатоцита, но одновременно позволяет изучить моторную функцию ЖВП. Метод не является повседневным в силу сложности, необходимости специального оборудования, дороговизны. Кроме того, он не позволяет оценить другие характеристика желчевыводящей системы (форму и размеры протоков и желчного пузыря и др.).
Лечение
Коррекцию нарушений моторики ЖВП начинают с поиска причины и ее устранения – лечения основного заболевания ЖВП, коррекции вегетативного статуса и т.д. (табл. 1)
Таблица 1
Алгоритм коррекции дискинезий и дистоний ЖВП
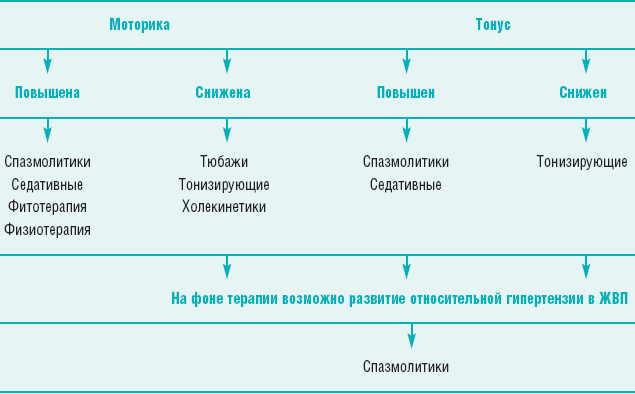
Диета. При любых формах дискинезий показано многократное питание в течение дня (5-6 раз), а также исключение жареных блюд, шоколада, какао, кофе, крепких бульонов, копченостей, газированных напитков.
При гипертонической и гиперкинетической формах дискинезий рекомендуется дробное (4-5 раз) питание с ограничением продуктов, вызывающих сокращение пузыря: жирные мясо, рыба и птица, растительное масло, изделия из жирного теста, пряности, грибы, бульоны, лук, чеснок, щавель, редька, маринады, копчености, газированные напитки. Также следует исключить продукты, вызывающие газообразование: ржаной хлеб, горох, бобы. Не рекомендуются любые холодные блюда.
При гипотонической гипокинетической формах дискинезий в диету должны быть включены фрукты, овощи, растительное и сливочное масло, сливки, сметана, яйца.
Желчегонные средства подразделяются на холеретики и холекинетики. Холеретики увеличивают концентрацию желчных кислот в желчи. К этой группе относятся препараты, содержащие компоненты бычьей желчи (Фестал, Аллохол, Холензим, Лиобил и др.) и/или растительные стеролы, входящие в состав желчегонных трав, увеличивающие концентрацию органических анионов. Противопоказаниями к назначению холеретиков, в первую очередь, содержащих компоненты желчи, являются гепатиты, циррозы печени, язвенная болезнь, эрозии слизистой оболочки желудочно-кишечного тракта, панкреатит, диарейный синдром. Эти же препараты, в связи с их раздражающим действием на слизистую оболочку желудочно-кишечного тракта, у детей с гастроэнтерологической патологией следует применять ограниченно.
Холекинетики стимулируют сократительную функцию желчного пузыря и снижают давление в билиарной системе (сернокислая магнезия, многоатомные спирты, растительные препараты – Фламин, Берберин и др.)
Высокоэффективным холекинетическим средством остаются тюбажи с минеральной водой. Утром натощак больной выпивает 100-150 мл теплой минеральной воды без газов, после чего ложится на правый бок, под который подкладывают теплую грелку, и лежит в течение 45-120 минут. В минеральную воду могут добавляться сорбит, сульфат магния, соль Барбара и др. Вместо минеральной воды могут использоваться соли, обладающие желчегонным эффектом, или мед. Конкретный стимулирующий состав подбирает врач, исходя из особенностей больного. Курс обычно состоит из 10 процедур, которые проводятся один раз в три дня.
Важным компонентом лечения являются холеспазмолитики (мебеверин, дротаверин, гимекромон и др.). Особое место среди миотропных спазмолитиков занимает мебеверин (Дюспаталин), обладающий двойным механизмом действия, препятствующим развитию гипотонии как побочного эффекта спазмолитической терапии. Особенностью Дюспаталина является его форма выпуска, обеспечивающая пролонгированный эффект. Дюспаталин назначается внутрь за 20 минут до еды по 1 капсуле 2 раза в день (утром и вечером). Многолетний опыт применения мебеверина показал не только эффективность препарата, но и его безопасность. Важной особенностью препарата является отсутствие антихолинергических эффектов, что значительно расширяет область его применения. В нашей стране Дюспаталин разрешен к применению у детей с 12 лет. Мебеверин является препаратом выбора для детей старше 12 лет при гипертонии сфинктеров, гиперкинезии и особенно при сочетании обоих нарушений.
Нейротропные средства назначаются с учетом характера дискинезии и вегетативной дисфункции. В соответствии с этим рекомендуют тонизирующие (женьшень, кофеин и т.п.) или седативные (бромиды, настой валерианы, настой пустырника и др.) препараты. Выбор препарата желательно обсудить с невропатологом.
Физиотерапия при гиперкинетических и гипертонических формах дискинезий может включать электрофорез с новокаином, парафиновые аппликации, общие радоновые или хвойные ванны, а при гипокинетических и гипотонических – электрофорез с или сульфатом магнезии, фарадизацию, гальванизацию, диадинамические токи Бернара.
Минеральные воды с высокой минерализацией, значительным содержанием газа, сульфатов, хлоридов (Ессентуки № 17, Арзни и др.) комнатной температуры или слегка подогретые за 30-60 минут до еды стимулируют моторику ЖВП, в то время как слабо минерализированные воды (Славяновская, Смирновская, Ессентуки №4, №20, Нарзан и др.) в подогретом виде обладают спазмолитическим и тормозящим моторику эффектом.
В качестве дополнительных средств при внепеченочном холестазе могут быть назначены гепатопротекторы, обеспечивающие защиту клеток печени и протоков от повреждающего действия желчи в условиях гипертензии в ЖВП.
Гепатопротекторы подразделяются на препараты:
- Химического происхождения – урсодеоксихолевая кислота, аденинметионин, метионин, эссенциальные фосфолипиды.
- Животного происхождения (Сирепар, в настоящее время не применяется).
- Растительного происхождения (широко используются) – расторопша, куркума, артишок, семена тыквы, комбинированные средства (Лив. 52 К, Гепабене, Гепатофальк Планта).
Препарат растительного происхождения Лив. 52 К отличается сочетанием гепатопротективного и желчегонного действий. Благодаря чему стимулируется восстановление клеток печени, и снижаются показатели холестаза (ГТТП, ЩФ, уробилин), уменьшается или исчезает осадок в полости желчного пузыря. Препарат Лив. 52 К способствует купированию абдоминального и диспептического синдромов, улучшает пищеварение и нормализует стул. Применяется у детей старше 2-х лет по 10-20 капель 2 раза в день. - Гомеопатические.
Гепатопротекторы в первую очередь показаны при выраженном холестазе, однако их применение обосновано и при менее выраженных нарушениях моторики ЖВП. Вопрос о целесообразности их назначения решается индивидуально, исходя из особенностей течения болезни у конкретного пациента.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Под термином дискинезия желчевыводящих путей подразумевают изменение тонуса и естественной моторики желчевыводящей системы: протоки перекрываются, желчь не перетекает в двенадцатиперстную кишку. Дискинезия желчевыводящих путей у детей часто проявляется из-за неправильного питания. Лечение заключается в соблюдении диеты, приеме медикаментозных средств и физиотерапии.
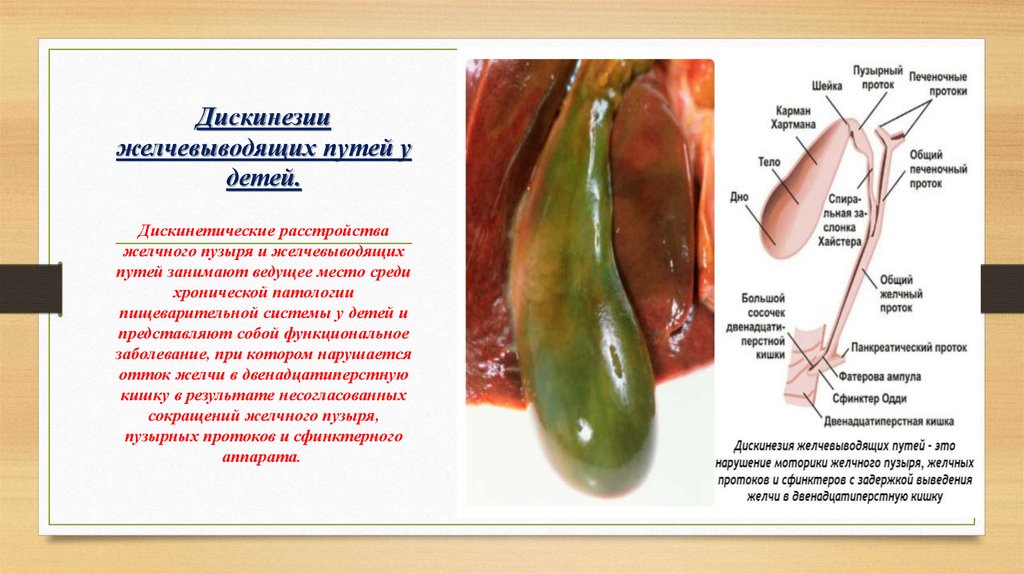
Основные сведения о ДЖВП
Дискинезия желчевыводящих путей у детей – это дисфункциональное расстройство билиарного тракта, которое характеризуется нарушением естественной сократимости желчного пузыря и протоков. Такое состояние сопровождается нарушением естественного процесс отведения желчи. В списке детских болезней ДЖВП (дискинезия желчевыводящих путей) занимает первое место среди поражений билиарной системы, что подтверждает распространенность проблемы.
Детские гастроэнтерологии сообщают о том, что в последние годы картина среди детей в возрасте от 4 до 7 лет значительно ухудшилась. Десять лет назад проблему диагностировали у 40-50% представителей этой группы, а сейчас распространенность достигает отметки в 90%.
Пускать течение патологического процесса на самотек не рекомендуется. Дисфункция ЖВП часто провоцирует развитие других, не менее серьезных поражений органов ЖКТ, поэтому лечение должно быть своевременным.
Принятая классификация заболевания
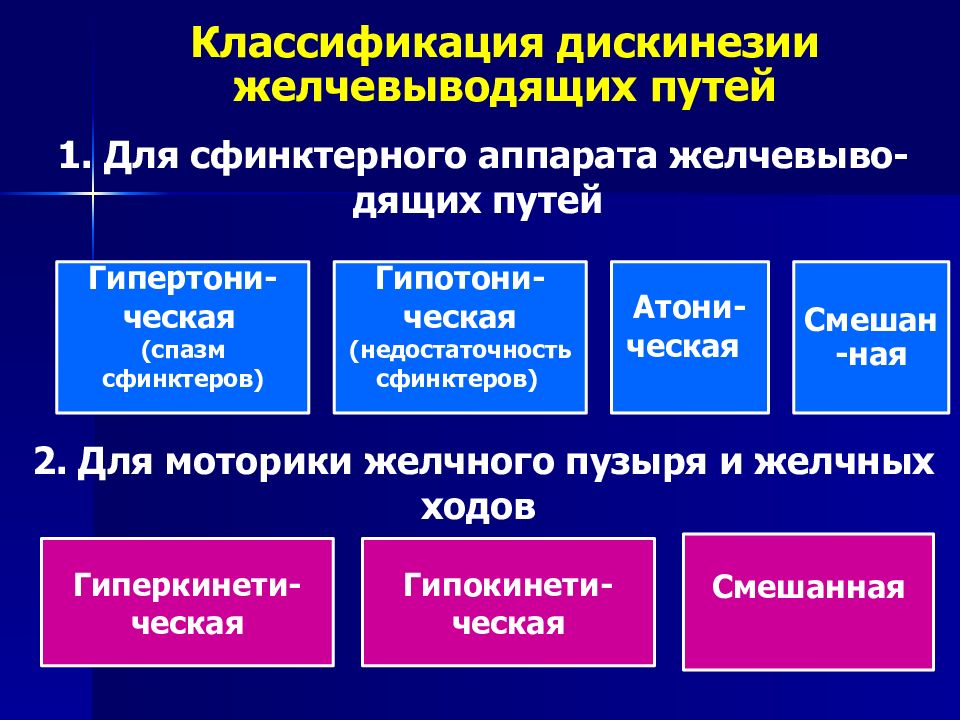
В зависимости от природы патологического состояния различают первичную и вторичную дискинезию желчевыводящих путей у ребенка. В первом случае характерно нарушение нейрогуморальной регуляции, а во втором проблема возникает в виде висцеро-висцерального рефлекса и является итогом разных нарушений пищеварительной системы.
Согласно МКБ 10 (международная классификация болезней) существует две формы дискинетических расстройств, а именно: дискинезия пузырного протока и желчного пузыря и спазм сфинктеров Одди.
Различают ДЖВП и по характеру течения, классификация представлена в таблице:
| Существующие типы дискинезии желчевыводящих путей (ДЖВП) у детей | ||
| Тип | Описание | Признаки |
| Гипертоническая | Диагностируют при активном оттоке желчи, продукт выделяется часто, в больших объемах | Рвота и тошнота, нарушения стула, потеря в весе, пожелтение языка. Последний признак часто рассматривается как диагностический критерий |
| Гипотоническая | Застой желчи, возникающий при низком тонусе желчного пузыря. Продукт не поступает в двенадцатиперстную кишку в необходимом объеме | Прослеживается ощущение тяжести в желудке, боль становится интенсивней после употребления пищи. Возможно повышение температуры тела. Этот симптом является прямым показанием для госпитализации |
| Смешанная | Гипотоническая форма редко встречается самостоятельно, чаще всего секреторная функция желчного периодически изменяется проявлениями, характерными для гипермоторного течения. Между приступами ребенка ничего не беспокоит | Прослеживаются симптомы, характерные для обеих форм |
Нарушение моторики желчного пузыря и сфинктерного аппарата всегда проявляется болью в области живота, конкретно в правом подреберье. Также присутствуют функциональные расстройства, которые сохраняются продолжительно.
Подтвердить диагноз у ребенка помогает ультразвуковое исследование (УЗИ), а для определения характера течения используют лабораторные пробы. При обнаружении у ребенка симптомов гипомоторной и гипермоторной форм нужно посетить педиатра и получить направление к гастроэнтерологу. На ранней стадии развития заболевание успешно лечится – назначают средства, регулирующие секрецию, желчегонные препараты.
Причины развития у ребенка
Дискинезии желчевыводящих путей у детей не может проявляться внезапно. Проблема часто спровоцирована несоблюдением правил здорового образа жизни. Прогрессирует заболевание планомерно, симптомы нарастают постепенно.
Согласно классификации принято разделять дискинезии желчевыводящих путей (ДЖВП) у детей на первичную и вторичную. В первом случае причины патологии следующие:
- Нарушение рекомендованного режима питания. Не соблюдается интервал между приемами пищи, в меню преобладает жирная и жареная еда, сладости, газированная вода.
- Низкая подвижность. Ребенок постоянно сидит у планшета или компьютера, не гуляет со сверстниками, не посещает детский сад.
- Прием медикаментозных средств, оказывающих воздействие на течение процесса образования желчи.
- Предрасположенность к аллергическим реакциям. Дисфункция ЖВП проявляется из-за того, что сбалансировать рацион ребенка-аллергика сложно.
- Разные расстройства в работе нервной системы, возникающие из-за стрессов.

Вторичную дискинезию желчевыводящих путей у ребенка диагностируют, если она проявилась на фоне болезней из следующего перечня:
- воспалительные процессы с локализацией в органах малого таза и брюшной полости;
- заражение организма паразитами (гельминтозы);
- патологии эндокринной системы;
- поражение печени и желчного пузыря.
При определении причин, провоцирующих болезнь, нужно оценивать наследственность ребенка. Если у родителей или других ближайших родственников была диагностирована дискинезия, вероятность ее развития повышается.
Клиническая картина
Основным симптомом дискинезии желчевыводящих путей (ДЖВП) у детей является болевой синдром. Он проявляется локально в правом подреберье. Пациента беспокоят диспепсические расстройства:
- тошнота и рвотные позывы;
- частая отрыжка, метеоризм;
- неприятный запах изо рта;
- нарушения в работе желудочно-кишечного тракта (запор или понос);
- отсутствие аппетита, резкое похудение;
- пожелтение поверхности языка.
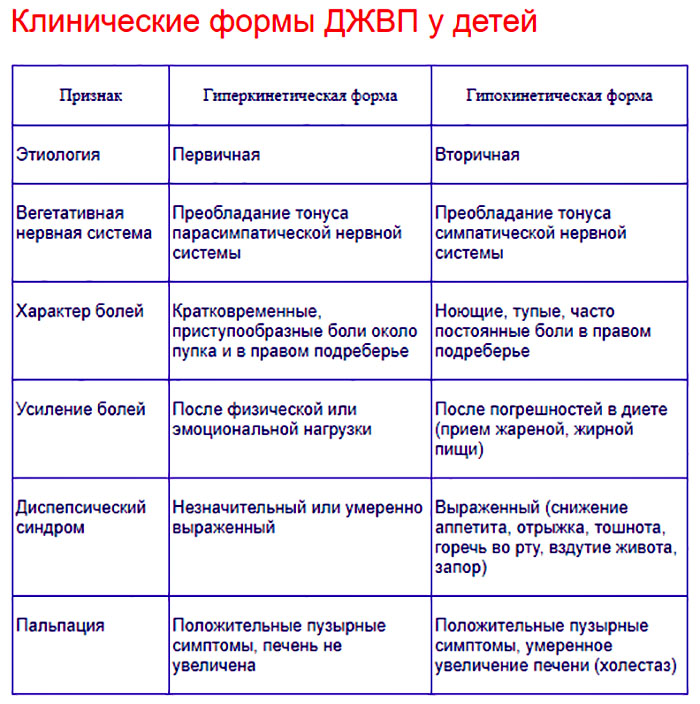
В запущенных случаях могут беспокоить желчные колики – это приступ острой боли, возникающий резко. Состояние сопровождается учащенным сердцебиением, онемением конечностей и паникой. Описанная картина характерна для гипертонического процесса.
При смешанном течении боль имеет приступообразный характер, возникает на 5-10 минут. Область расположения желчного пузыря болезненна. Возникают понос, рвота, горечь в ротовой полости, головная боль. Ухудшение самочувствия пострадавшего наблюдается при переедании, стрессе, физических нагрузках.
Гипотоническая форма в чистом виде у детей встречается очень редко. Для нее характерны постоянное присутствие ноющей, тупой боли, ощущение тяжести и распирания в области желчного пузыря. Поносы чередуются с запорами, усиливается газообразование в кишечнике. У детей дискинезия желчевыводящих путей может проявляться по-разному, связано это с тем, что в силу возраста они не могут четко описать свое самочувствие. При появлении первых подозрений на развитие такого процесса нужно обратиться к гастроэнтерологу.
Инструментальное и лабораторное обследование
Основой диагностики дискинезии ЖВП является сбор анамнеза пациента. На первичном приеме врач должен определить жалобы, опровергнуть связь болезни с неправильным питанием, установить истинную причину приступов. Основным маркером, позволяющим предположить диагноз, являются боль в правом боку, нарушение процессов дефекации и переваривания пищи.
Выявить заболевание помогают следующие методы лабораторной и инструментальной диагностики:
- общий анализ урины и крови;
- исследование кала на наличие лямблий, копрограмма;
- биохимическое исследование крови;
- печеночные пробы (АЛТ и АСТ);
- УЗИ печени и желчного пузыря после желчегонного завтрака;
- фиброгастродуоденоскопическое исследование (зондирование).

Ультразвуковое исследование позволит определить размеры желчного пузыря, исключить наличие конкрементов (камней) в нем. Содержание протокола исследования включает подробное описание причин, провоцирующих боль в правой стороне. Также должен быть комментарий, устанавливающий объем желчи, продуцируемой желчным пузырем.
Для уточнения диагноза может быть проведено ФГДС со взятием проб желчи по стадиям. Такой метод относится к дифференциальной диагностике. Многие врачи рекомендуют проводить эту процедуру в период обострения.
Основы терапии
Лечение дискинезии желчевыводящих путей у детей должно проходить под контролем врача-гастроэнтеролога. Определить схему терапии, включающую разные методы воздействия, можно после подтверждения диагноза и определения характера течения процесса. Важно уточнить все признаки заболевания. Если лечение будет проведено в неполном соответствии протоколу, высока вероятность обострения. Процесс выздоровления должен контролироваться при помощи УЗИ. Значения, полученные в ходе сканирования, должны быть правильно расшифрованы, потому лучше обратиться в проверенный исследовательский центр.
Медикаментозная терапия
Лекарственные средства используются для устранения боли в период обострения, но они не обеспечивают выздоровление. К перечню используемых фармакологических составов относят:
- Спазмолитики. Применяют Папаверин и Но-шпу. Они снижают тонус гладкой мускулатуры внутренних органов, на фоне этого снимается болевой синдром.
- Седативные составы. Помогают нормализовать психоэмоциональное состояние ребенка. В педиатрии популярны растительные медикаменты на основе валерианы и пустырника.
- Витаминные комплексы. Процесс всасывания полезных веществ из пищи нарушается, потому рекомендуется дополнительное их применение.
- Желчегонные составы. Применяют Аллохол, Холензим, Вигератин. Составы делают развития образования желчи более эффективным, ускоряют ее выведение.

Научные статьи специалистов в области гастроэнтерологии подтверждают тот факт, что лечить заболевание нужно комплексно, поэтому в состав терапевтической схемы должны входить не только лекарственные препараты. На пользу ребенку пойдут употребление минеральной воды, физиотерапия. Совокупность этих методов обязательно приблизит выздоровление.
Диета
Рацион ребенка должен составить диетолог. Из меню исключают:
- различные сладости, мучные продукты;
- свежее молоко, сливочное масло, другие продукты повышенной жирности;
- сладкие газированные напитки;
- фастфуд: соленые орехи, чипсы, сухарики;
- бобовые в любом виде;
- кислые фрукты, свежие овощи;
- сахар в больших количествах (его может заменить натуральный ксилит);
- жирные, жареные, соленые, острые блюда.
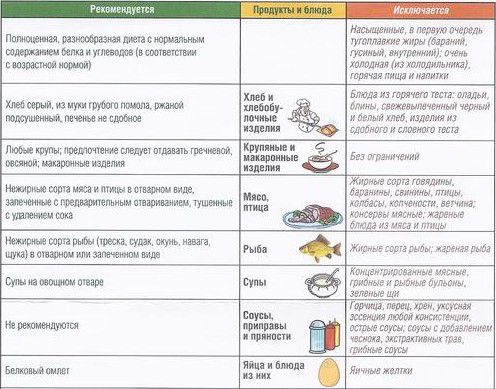
При организации питания ребенка нужно соблюдать правила:
- Все блюда подают на стол в теплом виде, холодная еда провоцирует боль и спазм.
- Для термической обработки используют варку или приготовление на пару.
- В период обострения еду подают в однородном виде (перетертую в пюре).
- Ребенку показано дробное питание, есть нужно 5-6 раз в день, с интервалом в 3 часа.
- Необходим полный отказ от перекусов.
- Не стоит перегружать желудок на ночь, лучше выпить стакан любого кисломолочного напитка.
- Соблюдать питьевой режим согласно возрасту.
Соблюдение перечисленных правил дает шанс предупредить рецидив болезни, от этого зависит эффективность медикаментозного лечения. Успешность лечения – это не только старания врача, но и самого пациента.
Осложнения
Дискинезия желчевыводящих путей у детей может спровоцировать различные осложнения в виде заболеваний внутренних органов. На фоне нарушения секреторной функции желчного пузыря часто проявляются:
- Панкреатит, или воспаление поджелудочной железы. Сопровождается нехваткой ферментов разной степени. Проявляется болевым синдромом, опасность заключается в повышенной вероятности развития сахарного диабета 2-го типа.
- Желчекаменная болезнь. Конкременты образуются в желчном пузыре и протоках. В запущенных случаях блокируют нормальный отток секрета. Для устранения осложнения проводится операция.
- Хронический холецистит, или воспаление желчного пузыря. Для процесса характерно нарушение оттока желчи в просвет тонкой кишки. Из-за этого нарушается адекватное пищеварение.

У детей ДЖВП развивается стремительно, потому при появлении первых симптомов нужно уделить внимание постановке диагноза и последующему лечению. Основой профилактики является диета: необходимо навсегда исключить из меню вредные продукты – и вероятность развития проблем будет снижена в несколько раз.
Профилактика
Предупредить развитие дискинезии желчного пузыря у ребенка можно за счет соблюдения следующих рекомендаций:
- отказ от употребления запрещенных продуктов;
- соблюдение питьевого режима;
- отсутствие перекусов, прием пищи происходит с соблюдением временного интервала;
- адекватные и регулярные физические нагрузки;
- прием медикаментов по назначению врача;
- контроль психоэмоционального самочувствия;
- профилактика нарушений сна;
- исследование лабораторных проб 1 раз в год.
По мнению Комаровского и других специалистов, болезнь возникает в случае, когда родители чрезмерно опекают ребенка, поэтому не стоит заставлять его есть насильно.
Интервал между приемами пищи должен соблюдаться, но садиться за стол нужно, когда есть аппетит. Питание должно быть дробным: полезно кушать часто, но понемногу. Главное – не перегружать желудок.
При гипомоторном течении процесса с разрешения врача полезен курс приема желчегонных препаратов. Это могут быть натуральные, растительные составы или таблетки. Такой подход позволяет снизить вероятность резкого ухудшения самочувствия ребенка и предупредить усугубление проблем.
В чем главная причина болезни (по мнению доктора Комаровского)
Известный врач-педиатр Евгений Комаровский считает, что дискинезия желчевыводящих путей у ребенка развивается из-за чрезмерной заботы и опеки родителей. Причина состоит в банальном переедании, то есть детей просто заставляют доедать всю порцию, несмотря на отсутствие аппетита. На сайте доктора есть видео о том, как предупредить дискинезию желчевыводящих путей и желчного пузыря.
Врач также говорит о том, что твердую пищу нужно вводить в меню сразу после появления 4 пар молочных зубов. Это лучшая профилактика дисфункций желудочно-кишечного тракта.
Безусловной проблемой является отсутствие аппетита у детей. В таких случаях родители стараются накормить их всеми силами, предлагая не самое полезное, а чаще всего вредное блюдо: картофель, обжаренный во фритюре, жирную отбивную и другие продукты, содержащие много растительного масла. Потребление этих продуктов натощак – крайне опасно, пусть лучше ребенок поест через время, когда проголодается.
Вывод
Лечение и симптомы дискинезии желчевыводящих путей у детей тесно взаимосвязаны. При определении диагноза необходимо установить форму заболевания: гипермоторную, гипомоторную или смешанную. Также обращают внимание на причины развития, потому что заболевание может быть первичной – возникает из-за несоблюдения правил здорового образа жизни. Вторичная дискинезия у детей прослеживается на фоне имеющегося поражения других внутренних органов: печень, поджелудочная железа, желудок. После определения характера течения и провоцирующего фактора начинают лечение, основу которого составляет правильное питание.


