Методы контрастирования желчного пузыря
Холецистография это инструментальный способ диагностики заболеваний желчного пузыря и желчных протоков. Этот метод основывается на использовании рентгеновских лучей. ХЦГ позволяет четко визуализировать на снимках изучаемый орган и обнаружить все виды его патологии. Этот способ нельзя считать совершенно безопасным, но врачи прибегают к нему. Высокая информативность делает холецистографию желчного пузыря популярной исследовательской техникой.
Что такое холецистография желчного пузыря и желчных протоков
Это исследование органа при помощи рентгена. Процедура требует использования контрастного вещества, на 52% состоящего из йода. Оно всасывается в кровь, затем с желчью попадает в пузырь и подсвечивает его изнутри под рентгенологическими лучами.
Что можно увидеть на снимке:
- размеры, форма, положение желчного;
- рельефность внутренней стенки;
- степень сократимости гладкой мускулатуры органа;
- присутствие образований.
Отличительная черта исследования — проводится при удовлетворительном функционировании печени.
Цель диагностики
Холецистография желчного пузыря помогает аппаратно выявить заболевания желчного. ХЦГ выявляет:
- особенности пузыря (анатомические, функциональные);
- дискинезии, опухоли, камни, воспалительные процессы в ЖП.
Метод используют при клинических симптомах болезни для первичной диагностики и при подтверждении существующего и диагноза (контроль терапии).
Разновидности приемов
Основой метода является способность печени поглощать йодистые соединения и выводить их вместе с желчью в холецистис, который концентрирует микроэлементы. Типы холецистографии желчного пузыря:
- пероральный (оральный);
- внутривенный;
- холангиография.
Пероральная холецистография
Заключается в приеме таблеток, которые содержат контраст, за 12 часов до процедуры. Количество в них йода — 65-75%. Из тонкого кишечника препарат всасывается в кровь, аккумулируется в печени, с желчью транспортируется в ЖП. Снимки показывают конфигурацию органа. Проходимость желчных каналов, эвакуаторную деятельность пузыря оценивают после приема жирной пищи.
Внутривенная холецистография
Характеризуется быстрым всасыванием контраста. В холедохах препарат можно обнаружить через 20 минут, в ЖП спустя 1,5 часа. Рентгеновские снимки делают с определенной периодичностью (10-15 мин.), затем пациент получает желчегонный завтрак. Цель — изучить функции пузыря. Внутривенная холеграфия выявляет сбои в оттоке желчи, обнаруживает камни, определяет степень утолщения стенок.
Подвидом внутривенного способа является инфузионная схема. Контраст вводится вместе с раствором глюкозы капельно в течение получаса. Дает длительное окрашивание желчевыводящих каналов. Используется у пациентов после холецистэктомии.
Преимущество техники — метод исследования проводится независимо от состояния кишечника после холецистографии желчного пузыря, при «отключенном ЖП» (желчные кислоты не попадают в пузырь).
Холангиография
Способ изучения билиарной системы при отклонениях в работе печени. Контраст доставляют прямо в пузырь, желчные протоки путем чрескожной пункции. Выявляются закупорки, опухоли холедохов, конкременты. Лапароскопическую холецистографию желчного пузыря делают под контролем глаза. Чрескожную чреспеченочную холецистографию выполняют непосредственно перед хирургическим вмешательством.
Современная медицина использует холангиографию редко из-за тяжелых побочных эффектов – сепсиса, аллергии, риска летального исхода (1% случаев).
Показания и противопоказания
Холецистография желчного пузыря — процедура, которая использует для диагностики лучи рентгена и контрастное вещество с йодом. Применять этот метод необходимо, имея веские причины для диагностики.
Основания:
- подтверждение существующего диагноза;
- клинические проявления заболеваний ЖВП.
Показания:
- вероятная желчнокаменная болезнь;
- нарушение двигательной функции желчевыводящих путей;
- наличие новообразований;
- подреберная боль справа;
- непереваривание жиров в кишечнике.
Противопоказания к проведению холецистографии желчного пузыря имеют относительный и абсолютный характер. Связано это с введением йодсодержащего вещества и рентгеновским излучением.
Относительные:
- повышен уровень билирубина;
- цирроз печени;
- воспаление внутрипеченочных протоков (холангит в активной фазе).
Исследование можно проводить при улучшении состояния пациента.
Абсолютные:
- острые заболевания печени;
- почечная недостаточность (выведение 10% контраста происходит почками);
- обострения сердечно-сосудистых болезней;
- аллергические реакции;
- беременность и лактация.
При противопоказаниях ХЦГ желчного пузыря заменяется другими видами диагностики.
Особенности подготовки пациента к холецистографии желчного пузыря
Подготовка к холецистографии начинается за 2 дня с диеты. Запрещены продукты, вызывающие брожение (фрукты и овощи в свежем виде, молоко, бобовые, ржаной хлеб), жирная пища. Исследование проводят натощак.
Алгоритм подготовки пациента включает:
- последний прием пищи накануне процедуры — до 8 часов вечера (вода без ограничений);
- накануне и утром ставится клизма.
Это общие требования, которые не зависят от типа холецистографии. При оральном виде холецистографии желчного пузыря за 12 часов до процедуры нужно принять препарат с контрастом. Схема и доза назначаются врачом.
При внутривенной холецистографии желчного пузыря контраст используют перед процедурой методом инъекции. При холангиографии препарат йода вводят сразу в протоки, используя пункцию, в рентгенологическом кабинете.
За 24 часа до холецистографии проводят пробу на переносимость йода. Побочное действие от приема контраста — тошнота, диарея.
Техника проведения
Перед исследованием холецистиса делается рентген брюшной полости. Больной занимает вертикальное положение. Цель — исключить присутствие газов, которые указывают на прободение кишечной стенки (противопоказание к холецистографии желчного пузыря).
Исследование проводится при наполненном органе. Пациент лежит на животе на левом боку. Затем рентгенограмма делается в положении стоя. Так оценивается анатомия ЖП, холедохов. Заключительным этапом изучают моторную и эвакуаторную способность пузыря. Для этого пациент выпивает 2 сырых яйца. Исследование делают каждую четверть часа в течение 60 минут.
Существует ряд отрицательных факторов, влияющих на результат холецистографии:
- контрастное вещество не полностью поступает в желчь в результате нарушенной функции печени, рвоты, диареи;
- плохое всасывание в тонкой кишке, остаточный барий при исследовании желудочно-кишечного тракта;
- движение больного во время рентгенографии;
- неправильная подготовка к холецистографии.
Итогом будут искаженные результаты и некачественные снимки. Они могут стать причинами ошибок в постановке диагноза.
Что показывает данное исследование
Холецистография длится в среднем 1,5-2 часа. Она позволяет рассмотреть:
- особенности строения органа, холедохов: величину, форму, контуры, утолщения, рубцы;
- конкременты в ЖП: количество, величину, подвижность;
- проходимость желчных каналов;
- новообразования, полипы (расположение).
Расшифровку снимков осуществляет рентгенолог. На их основе выдается медицинское заключение.
Норма и отклонения
Если на снимках ЖП имеет гладкие, тонкие, ровные стенки, четко видно строение, форма органа грушевидная, он максимально заполнен — можно говорить о здоровом состоянии холецистиса.
Отклонения
При нормальном заполнении видны: подвижные контрастные элементы — признак камней, неподвижные дефекты — возможные доброкачественные новообразования, полипы. При частичном заполнении или отсутствии желчи в органе можно говорить о воспалительных процессах в пузыре (холецистит). В результате возникает непроходимость желчных протоков, нарушается концентрационная функция слизистой поверхности органа. При исследовании эвакуационной способности после желчегонного завтрака недостаточная сократимость холецистиса говорит о воспалении органа, закупорке общего протока.
Последствия и осложнения
Негативные эффекты при холецистографии имеют неярко выраженные проявления. Наиболее часто встречаются симптомы:
- головокружение;
- страх;
- тошнота, рвота, понос;
- металлический вкус во рту;
- чувство жара при инъекции.
Осложнения спровоцированы токсическим влиянием контрастного вещества, повышенной нервной возбудимостью пациента. Редкие летальные исходы связаны с аллергией на йодсодержащее вещество, гипокалиемией.
ХЦГ исследует желчный пузырь рентгеновским лучом в сочетании с контрастом. Применяется этот метод как дополнительное, первичное исследование при болезнях холецистиса. Ценность диагностики заключается в обнаружении рентгеноконтрастных камней, которые видны только на снимке.
При оперативных вмешательствах на печени этот способ применяется для визуального представления желчных каналов при подозрении на злокачественные новообразования.
Холецистография желчного пузыря обладает высокой информативностью. Сложность выполнения, длительная подготовка к процедуре, побочные действия способствуют не такому частому использованию этой методики проведения изучения ЖП, как хотелось бы.
Видео
Введенное в желчные пути контрастное вещество при антеградном контрастировании повторяет ход движения желчи по протокам. Для введения контрастного вещества в желчные протоки предложены различные методики, позволяющие контрастировать желчные протоки до операции — чрескожные способы, во время операции — операционные способы и после операции — послеоперационные способы, через наружный желчный свищ (фистулохолангиография).
Чрескожные способы
Чрескожные способы изучения состояния желчных путей определяются понятием транспариетальной холангиографии и заключаются в непосредственном введении во внутрипеченочные желчные протоки или желчный пузырь контрастных веществ путем пункции их через кожу с последующим рентгенологическим исследованием.
Для выполнения транспариетальной холангиографии в настоящее время применяются чрескожная гепатохолангиография и чрескожная холецистография.
Чрескожная гепатохолангиография производится путем чрескожной пункции внутрипеченочных желчных протоков с последующим введением в них контрастного вещества и рентгенологическим исследованием. Чрескожная холецистография выполняется после чрескожной пункции желчного пузыря и введения в него контрастного вещества.
Обе методики имеют свои достоинства и недостатки, поэтому их выбор зависит от целей и задач исследования, а также от наличия специальной аппаратуры и необходимых условий для их проведения. Какая бы методика исследования ни была выбрана, она требует подготовки больного к исследованию.
Подготовка больного к исследованию. Поскольку чрескожные способы исследования желчных путей выполняются обычно больным с механической непроходимостью желчных путей, проявляющейся симптомом механической желтухи и сопровождающейся развитием холемического кровотечения, перед их проведением следует назначить препараты витамина К. Для этого за 2 — 4 дня до исследования больным назначают по 5 мл 0,3% раствора викасола внутримышечно или внутривенно. С целью выявления непереносимости больным контрастного вещества необходимо заранее провести пробу на чувствительность к йоду путем внутривенного введения 1 — 2 мл контрастного вещества, которое предполагается применить для транспариетальной холангиографии.
Общая подготовка больного проводится так же, как и при обычном рентгенологическом исследовании брюшной полости. Накануне вечером больному ставят очистительную клизму, а в день исследования запрещают принимать пищу. При наличии в желудке жидкости ее следует эвакуировать с помощью зонда. Непосредственно перед исследованием, за 30 — 40 мин, подкожно вводят 1 мл 2% раствора промедола и 1 мл 0,1% раствора атропина.
Обезболивание. Любая методика транспариетальной холангиографии требует выполнения обезболивания. Большинство хирургов методом выбора считают местную анестезию. Для этого по ходу введения иглы послойно инфильтрируют все ткани брюшной стенки 0,25% раствором новокаина в количестве от 25 до 50 мл. Контрастные вещества. Для рентгенологического исследования желчных путей при прямом контрастировании в настоящее время применяются различные йодсодержащие контрастные вещества, среди которых чаще используются водорастворимые препараты.
При прямом контрастировании желчных путей используются кардиотраст, трийотраст и соответствующие им по составу другие препараты: йодопак, уротраст, диодон, гипак, урографин, верографин. Эти препараты выпускаются в стандартных ампулах по 20 мл, концентрация контрастного вещества в которых составляет 35 — 70%.
Попадая в просвет желчных протоков, водорастворимые контрастные вещества легко смешиваются с желчью и дают четкое рентгенологическое изображение желчных протоков.
Общим недостатком водорастворимых контрастных веществ является раздражающее действие на слизистую оболочку желчных путей, когда концентрация их в растворе оказывается выше 35%. Поэтому для выполнения транспариетальной холангиохолецистографии применяются стандартные контрастные вещества, разведенные раствором поваренной соли до концентрации 25%.
Количество необходимого для проведения исследования контрастного раствора зависит от характера патологии желчных путей и применяемого метода исследования. В среднем на одно исследование используется от 50 до 100 мл контрастного раствора, а в отдельных случаях — 150 и даже 200 мл.
Показания к исследованию. Большинство авторов считает, что к транспариетальной холангиохолецистографии следует прибегать в тех случаях, когда более простые и менее опасные рентгенологические методики не позволяют установить характер патологических изменений в желчных путях. Однако в последнее время благодаря внедрению в клиническую практику особых тонких игл Хиба показания к этому способу исследования желчных путей значительно расширились.
Главным показанием к чрескожным способам исследования желчных путей является необходимость установления причины механической непроходимости желчных путей и уровня расположения механического препятствия.
Противопоказание к исследованию. Нельзя производить исследование при непереносимости больными йодистых препаратов, геморрагическом диатезе, гипопротромбинемии (ниже 60%), резком нарушении свертываемости крови. Не следует также выполнять эти исследования при гнойном процессе в правом легком и правой плевральной полости, остром гнойном холангите, при подозрении на эхинококкоз печени и метастатический процесс в печени. Для предупреждения повреждения эхинококковой кисты или опухоли печени возможно выполнение чрескожного исследования желчных путей под контролем лапароскопа. Инструменты и аппаратура. Выполнение транспариетального исследования желчных путей возможно при наличии специального инструментария, аппаратуры и приспособленного для этого исследования помещения.
В качестве специального инструмента используется игла Хиба, имеющая наружный диаметр 0,7 мм и внутренний — 0,5 мм, длиной до 18 — 20 см. Игла изготавливается из специального металла, благодаря чему она обладает чрезвычайной гибкостью. Исследование возможно также выполнять обычными инъекционными иглами диаметром до 1 мм. Однако это более опасно, так как иногда приводит к активному желчеистечению в брюшную полость из пункционного отверстия в печени после извлечения иглы.
Во время исследования приходится производить местное обезболивание тканей, аспирировать желчь из просвета желчных путей и вводить в них контрастный раствор. Для этого надо иметь набор шприцев емкостью 2, 10 и 20 мл.
Исследование лучше проводить в специально оборудованной комнате, имеющей рентгеновскую аппаратуру и позволяющей соблюдать все правила асептики. Можно выполнять его и в обычной операционной, в которой должен быть передвижной рентгеновский аппарат и специальный операционный стол, позволяющий выполнять рентгеновские снимки.
В последнее время в клинической практике широко применяются рентгеновские аппараты с электронно-оптическим преобразователем, что дает возможность видеть на экране телевизора процесс заполнения желчных протоков контрастным веществом.
Исследование необходимо выполнять при соблюдении строжайшей асептики — использование стерильных инструментов, белья, растворов.
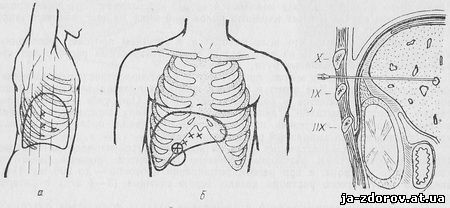
Техника чрескожной гепатохолангиографии. Для пункции внутрипеченочных желчных протоков могут быть использованы передний, боковой или задний доступы. Каждый из них имеет свои преимущества и недостатки.

Рис. 10. Место пункции для выполнения чрескожной гепатохолангиографии при:
а — боковом доступе; б — переднем доступе; в — заднем доступе
В клинической практике чаще применяется боковой доступ. Его преимущества заключаются в возможности более легкого попадания в просвет желчного протока и меньшей опасности появления кровотечения и желчеистечения благодаря большой длине пункционного канала, а также в исключении опасности случайного ранения органов желудочно-кишечного тракта.
При боковом доступе пункция печени может быть выполнена по передней подмышечной линии в 9 межреберье или по краю 11 ребра, или по средней подмышечной линии в 8, 9 или 10 межреберье (рис. 10, а). При этом игла направляется к области ворот печени под углом 30° к плоскости позвоночника.
При переднем доступе пункция печени производится соответственно срединно-ключичной линии по краю реберной дуги через прямую мышцу живота (рис. 10, б) или ближе к средней линии, отступя от нее на 3 — 5 см, или непосредственно под мечевидным отростком грудины. Игла направляется в сторону ворот печени или в толщу печеночной паренхимы. Передний доступ чаще применяется в случаях увеличения печени.
Преимущество заднего доступа обусловлено возможностью выполнить пункцию печени экстраперитонеально, так как задняя поверхность печени (ее правой доли) не покрыта брюшиной и прилежит к диафрагме (рис. 10, в), При заднем доступе игла вкалывается по лопаточной линии над верхним краем 11 ребра. Исследование выполняется в положении больного на животе. Несмотря на возможность производить пункцию печени экстраперитонеально, применение заднего доступа широкого распространения не получило.
Техника выполнения чрескожной гепатохолангиографии сводится к следующему. Больной укладывается на рентгенооперационный стол (или на обычный стол с туннелем) в положении на спине с обнаженной грудной клеткой и брюшной стенкой, положив руки за голову. Кожа места предполагаемой пункции обрабатывается раствором антисептика и обкладывается стерильным бельем. Место пункции анестезируется раствором новокаина.
Во время исследования больной не должен глубоко дышать, а в момент самой пункции печени — полностью задержать дыхание. Во время введения иглы легко удается уловить характерное ощущение при прохождении ее через брюшную стенку и ткань печени. Иглу в ткань печени вводят на глубину 10 — 15 см (при боковом доступе). После этого из нее извлекают мандрен и подсоединяют к ней шприц емкостью 2 мл, заполненный наполовину раствором 0,25% новокаина. Иглу осторожно и медленно извлекают из ткани печени слегка потягивая за поршень шприца. Как только игла попадет в просвет желчного протока, в шприце сразу же появится желчь. Когда удается попасть в желчный проток большой ширины, желчь сама без аспирации вытекает из иглы. Если вместо желчи в шприце появляется кровь, это означает, что пунктирован сосуд. В этом случае следует изменить положение иглы до поступления в шприце желчи.
Убедившись в том, что игла находится в желчном протоке, необходимо максимально аспирировать из него желчь, чтобы контрастный раствор мог свободно заполнить все желчные пути.
Закончив аспирацию желчи, приступают к рентгеноконтрастному исследованию желчных путей. Для этого в просвет желчного протока вводят 25% раствор контрастного вещества в количестве 20 — 30 мл. При этом больному предлагают задержать дыхание и делают снимок. По снимку определяют состояние желчных протоков и степень их расширения, а также проверяют правильность стояния иглы и выбранный режим экспозиции.
Для получения качественных снимков желчных путей их надо максимально заполнить контрастным раствором. Обычно приходится вводить 50 — 75 мл контрастного раствора, а при резком расширении протоков — до 200 мл. После введения контрастного раствора делают серию снимков (3 — 4 шт.) с интервалами в 5 мин.
По окончании рентгеновского исследования следует попытаться максимально эвакуировать контрастный раствор из просвета желчных путей с целью уменьшения опасности его подтекания в брюшную полость. После этого при задержке больным дыхания игла извлекается из ткани печени
Техника чрескожной холецистохолангиографии. Имеются различные методики чрескожной пункции желчного пузыря. Общим для них является то, что пунктируется визуализированный желчный пузырь. Визуализация желчного пузыря может быть осуществлена рентгеноскопией непосредственно после использования непрямого контрастирования желчных путей (оральная холецистография) или с помощью лапароскопии. При увеличении размеров желчного пузыря его удается определить с помощью пальпации.
В клинической практике наибольшее распространение получил метод чрескожной пункции желчного пузыря под контролем лапароскопа (В. В. Виноградов, Ф. А. Брагин, 1969) . Лапароскопическая чрескожная холецистохолангиография состоит из двух самостоятельных в техническом отношении методов исследования — лапароскопии и пункционной холецистохолангиографии.
Исследование, как правило, производится в операционной или специально оборудованном рентгеновском кабинете с обязательным соблюдением строгой стерильности.
После обнаружения лапароскопом желчного пузыря в брюшную полость вводят конец пункционной иглы через переднюю брюшную стенку. Обычно используют инъекционные иглы диаметром до 1 мм и длиной 15 см. Место вкола иглы должно соответствовать расположению желчного пузыря. Его легко определить надавливанием пальцем на переднюю брюшную стенку, при этом образуется хорошо видимое через лапароскоп выпячивание брюшины.
Обнаруженный в брюшной полости с помощью лапароскопа конец пункционной иглы направляется к желчному пузырю и вводится в его просвет через стенку (рис. 11). При этом возможны различные варианты пункции желчного пузыря (рис. 12).
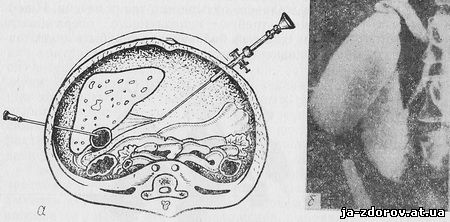
Рис. 11. Чрескожная лапароскопическая холецистохолангиография:
а — схема, б — холецистохолангиограмма 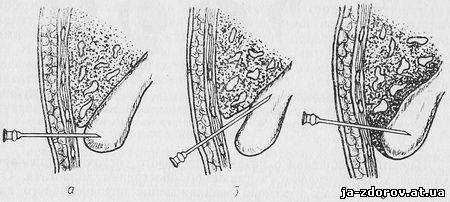
Рис. 12. Варианты чрескожной пункции желчного пузыря:
а — пункция дна желчного пузыря; б — пункция пузыря на границе с тканью печени; в — пункция пузыря через ткань печени
Убедившись в том, что игла попала в просвет желчного пузыря (из иглы начинает поступать пузырная желчь) и произведя аспирацию желчи, в желчный пузырь вводят 50 — 70 мл 25% раствора контрастного вещества. После этого делают не менее двух рентгенограмм: одну в момент окончания введения контрастного вещества в желчный пузырь, а вторую — спустя 3 — 5 мин. Это дает возможность определить проходимость пузырного протока, при которой контрастное вещество обнаруживается в просвете печеночно-желчного протока.Осложнения при исследовании. Одним из самых частых и опасных осложнений является кровотечение из места пункции печени. Кровь по каналу, оставленному пункционной иглой, вытекает в брюшную полость или проникает в желчные протоки (гемобилия). Другое не менее тяжелое осложнение — истечение желчи из места пункции желчного пузыря или ткани печени. И первое и второе осложнения требуют немедленного оперативного вмешательства. Поэтому каждый больной должен быть подготовлен для возможного выполнения экстренной операции.
Имеются сообщения о развитии шокового состояния при чрескожной холангиографии, а также об обострении холангита. Отдельными авторами отмечено возникновение подпеченочного или надпеченочного абсцессов. Известны случаи, когда во время пункции повреждали органы грудной клетки и брюшной полости.
Профилактика указанных осложнений сводится к тщательному отбору больных, их обследованию, специальной подготовке к исследованию и оценке свертывающей системы крови, четкому представлению о положении, размерах, форме печени и желчного пузыря. Большое значение для профилактики осложнений имеет отсасывание содержимого желчных протоков до введения в них контрастного раствора и удаление последнего после проведенного исследования.
Чрескожное контрастирование желчных протоков и желчного пузыря должны выполнять специалисты, владеющие хирургическими навыками. Учитывая возможность развития осложнений, за больным необходимо вести тщательное наблюдение после исследования.
Оценка результатов исследований. После введения контрастного вещества в систему желчных путей производится несколько рентгеновских снимков, которые позволяют дать оценку состояния органов желчевыведения. По мере продвижения контрастного раствора по желчным протокам в сторону двенадцатиперстной кишки рентгенологическая картина на серии снимков значительно меняется. На рис. 13 представлена схема рентгенологического изображения нормальных желчных путей в зависимости от степени их заполнения контрастным веществом.
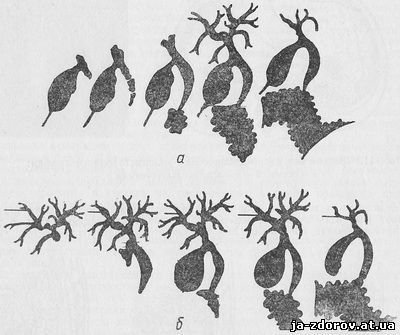
Рис. 13. Схема рентгенографического изображения желчных путей в зависимости от степени их заполнения контрастным раствором (в норме) при:
а — пункции желчного пузыря; б — пункции внутрипеченочных желчных протоков
По данным рентгеновского исследования, сделанного после чрескожной чреспеченочной пункции желчного протока, можно выявить характер патологического процесса в печеночно-желчном протоке и место его расположения, определить уровень блокады в системе внепеченочных желчных путей, установить проходимость пузырного протока и, при попадании контрастного вещества в просвет желчного пузыря, судить о характере изменений в нем.
Рентгеновское исследование после пункции желчного пузыря прежде всего дает представление о тех изменениях, которые имеются в нем, а также определяет степень проходимости пузырного протока. При сохранении проходимости на серии рентгенограмм четко виден поченочно-желчный проток и все изменения, которые имеются в нем. При блокаде дистального отдела желчного протока контрастное вещество поступает в систему внутрипеченочных желчных протоков, выявляя степень их расширения. На рис. 14 представлена рентгенологическая картина различных патологических процессов, локализующихся в желчевыводящих путях, полученная после контрастирования желчных путей.
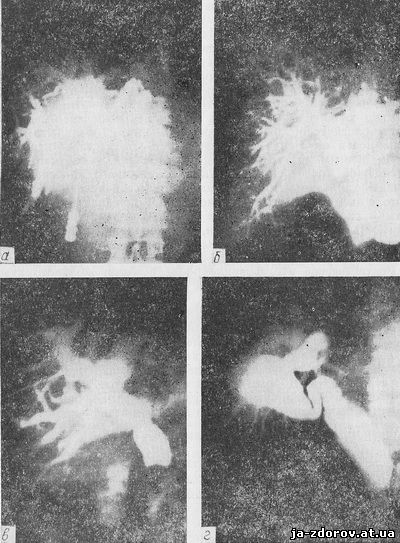
Рис. 14. Рентгенограммы желчных путей после чрескожной пункции внутрипеченочных желчных протоков:
а — опухоль ворот печени; б — опухоль желчного протока; в — камень дистального отдела желчного протока; г — опухоль головки поджелудочной железы


