Методы исследования печени желчного пузыря и желчевыводящих путей

При заболеваниях заболеваниях печени и желчевыводящих путей применяются различные диагностические методы исследования.
Инструментальные исследования
Обзорная рентгенография позволяет определить размеры печени и селезенки, выявить асцит и обнаружить кальцифицированные образования (доброкачественные гемангиомы, эхинококковые клетки). Исследование с барием применяют для выявления варикозно расширенных вен пищевода, но легче обнаружить их при эндоскопии.
Холецистография и холангиография. Пероральная холецистография позволяет определить состояние желчного пузыря после приема накануне вечером иопаноевой кислоты, которая концентрируется в желчном пузыре. Утром натощак делают рентгеновский снимок. Результат зависит от побочных явлений: понос, тошнота, рвота, – которые уменьшают вероятность получения достаточной тени желчного пузыря. Применение этого метода возможно при нормальной экскреторной функции печени при уровне билирубина ниже 25 мг/л. Метод позволяет более точно, чем УЗИ, определить количество и тип камней. Но метод оральной холецистографии все больше замещается УЗИ и холесцинтиграфией в связи с большей простотой их использования и отсутствием осложнений.
Ультрасонография – высокочувствительный метод визуализации желчной системы, функция печени при этом не имеет значения. Достоверность выявления камней в желчном пузыре превышает 95%, но определить их количество бывает трудно из-за наложения камней друг на друга. Часто обнаруживают полипы желчного пузыря. С помощью УЗИ выявляют желчные протоки как трубчатые структуры. Общий желчный проток имеет диаметр меньше 6 мм. При обструктивной желтухе можно определить локализацию закупорки; при внепеченочной непроходимости выявляются расширенные протоки. Кроме того, УЗИ позволяет обнаружить уплотнения размером в 1–2 см и дифференцировать абсцессы или кистовидные образования от солидных образований. Метод УЗИ дает возможность визуализации поджелудочной железы, почек, кровеносных сосудов, асцит.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) — метод, комбинирующий эндоскопию с одновременным рентгеноскопическим обследованием. Исследование включает фибродуоденоскопию, канюлирование большого дуоденального сосочка катетером, введение контрастного вещества (60% верографин) в желчные и панкреатические ходы и рентгенографию.
 Выполняется следующим образом:
Выполняется следующим образом:
- Эндоскоп вводится в двенадцатиперстную кишку к большому дуоденальному сосочку, устье которого открывается в просвет 12-перстной кишки.
- Через канал эндоскопа протягивается зонд с внутренним каналом для подачи контрастного вещества на конце которого расположена канюля, которую врач вводит в устье сосочка в желчные и панкреатический протоки.
- Вводят рентгеноконтрастное вещество для заполнения протоков.
- С помощью рентгеновской аппаратуры получают изображение протоков.
Исследование проводится после осмотра больного с желтухой или холестазом неясной этиологии для установления места препятствия (камни желчного пузыря, стенозирующий папиллит, рак большого дуоденального сосочка, сдавление общего желчного протока опухолью), при подозрении на болезнь поджелудочной железы при невозможности ее установления другими методами исследования и болевом синдроме в верхней половине живота после операции на желчных путях.
С помощью ЭРХПГ можно выполнить биопсию, провести сфинктеротомию, удаление желчного камня и размещение стента в желчном протоке при его стенозе. При ЭРХПГ возможны осложнения в 3–5% случаев: острый панкреатит или обострение хронического холангита, холангиогенный сепсис.
Чрескожная чреспеченочная холангиография (ЧЧХ) имеет те же показания, что и ЭРХПГ. Метод заключается в пункции печеночных протоков тонкой иглой 22 калибра (диаметр 0,7 мм) под ультразвуковым или рентгенологическим контролем. При введении контрастного вещества в желчные пути выявляют расширенные желчные протоки, дивертикулоподобные выпячивания во внутрипеченочных желчных протоках. ЧЧХ показана для дифференциальной диагностики холестаза и при подозрении на аномалию желчных протоков в детстве. Осложнения составляют 4–12%: желчный перитонит, кровотечение, сепсис при образовании свищей между желчными протоками и кровеносными сосудами.
Лапароскопия – диагностическая операция, проводимая с целью эндоскопической оценки цвета, размеров, структуры печени, выявления очаговых изменений, состояния желчного пузыря и прицельной биопсии печени. Лапароскопию выполняют после УЗИ лапароскопами, оснащенными устройствами для фото- и киносъемки, пункционной биопсии печени, электрокоагуляции и др. Исследование проводят после наложения пневмоперитонеума, вводят воздух или газ (углекислый газ или закись азота). При асците предварительно выпускают жидкость из брюшной полости. Во время лапароскопии может выполняться чреспеченочная холецистохолангиография. Противопоказания: геморрагический диатез, хроническая сердечная недостаточность IIБ–III ст., стабильная стенокардия напряжения III и IV ф. кл., инфаркт миокарда, печеночная эклампсия, кахексия, большие грыжи передней брюшной стенки. Осложнения: боль после наложения пневмоперитонеума, тошнота, рвота, подкожная эмфизема, пневмоторакс, субфебрильная температура.
Радионуклидные исследования
К числу достоинств радионуклидных методов исследования следует отнести простоту выполнения, атравматичность, отсутствие реакций и осложнений, низкую лучевую нагрузку — не более 14,6 мЗв в год, а так же высокую информативность результатов. Динамические радионуклидные методы используются не только для определения прогноза заболевания, но и для мониторинга проводимого лечения. За последнее время разрешающая способность этих методов возросла в виду внедрения новых технологий. Современные радионуклидные исследования проводятся с использованием γ-камеры с детектором большого поля зрения и компьютером для обработки данных.
Печеночно-селезеночное сканирование проводится для оценки размеров и формы печени и селезенки, идентификации внутрипеченочных дефектов накопления и функции печени при диффузных поражениях. Сканирование проводят после внутривенного введения коллоидных растворов, меченых 198Au, 111In или коллоидного раствора серы, меченого 99mТс. В норме радиоактивность распространяется равномерно, что дает возможность определить размеры и очертания органов. При развитии в печени объемных образований (кисты, абсцессы, опухоли или метастазы) возникает «холодный» узел. При диффузных поражениях печени (гепатиты, циррозы) происходит гетерогенное снижение поглощения радиоактивных веществ печенью и увеличение их поглощения селезенкой.
Холесцинтиграфия – метод сканирования гепатобилиарной экскреторной системы, при проведении которого используют меченые 99mТс, производные иминодиуксусной кислоты, представляющие собой органические анионы, переходящие из плазмы в желчь, как билирубин. Больной не должен принимать пищу перед исследованием в течение 2 ч. Нормальная сканограмма характеризуется быстрым, равномерным поглощением печенью, быстрой экскрекцией в желчные протоки, визуализацией желчного пузыря и двенадцатиперстной кишки в течение 1 ч. При остром холецистите с обструкцией пузырного протока желчный пузырь не выявляется. Холесцинтиграфия позволяет оценить целостность гепатобилиарной системы, а после холецистэктомии – количественно определить желчный дренаж и дисфункцию сфинктера Одди.
 Магнитно-резонансная томография (МРТ) — исследование внутренних органов и тканей с использованием метода ядерного магнитного резонанса. Данный метод основан на различии магнитных свойств молекул в разных типах клеток при действии поля мощного магнита, пригоден для изучения печеночного кровотока, степени раскрытия воротной вены и обнаружения опухолей.
Магнитно-резонансная томография (МРТ) — исследование внутренних органов и тканей с использованием метода ядерного магнитного резонанса. Данный метод основан на различии магнитных свойств молекул в разных типах клеток при действии поля мощного магнита, пригоден для изучения печеночного кровотока, степени раскрытия воротной вены и обнаружения опухолей.
Компьютерная томография (КТ) используется для получения последовательных изображений поперечного сечения печени. КТ позволяет более четко выявлять структуры печени, чем УЗИ. Ожирение и наличие газов в кишечнике не искажают данные КТ. Предварительное введение контрастных веществ помогает дифференцировать структуры одинаковой плотности и характеризовать сосудистую систему и желчные пути. Компьютерная томография особенно полезна для выявления объемных образований (метастазы в печень) и жидкостных (кисты, абсцессы, гематомы). С помощью этого неинвазивного метода можно исследовать поджелудочную железу при подозрении на внепеченочную непроходимость и селезенку. Часто результаты КТ и УЗИ идентичны при объемных образованиях. Но КТ – дорогостоящий метод и сопровождается лучевой нагрузкой. Поэтому УЗИ в этих случаях должно быть методом выбора.
Биопсия печени
Чрескожная биопсия печени применяется для прижизненного морфологического исследования печени с целью установления характера гепатопатии, активности и тяжести поражения печени, контроля за динамикой течения и эффективности терапии. Биопсию проводят под местной анестезией иглой Мангини (аспирационная биопсия), Клаукини или Вима–Сильвермани (режущая биопсия) при трансплевральном либо подреберном доступе.
 Показания к биопсии печени:
Показания к биопсии печени:
- увеличение печени и селезенки неясной этиологии;
- необъяснимое повышение активности аминотрансфераз в сыворотке крови;
- холестаз неясного происхождения;
- подозрение на токсическое поражение печени;
- подозрение на первичную опухоль печени или на метастаз;
- определение степени активности хронического гепатита;
- подозрение на системные или инфильтративные заболевания: заболевания кроветворной системы, милиарный туберкулез, саркоидоз, лихорадка неясного генеза;
- контроль за течением и эффективностью лечения.
После биопсии за больным наблюдают в течение 3–4 ч. В этот период возможно развитие осложнений: кровотечение, желчный перитонит, повреждение легкого с развитием пневмоторакса, разрыв печени, желчный перитонит. Нередко возникает боль в месте прокола и подложечной области, иррадиирующая в правое плечо, снимается слабыми анальгетиками. Частота осложнений достигает 2%. Смертность при пункции печени низкая и составляет около 0,01%. Противопоказания к пункционной биопсии печени подразделяются на абсолютные и относительные.
Абсолютные противопоказания:
- выраженная интоксикация с нарушением сознания;
- нарушения гемостаза, подтвержденные клиникой или инструментальными исследованиями: тромбоцитопения, гемофилия, удлинение частичного тромбопластинового времени и времени кровотечения;
- диагностированные нагноительные процессы в правой плевральной полости (гнойный плеврит, поддиафрагмальный абсцесс) или острый бактериальный холангит;
- кисты, эхинококкоз печени, гемангиома печени.
Относительные противопоказания:
- выраженный асцит;
- резко выраженный метеоризм;
- множественные метастазы опухоли в печени;
- предположение, что после получения результатов морфологического исследования не произойдет существенных изменений в течении болезни и лечении больного.
К ограничениям метода относятся:
- неверное взятие образца ткани или малый объем пунктата, не позволяющие судить о перестройке архитектоники печеночной дольки, что возможно при циррозе и объемных образованиях;
- невозможность дифференцировать гепатиты разной этиологии;
- трудности морфологической оценки в случае холестаза.
Рентгенологическое
исследование. Для
диагностики проводят исследование с
использованием контрастного вещества.
Существует
несколько различных методик в зависимости
от цели исследования. Контрастное
вещество вводится внутривенно (при
внутривенной холегра-фии). Метод позволяет
визуализировать желчный пузырь и желчные
протоки. Из этого понятно, что при
патологических изменениях в этих
анатомических образованиях метод
диагностически очень важен. Определяются
камни, их размер, количество, локализация,
полипы, стриктуры.
Другой
способ поступления контрастного вещества
– пероральный. Принцип основан на
концентрационной возможности желчного
пузыря. Если эта функция осуществляется,
то в желчном пузыре накапливается
контраст, что позволяет определить
наличие камней в желчном пузыре.
Ретроградная
холангиопанкреатография. Еще
один вариант исследования осуществляется
во время операционного вмешательства.
Во время оперативного вмешательства
для оценки качества проведенной операции
в общий желчный проток под контролем
эндоскопической техники вводят контраст.
Это позволяет выявить в нем наличие
камней, стриктур.
Биопсия
печени. Для
исследования морфологических изменений
в печени и верификации диагноза проводят
пункционную биопсию печени. Этот метод
позволяет диагностировать гепатиты,
цирроз, первичную опухоль печени и
метастатические очаги. Место пункции
находится в области IX межреберья по
передней подмышечной линии.
Ультразвуковое
исследование широко используется для
диагностики. Оно позволяет исследовать
печень и желчные пути. Принцип основан
на разности отражения эхосигнала от
образований различной плотности.
При
проведении УЗИ желчный пузырь определяется
как грушевидное образование.
Толщина
его стенок, наличие камней, их размер,
наличие замазкообразной желчи в желчном
протоке, расширение желчного пузыря
при его водянке, толщина стенок желчного
пузыря свидетельствуют о его вос-палении.
Расширение общего желчного протока в
сочетании с вязкой желчью в нем – признак
воспаления общего желчного протока. На
фоне однородной печеночной ткани
определяются опухолевые образования,
абсцессы, паразитарные (эхинококковые)
кисты. Изменения структуры печени
отмечаются при циррозе печени, жировом
гепатозе, воспалении печеночной ткани.
Лапароскопия. Это
метод исследования органов брюшной
полости, основанный на прямом осмотре
с помощью эндоскопической техники.
Он
позволяет осмотреть поверхность печени
и желчного пузыря, определить наличие
кист, опухолей, абсцессов, провести
прицельную биопсию печени при подозрении
на онкологический процесс.
53. Лабораторные методы исследования функций печени
Печень
участвует во всех видах обмена: белковом,
углеводном, жировом, пигментном. С этим
связаны столь многообразные изменения
в организме, возникающие при развитии
печеночной недостаточности.
Основные
лабораторно-биохимические синдромы –
воспаления, цитолиза, недостаточности
гепатоцитов, холестаза.
Синдром
воспаления регистрируется при
воспалительных изменениях в гепатоцитах,
что в большей степени характерно для
гепатитов.
При
воспалении клетки печени начинают
вырабатывать некоторые белки в большем,
отличном от нормы количестве. Это
фибриноген, белки глобулиновой фракции.
Как
правило, такие состояния сопровождаются
диспротеинемией, а такое изменение
регистрируется с помощью белковых
(тимоловой, сулемовой) осадочных проб.
При
системных заболеваниях соединительной
ткани и некоторых других воспалительных
заболеваниях гепатоциты начинают
синтезировать белок острого воспаления
(С-реактивный белок).
Синдром
холестаза. То
есть застой желчи (внутрипе-ченочный и
внепеченочный). Это вызывает поступление
в кровь компонентов желчи: билирубина,
желчных кислот, щелочной фосфататазы.
Повышение
уровня этих показателей в биохимическом
анализе крови и позволяет регистрировать
синдром холестаза. Поступление желчных
кислот в кровь приводит к появлению
сильного кожного зуда, гипотонии и
брадикардии, поскольку желчные кислоты
стимулируют блуждающий нерв.
Клинико-лабораторный
синдром. При повреждении печеночных
клеток они становятся неспособными
осуществлять свои основные функции.
Это
проявляется как накоплением в крови
различных веществ в результате нарушения
всех видов обмена, так и разнообразными
клиническими проявлениями.
Клинико-лабораторный синдром, возникающий
в этом случае, называется синдромом
недостаточности гепатоцитов.
Он
проявляется снижением содержания в
крови общего белка (гипопротеинемией).
Это связано со снижением уровня альбуминов
и глобулинов b и a, дис-протеинемией за
счет увеличения g-глобулинов, уменьшением
содержания протромбина, холестерина.
Нарушение
способности гепатоцитов перерабатывать
аммиак приводит к повышению содержания
в крови остаточного азота, аммиака,
креатинина, аминокислот.
Синдром
цитолиза –
повреждение мембраны печеночных клеток
– приводит к накоплению в крови ферментов,
содержащихся в гепатоцитах. К ним
относятся печеночные трансаминазы –
аланиновая и аспарагиновая, причем АЛТ
преобладает над АСТ при вирусных
гепатитах, а уровень АСТ превышает АЛТ
при алкогольном поражении печени. Эти
ферменты не являются специфическими,
и повышение их уровня может встречаться
при других заболеваниях.
Другие
ферменты являются более специфичными
для заболеваний печени: в крови появляются
альдо-лаза, лактатдегидрогеназа (5 и 6
фракции), щелочная фосфатаза (умеренно).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Жалобы
БОЛЬНЫХС ЗАБОЛЕВАНИЯМИ ПЕЧЕНИ И
ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ (ЖВП)
Больные, страдающие
патологией гепатобилиарной системы,
могут предъявлять следующие жалобы.
1. Боли, чувство
тяжести, полноты в правом подреберье
(болевой синдром).
2. Снижение аппетита,
появление горечи во рту, тошноту и рвоту
(синдром печеночной диспепсии).
3. Увеличение живота
в объеме.
4. Желтизну кожи и
видимых слизистых, потемнение цвета
мочи («моча цвета пива»), посветление
цвета кала, зуд кожи (синдром желтухи).
5. Рвоту «кофейной
гущей», алой кровью, черный, кашицеобразный
стул.
6. Появление
кровоподтеков на коже, кровоточивость
десен, кровотечения из носа, рта,
заднепроходного отверстия (геморрагический
синдром).
7. Общую слабость,
быструю утомляемость, снижение
работоспособности, нарушение сна,
раздражительность, депрессивные
состояния и т.п. (астеноневротический
синдром).
8. Похудание или,
наоборот, избыток массы тела.
9. Повышение или,
наоборот, снижение температуры тела.
Болиявляются
одним из основных субъективных ощущений
больных с патологией печени и желчевыводящих
путей. Они возникают или вследствие
увеличения печени в силу воспалительной
инфильтрации, серозного отека или застоя
в ней желчи, крови, вызывающего растяжение
глиссоновой капсулы, или вследствие
воспалительного процесса в желчной
пузыре, желчевыводящих путях при
спастическом сокращении, растяжении
их.
При гепатите,
циррозе печени боли в правом подреберье
ноющего, тупого или распирающего
характера, часто усиливающиеся после
приема жирной, жареной пищи, не иррадиируют,
облегчаются от тепла.
У больных с
желчекаменной болезнью вследствие
миграции камня или закупорки камнем
желчных путей боли сильные, резкие,
часто сжимающие (желчная колика). Они
часто приступообразные, начинаются
обычно вечером или ночью после приема
жирной, жареной пищи, длятся от нескольких
минут до нескольких часов, иногда дней.
Боли иррадиируют в правую ключицу,
правую лопатку, в спину, иногда в область
сердца, часто сопровождаются синдромом
печеночной диспепсии (тошнотой, рвотой,
нередко с примесью желчи, не приносящей
облегчения).
При холециститах,
холангитах боли менее сильные, чем при
желчной колике, носят тупой, ноющий
характер, также усиливаются после приема
жирной, жареной пищи.
При дискинетических
расстройствах боли носят или спастический
характер (гиперкинетическая дискинезия)
или распирающий, тупой, напоминающий
чувство полноты и тяжести (гипокинетический
вариант дискинезии).
Снижение или
отсутствие аппетита, горечь во рту,
отрыжка прогорклым желудочным содержимым,
тошнота, рвота могут наблюдаться при
всех формах гепатобилиарной патологии
и их особенностью, в отличие от желудочной
диспепсии, является то, что рвота не
всегда приносит облегчение больному.
Признаком тяжелой
патологии печени, в частности цирроза,
может быть кровавая рвота из варикозно
расширенных вен пищевода, желудка (при
выраженной портальной гипертензии), а
при поступлении крови в кишечник —
появление кала, окрашенного в черный
цвет (melaena). При формировании
анастомозов между воротной веной и
венами прямой кишки, образовании
варикозных узлов и их повреждении может
быть стул с алой кровью.
Геморрагический
синдромпри заболеваниях печени и
желчевыводящих путей из-за нарушения
образования в печени фибриногена,
тромбина и других факторов свертывания
крови может проявляться кровоподтеками
на коже, кровоточивостью десен,
кровотечениями изо рта, носа.
Желтухабываетистинной и ложной.
Истиннаявозникает вследствие
увеличения содержания билирубина в
крови, который прокрашивает в желтый
цвет кожу, ткани, склеры глаз.Ложная
возникает при поступлении в организм
некоторых неорганических (пикриновая
кислота), органических (каротины) веществ,
лекарств (акрихин), но при этом склеры
глаз не прокрашиваются.
Истинная желтуха
подразделяется на: печеночную,
подпеченочную и надпеченочную. При
печеночной (паренхиматозной) желтухе
моча «цвета пива», отмечается светлый,
серовато-белый кал, но зуд кожи, как
правило, отсутствует; при подпеченочной
(механической) желтухе, которая встречается
при закупорке общего желчного протока,
моча, обычно, темная, кал обесцвечен
(ахоличный) и имеется сильный зуд кожи,
а при надпеченочной (гемолитической)
желтухе моча темного цвета, кал
темно-коричневого (насыщенного) цвета
(плейохромия) и нет зуда кожи.
Вышеуказанные
изменения обусловлены особенностями
пигментного обмена. У здоровых людей
из гемоглобина, вышедшего из эритроцитов
при их гемолизе в ретикуло-эндотелиальной
системе (главным образом селезенки),
образуется холеглобин (вердоглобин),
который при отделении глобина и железа
высвобождает биливердин, восстанавливающийся
дегидразами в свободный (неконъюгированный,
непрямой) билирубин. Этот билирубин,
поступая в кровь, связывается с альбумином
и поступает в печень, где освобождается
от белка и захватывается гепатоцитами
в которых происходит его соединение с
гиалуроновой и другими кислотами.
Образуется моно- и диглюкорониды
билирубина (прямой билирубин), которые,
поступая в кишечник, ферментативно
превращаются в стеркобилиноген
(уробилиноген) позже переходящий в
стеркобилин, который определяет
коричневый цвет кала и в уробилин, дающий
моче темно-коричневый цвет, напоминающий
цвет пива. В норме уробилиноген не
поступает в мочу, а всасывается в
кишечнике, с током крови возвращается
в печень, где восстанавливается снова
в билирубин.
При поражении
гепатоцитов (при печеночной желтухе)
они не в состоянии уловить весь
уробилиноген. Тогда он поступает в мочу
и окрашивает ее в цвет пива. При этом
из-за недостаточной конъюгации билирубина
в гепатоцитах в кале мало стеркобилиногена
(стеркобилина), вследствие чего наблюдается
посветление кала. В крови увеличивается
содержание общего билирубина главным
образом за счет прямого, в моче
положительная реакция на желчные
пигменты в основном за счет уробилина,
а в кале реакция на стеркобилин слабо
положительная из-за малого поступления
глюкоронидов билирубина в кишечник.
При подпеченочной
желтухе глюкоронидов билирубина
достаточно, но они не поступают в кишечник
(кал обесцвечен, реакция на стеркобилин
отрицательная). Не образуется не только
стеркобилиноген, но и уробилиноген
(моча темная за счет билирубина, но не
содержит уробилина). В крови повышено
содержание общего билирубина за счет
прямого (желтуха) и желчных кислот
(кожный зуд).
При надпеченочной
желтухе в селезенке образуется большое
количество свободного билирубина,
поступающего в печень и превращающегося
в прямой, который поступает в большом
количестве в кишечник и превращается
в стеркобилиноген (плейохромия —
интенсивная окраска кала в темно-коричневый
цвет). Часть образованного в большом
количестве уробилиногена может поступать
вместе с другими желчными пигментами
и в мочу (потемнение мочи). В крови
увеличено содержание общего билирубина
за счет свободного (непрямого).
Больные могут
предъявлять также жалобы и на увеличение
живота в объеме при увеличении печени,
метеоризме (вздутии живота при обильном
газообразовании), асците (накоплении
жидкости в брюшной полости) и ожирении
(при жировом гепатозе и желчекаменной
болезни). При этом, особенно при
микронодулярном циррозе печени, больные
жалуются на похудание верхней части
туловища, рук, несмотря на значительное
увеличение живота в объеме. Их беспокоит
общая слабость и снижение температуры
тела.
Нарушение
обезвреживающей функции печени приводит
к развитию астеноневротического(астеновегетативного) синдрома. Больных
беспокоит общая слабость, снижение
работоспособности, быстрая утомляемость,
нарушения в эмоциональной сфере
(раздражительность, неустойчивость
настроения, депрессивные состояния),
а, нередко, и головные боли, нарушения
сна, кошмарные сны. При крайне тяжелых
поражениях паренхимы печени появляется
сонливость днем, а ночью, наоборот,
бессонница, нарушения сознания.
У ряда больных,
особенно при воспалении желчного пузыря,
внутрипеченочных желчных протоков,
печени может быть повышение температуры
тела (синдром гипертермии, лихорадки).
В анамнезе
заболеваниябольных с патологией
печени и желчевыводящих путей, помимо
вышеперечисленных жалоб, уточняется
характер настоящего заболевания, острота
развития болезни, ее связь с нарушением
питания, употреблением спиртных напитков,
медикаментов, контактом с желтушными
больными, поступлением в организм ядов
химического или органического
происхождения и т.п.
Из анамнеза жизнибольного уточняются условия труда
(профессиональные вредности), быта
(характер питания, употребление спиртных
напитков), наследственность, а у женщин
– возможная связь заболевания с
беременностью и родами.
После расспроса
больных начинают общий, а затем –местный осмотр. Общий осмотр больных
проводится по общепринятой схеме.
Обращают внимание на тип телосложения,
наличие или отсутствие нарушения
сознания, состояние кожи и видимых
слизистых, головы, склер глаз, верхних
и нижних конечностей.
Заболевания печени
наблюдаются при любом типе телосложения,
а билиарная патология (в частности –
желчекаменная болезнь) – чаще при
гиперстеническом.
Нарушение сознания
в виде сумеречного сознания, ступора,
сопора или комы чаще всего наблюдается
при печеночной недостаточности у больных
острым токсическим или хроническим
активным гепатитом, а также в терминальном
периоде цирроза печени.
Осмотр кожи при
заболеваниях печени и желчевыводящих
путей может выявить желтуху, сосудистые
«звездочки», ксантомы, ксантелазмы,
расчесы, геморрагические высыпания и
другие признаки. Желтуха характеризуется
не только прокрашиванием кожи в желтый
цвет, но и склер глаз, других видимых
слизистых оболочек.
При желтухе
надпеченочного происхождения
(гемолитической) кожа, склеры глаз
преобретают лимонно-золотистый оттенок,
так называемый flavinicterus.
Печеночная желтуха (паренхиматозная)
характеризуется оранжево-красным (rubinicterus) цветом кожи и склер
глаз. При подпеченочной (механической)
желтухе оттенки кожи могут быть от
зеленовато-желтого (verdinicterus) до коричневато-бронзового
(melasicterus).
Желтуха, как
отмечалось ранее, является
субъективно-объективным признаком
болезни и при расспросе требует уточнения
цвета мочи, кала, наличия зуда кожи.
У больных с
заболеваниями печени и желчевыводящих
путей можно обнаружить так называемые
«печеночные знаки» к которым в первую
очередь относятся сосудистые звездочки
(«паучки») – телеангиоэктазии величиною
от 1 мм до 1 см в диаметре с ореолом мелких
капилляров вокруг, чаще всего на коже
грудной клетки (спереди, сзади, на
плечах), на руках и лице. Возникают они
при хроническом активном гепатите или
циррозе печени и бывают иногда единичные,
а порой – десятками.
Вследствие нарушения
липидного обмена при заболеваниях
печени, желчевыводящих путей могут
появиться отложения холестерина под
эпидермисом, обозначаемые как ксантомы,
чаще всего в уголках глаз, на коже век
в виде желтоватых пятен различной
величины, округлой формы, немного
приподнимающиеся над кожей.
На коже рук и
туловища, иногда на лице при хроническом
билиарном и холестатическом гепатите
(реже) и циррозе печени (чаще) могут
возникнуть и ксантелазмы – единичные
продолговатой формы возвышающиеся
образования желтовато-коричневого
цвета с синевато-багровым оттенком в
центре за счет веретенообразного
расширения кровеносных сосудов,
уплотнения кожи вокруг них. Они могут
появляться так же вследствие нарушения
обмена липидов, возникновении местного
отека.
Холестаз (затруднение
поступления желчи из печени по
желчевыводящим путям в 12-перстную кишку)
сопровождается зудом кожи, о чем шла
речь при изложении субъективных ощущений.
При осмотре больных с холестатическим
гепатитом, первичным билиарным циррозом
печени, желчекаменной болезни,
осложнившейся закупоркой камнем общего
желчного протока, на коже имеются следы
расчесов как следствие нестерпимого
зуда кожи.
Часто у больных
хроническим гепатитом и циррозом печени
с явлениями гепатоцеллюлярной
недостаточности на коже появляются
геморрагии в виде распространенной
петехиальной (точечной) сыпи, либо в
виде различных внутрикожных кровоизлияний
(экхимозов) различной формы и величины,
либо просто в виде синяков.
У больных циррозом
печени, возникшем в раннем возрасте,
можно обнаружить признаки инфантилизма,
т.е. физического и полового недоразвития
юношей (чаще) и девушек (реже). При этом
у мужчин наблюдается увеличение грудных
желез (гинекомастия).
При осмотре рук
при хроническом гепатите и циррозе
печени выявляются «печеночные» ладони,
которые характеризуются пятнистой
(мозаичной) гиперемией поверхности в
области thenarиhypothenar.
Концевые фаланги при хронической
патологии гепатобилиарной системы,
особенно характеризующейся холестазом,
часто имеют вид «барабанных палочек»,
а ногти имеют очаговые белесоватые
вкрапления или покрыты белым матовым
налетом (эмалевые ногти).
При осмотре полости
рта особенно у больных хроническим
активным гепатитом и циррозом печени,
находят отек и гиперемию слизистой и
кожи губ (ангулярный стоматит), трещины
в уголках рта, как следствие гиповитаминоза
группы В («заеды»). Губы нередко покрыты
темно-коричневыми или красноватыми
корочками со следами запекшейся крови.
При развитии печеночной недостаточности
изо рта определяется так называемый
«печеночный запах» (foetorexorehepaticus)
– сладковатый, ароматический запах,
напоминающий запах мяса, начинающего
подвергаться разложению, обусловленный
выделением метилмеркаптана и
альфаметилпиридина.
На внутренней
поверхности щек также часто имеются
геморрагические изменения, десны рыхлые,
отечные, гиперемированные (гингивит),
кровоточат, язык ярко-красного цвета
(«малиновый», цвета «кардинальской
мантии»), нередко с атрофированными
сосочками, а слизистая твердого неба
желтушная.
При заболеваниях
печени и желчевыводящих путей нередко
выявляется увеличение живота, которое
может быть обусловлено, как указывалось
выше, и отложением жира, и вздутием за
счет повышенного газообразования
(метеоризм), и за счет свободной жидкости
в брюшной полости (асцит). При этом при
ожирении в лежачем положении живот
слегка оседает, но остается несколько
увеличенным с втянутым пупком и
неравномерным уплотнением передней
брюшной стенки за счет жировой ткани,
при метеоризме он остается увеличенным
или возвышенным как гора, т.е. не меняет
своей формы и в вертикальном и в
горизонтальном положении, а при асците
в вертикальном положении он увеличен
вперед вместе с пупком больше в нижней
части, а в горизонтальном – уплощается,
распространяется в стороны и приобретает
форму «лягушачьего».
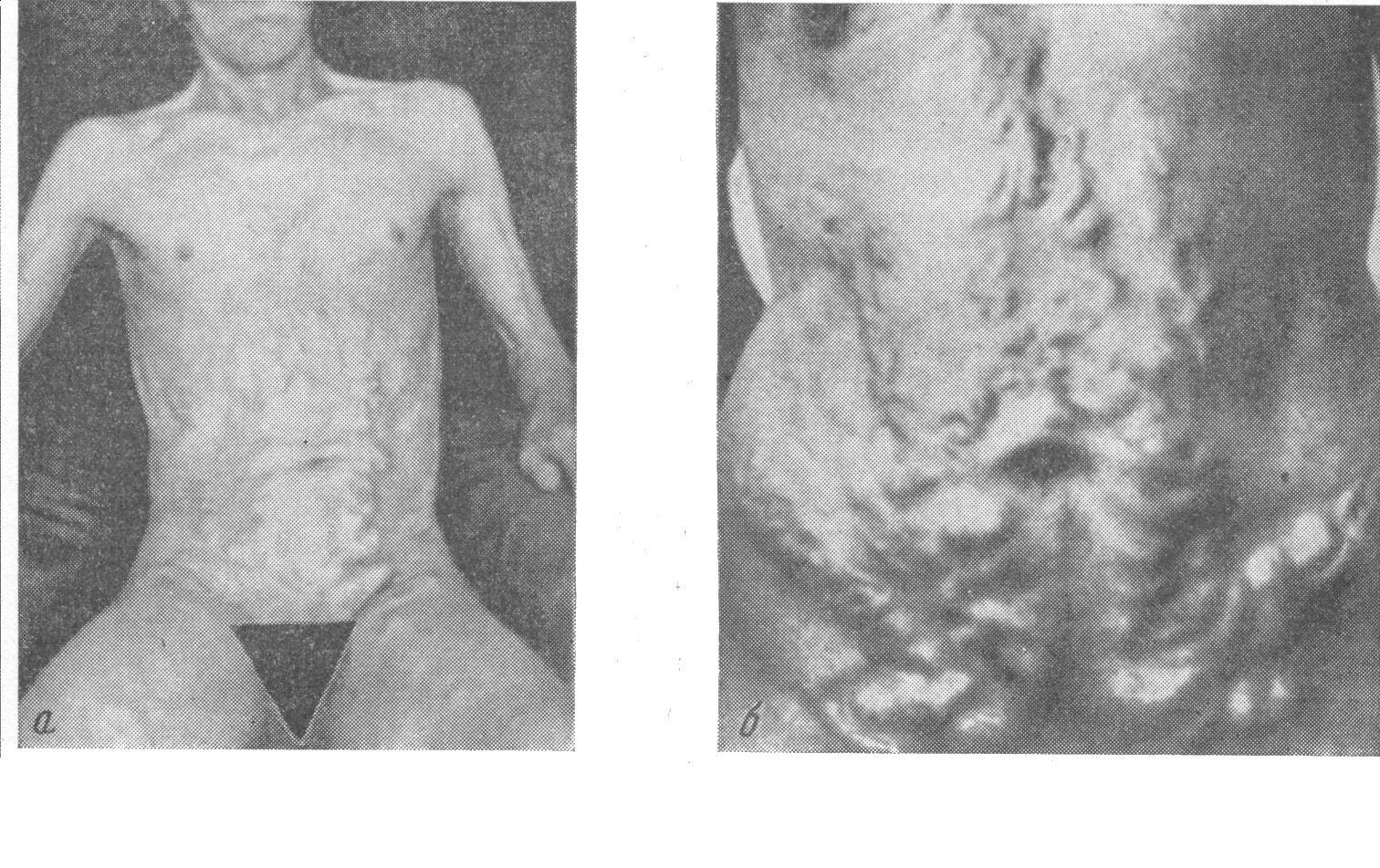
Рис.66.Выраженная
венозная сеть брюшной стенки при циррозах
печени (caputmedusae)
При циррозах печени
с синдромом портальной гипертензии на
коже живота имеется выраженная венозная
сеть, нередко напоминающая вокруг пупка
голову медузы (caputmedusae)
(рис.66). Эта сеть является следствием
развития анастамозов между воротной
веной (v.portae),
кровоток по которой при циррозе печени
затруднен, и нижней и верхней полыми
венами (v.cavainferioretsuperior).
При наличии асцита
у больных циррозом печени в терминальной
стадии кожа на передней брюшной стенке
живота истончается и становится тонкой,
как лист пергамента, а на этом фоне виден
вытягивающийся пупок с расширенной
пупочной веной. В этих случаях может
быть «облысение» в подмышечных, паховых
областях, а у мужчин нередко можно видеть
так называемый «лысый» живот, когда
характерное мужское оволосение живота
пропадает. При билиарной патологии
(желчнокаменной болезни, хроническом
холецистите) вследствие частого
применения грелки возникает усиленная
пигментация кожи в правом подреберье,
так называемая «шкура леопарда» или
«тигровая» кожа.
Немаловажное
значение при осмотре живота дает
обнаружение послеоперационных рубцов,
локализация которых нередко указывает
на конкретную патологию, имевшую место
у данного больного.
В некоторых случаях
осмотр живота выявляет ассиметричное
его увеличение в правом подреберье
вследствие опухоли печени, паразитарного
ее поражение (эхинококкоз), кист печени
или желчного пузыря, и в левом – вследствие
спленомегалии при спленомегалическом
циррозе печени (синдром Банти) или
лейкозах.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #


