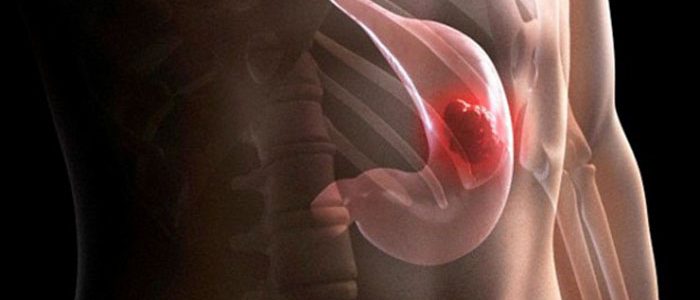
Метастаз в пупок при раке желудка по автору

Лимфогенное метастазирование[править|править
вики-текст]
Метастазы рака желудка обнаруживаются
в регионарных лимфатических узлах: по
ходу левой и правой желудочных артерий,
правой и левой желудочно-сальниковых,
селезеночной — регионарных узлах
первого этапа лимфооттока; чревных
узлах (второго этапа лимфооттока);
парааортальных, паракавальных и других.
Выделяют специфические формы лимфогенного
метастазирования:
Метастазы
Вирхова («Вирховские узлы») —
поражение лимфатических узлов левой
надключичной области, между
ножками грудино-ключично-сосцевидной
мышцы;Метастазы
Шницлера — в параректальныелимфоузлы;Метастазы
Айриша — в подмышечные лимфоузлы;Метастаз
сестры Марии Джозеф — в пупок по
ходу круглой связки печени;Метастазы
Крукенберга — в яичники.
Первые два вида можно выявить пальпаторно
и при УЗИ;
для подтверждения используется
пункционная биопсия. Рак Крукенберга
выявляется при УЗИ и лапароскопии, может
быть произведена лапароскопическая
УЗИ и пункция[10].
Указанные виды метастазов свидетельствуют
о поздней стадии рака, когда резектабельность
опухоли сомнительна.
7. Фгс, лапароскопия, лапароцентез
Лапароцентез—
прокол передней брюшной стенки с
целью обнаружения или исключения
наличия патологического содержимого:
крови, желчи, экссудата и других жидкостей,
а также газа в брюшной полости. Кроме
того, лапароцентез выполняют для
наложения пневмоперитонеума перед
лапароскопией и некоторыми
рентгенологическими исследованиями,
например, по поводу патологии диафрагмы.
Показания к лапароцентезу
—
Закрытая травма живота в случае
отсутствия достоверных клинических,
рентгенологических и лабораторных
признаков повреждения внутренних
органов.—
Сочетанные повреждения головы, туловища,
конечностей.—
Политравма, особенно осложненная
травматическим шоком и коматозным
состоянием.—
Закрытая травма живота и сочетанная
травма у лиц в состоянии алкогольного
опьянения и наркотического оглушения.—
Неопределенная клиническая картина
острого живота в результате введения
наркотического анальгетика на
догоспитальном этапе.—
Быстрое угасание жизненных функций
при сочетанной травме, необъяснимое
повреждениями головы, груди и
конечностей.—
Проникающее ранение груди с вероятным
ранением диафрагмы (ножевая рана
ниже 4 ребра) при отсутствии показаний
к экстренной торакотомии.—
Невозможность исключить травматический
дефект диафрагмы торакоскопией,
рентгеноконтрастным исследованием
раневого канала (вульнеографией) и
осмотром при первичной хирургической
обработке раны грудной стенки.—
Подозрение на перфорацию полого органа,
кисты; подозрение на внутрибрюшное
кровотечение и перитонит.
По виду и лабораторному исследованию
жидкости, полученной при лапароцентезе
(примесь желудочного, кишечного
содержимого, желчи, мочи, повышенное
содержание амилазы) можно предположить
повреждение или заболевание определенного
органа и выработать адекватную лечебную
программу.
Необоснованная диагностическая лапаротомияпо
поводу ложного острого живота отрицательно
отражается на состоянии
больного.Диагностическая
лапаротомияу пострадавшего с
политравмой может представлять опасность
для жизни, так как угнетает диафрагмальное
дыхание и увеличивает гипоксию. В
ургентной абдоминальной хирургии
наблюдаются послеоперационные
аспирационные пневмониты, делирий и
эвентрация кишечника, особенно в группе
лиц, находившихся в состоянии алкогольного
опьянения. Поэтому лапароцентез
предпочтительнее.
К решению вопроса о проведении
диагностического лапароцентеза следует
подходить индивидуально, учитывая
особенности клинической ситуации.
При наличии резерва времени лапароцентезу
предшествуют подробный сбор анамнеза,
тщательное объективное исследование
больного, лабораторная и лучевая
диагностика. В критических ситуациях,
при нестабильной гемодинамике резерв
времени для выполнения стандартного
диагностического алгоритма отсутствует.
Лапароцентез может быстро подтвердить
повреждение органов брюшной полости.
Быстрота, несложность, достаточно
высокая информативность лапароцентеза,
минимальный набор инструментов
являются его преимуществами в случае
массового поступления пострадавших.
Противопоказания к лапароцентезу
— выраженный метеоризм, спаечная
болезнь брюшной полости, послеоперационная
вентральная грыжа—
ввиду реальной опасности ранения стенки
кишки.
Методика лапароцентеза
В настоящее время методом выбора
лапароцентеза является троакарная
пункция, которая, как правило, выполняется
под местной инфильтрационной анестезией
по средней линии на 2 см ниже пупка.
Остроконечным скальпелем делают разрез
до 1 см кожи, подкожной клетчатки и
апоневроза. Двумя цапфами захватывают
пупочное кольцо и максимально поднимают
стенку живота для создания в брюшной
полости безопасного пространства
при введении троакара. Г.А. Орлов (1947)
исследовал на пироговских распилах
трупов топографию внутренних органов
брюшной полости при тяге за апоневроз
в зоне пупка во время лапароцентеза.
Петли тонкой кишки, восходящая и
нисходящая ободочная кишка смещаются
к средней линии. В брюшной полости
образуется пространство без внутренних
органов высотой от 8 до 14 см под точкой
приложения тяги. Высота полости между
брюшной стенкой и внутренностями
постепенно уменьшается по мере удаления
от этой точки.
Троакар умеренным усилием вращательными
движениями вводят в брюшную полости
под углом 45° по направлению к мечевидному
отростку. Стилет удаляют. К предполагаемому
месту скопления жидкости через гильзу
троакара продвигают силиконовую трубку
с боковыми отверстиями — «шарящий»
катетер и аспирируют содержимое брюшной
полости. С его помощью удается выявить
наличие жидкости объемом более 100 мл.
Если жидкость при лапароцентезе
отсутствует, в брюшную полость капельной
системой вводят от 500 до 1200 мл изотонического
раствора хлорида натрия. В аспирированном
растворе могут присутствовать кровь и
другие патологические примеси.
Некоторые отрицательно относятся к
перитонеальному лаважу, полагая, что
при травме кишки он ведет к распространенному
микробному обсеменению брюшной полости
при лапароцентезе.
О травматическом дефекте, перфоративной
язве желудка и двенадцатиперстной кишки
свидетельствует положительная йодная
проба (Неймарк, 1972). К 3 мл экссудата из
брюшной полости добавляют 5 капель 10%
раствора йода. Темное грязновато-синее
окрашивание экссудата свидетельствует
о наличии крахмала и патогномонично
для гастродуоденального содержимого.
При выраженной клинике острого живота
и отсутствии аспирата трубку после
лапароцентеза целесообразно оставить
в брюшной полости на 48 часов с целью
обнаружения возможного появления крови
и экссудата.
Эластичный «шарящий» катетер при встрече
с препятствием (плоскостной спайкой,
петлей кишки) может скрутиться и не
проникнуть в исследуемую область живота.
Этого недостатка лишен диагностический
набор для лапароцентеза, который включает
изогнутый троакар и спиралевидный
металлический «шарящий» зонд с кривизной,
приближающейся к кривизне боковых
каналов брюшной полости. Диагностический
металлический зонд с отверстиями
продвигают клювом вперед, скользя
по париетальной брюшине передне-боковой
стенки живота, затем по брюшине бокового
канала. При лапароцентеза исследуют
типичные места скопления жидкости:
подпеченочное и левое поддиафрагмальное
пространство, подвздошные ямки, малый
таз. Положение металлического зонда в
брюшной полости определяют пальпаторно
в момент давления изнутри на стенку
живота рабочим концом инструмента.
Достоверность и осложнения лапароцентеза
Лапароцентез неинформативен при
повреждениях поджелудочной железы,
внебрюшинных отделов двенадцатиперстной
и толстой кишок, особенно в первые
часы после травмы — ложноотрицательный
результат исследования. Спустя 5—6
и более часов после травмы поджелудочной
железы возрастает вероятность выявления
экссудата с высоким содержанием амилазы.
Скопление экссудата и крови в брюшных
карманах, отграниченных от свободной
полости стенками органов, связками и
сращениями, также не обнаруживается
лапароцентезом.
Обширные забрюшинные гематомы, например,
вследствие переломов костей таза,
сопровождаются пропотеванием через
брюшину кровянистого транссудата.
Возможно поступление крови в брюшную
полость из раневого канала стенки живота
при введении троакара через мышцы в
подвздошной области. Ошибочное заключение
лапароцентеза о внутрибрюшном кровотечении
следует рассматривать как
ложноположительный результат. Таким
образом, диагностические возможности
лапароцентеза с «шарящим» катетером
имеют определенный предел. В случаях
неубедительных данных, полученных при
диагностическом лапароцентезе у
пострадавших с сочетанными повреждениями,
и тревожной клинической картине острого
живота необходимо ставить вопрос о
проведении экстренной лапаротомии.
Диагнотический пневмоперитонеумпри
лапароцентезе используют для
дифференциальной диагностики релаксаций,
истинных грыж, опухолей и кист
диафрагмы, поддиафрагмальных образований,
в частности, опухолей, кист печени и
селезенки, перикардиальных кист и
брюшно-средостенных липом. Исследование
проводят натощак, толстую кишку очищают
клизмами. Обычно прокол передней стенки
живота выполняют стандартной тонкой
иглой с мандреном или иглой Вереша по
наружному краю левой прямой мышцы
на уровне пупка, а также в точках Калька.
Облегчает прокол произвольное напряжение
больным брюшного пресса. Слои стенки
живота преодолевают иглой постепенно,
толчковыми движениями. Проникновение
иглы через последнее препятствие —
поперечную фасцию и париетальную брюшину
— ощущается в виде провала. После
извлечения мандрена следует убедиться
в отсутствии поступления крови через
иглу. Целесообразно ввести в брюшную
полость 3—5 мл раствора новокаина.
Свободное поступление раствора в полость
и отсутствие обратного тока после
отсоединения шприца свидетельствует
о правильном положении иглы. С помощью
аппарата для внутриполостного
введения газов в брюшную полость вводят
300—500 см3, реже 800 см3 кислорода. Газ
перемещается в свободной брюшной полости
в зависимости от положения тела больного.
Рентгенологическое исследование
выполняют спустя час после наложения
пневмоперитонеума. В вертикальном
положении газ распространяется под
диафрагмой. На фоне прослойки газа
отчетливо видны особенности положения
диафрагмы и патологического образования,
их топографические отношения со
смежными органами брюшной полости.
Считают, что случайный прокол иглой
кишки при лапароцентезе, как правило,
не имеет фатальных последствий.
Результаты исследования в эксперименте
степени опасности чрескожной пункции
брюшной полости: прокол кишки диаметром
1 мм герметизировался через 1—2 минуты.
8. РН-метрия пищевода и желудка
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Метастазы в желудке
Метастазы – вторичные очаги роста злокачественных опухолей. Начинают развиваться с момента образования опухоли. Процесс появления происходит следующим образом: от опухоли отрываются единичные клетки и попадают в кровеносный сосуд. Кровь доставляет их до нового места, где они останавливаются и начинают расти, образуя метастазы. На первых стадиях этот процесс незаметен, так как основные раковые клетки подавляют активность вторичных очагов.
Метастазы – вторичные очаги роста злокачественных опухолей
Причины возникновения
Причинами метастаз являются клетки, которые отрываются от материнской опухоли. При раковом заболевании этот процесс неизбежен. Распространившись по организму, опухолевые клетки могут на протяжении нескольких лет быть неактивными. Механизмы активного развития метастазов остаются неизученными. Сильная иммунная система может длительное время сдерживать развитие опухолевых клеток.
Метастазирование опухолей происходит в момент, когда организм исчерпал резервы для борьбы с заболеванием. Метастазы нарушают нормальное функционирование жизненно важных систем и органов, ухудшают общее состояние организма, зачастую сопровождаются нестерпимыми болями.
Время, необходимое для первых проявлений метастазов, зависит от типа опухоли и активности её развития. У большинства пациентов метастазы выявляются через один-два года. Бывают случаи, когда метастазы обнаруживаются через много лет после удаления опухоли. При ранней диагностике рака желудка метастазы излечиваются у 65% пациентов.
Метастазы рака желудка наблюдаются в печени, брюшине, надключичных лимфатических узлах, легких, поджелудочной железе, реже в почках, селезенке, костях. Если метастазы имеют небольшие размеры, заболевание может проходить без симптомов. В ином случае наблюдаются:
- снижение аппетита; температура тела до 37-38 градусов; извращение вкуса, изменение вкусовых пристрастий; анемия.
При дальнейшем прогрессировании болезни появляются более серьезные симптомы:
- нарушение стула; рвота; тяжесть в животе; интенсивные боли в животе; резкое похудение; увеличение размера живота.
Для рака желудка не существует характерных симптомов. Поэтому при появлении косвенных признаков следует произвести медицинское обследование.
Диагностика
Для диагностики метастаз может назначаться обзорная рентгенография, радиоизотопное исследование, ультразвуковое исследование, компьютерная томография, позитронно-эмиссионная томография, магнитно-резонансная томография. Все методики существенно облегчают распознавание метастазов и дают возможность определить их размер, характер роста, распространенность, прорастание в соседние органы, распад или нагноение. Также эти методы диагностики используются для отслеживания эффективности лечения.
Метастазы при раке желудка можно выявить исследованием шеи. Признаком заболевания является увеличенный лимфатический узел с левой стороны надключичной ямки. Его можно прощупать в глубине ямки – он будет ощущаться, как плотная, подвижная, неровная горошина, не соединенная с кожей. Кроме этого, плотный лимфатический узел может прощупываться в левой подмышечной впадине или же у внешнего края большой грудной мышцы. На поздних стадиях узелки метастазов можно обнаружить в пупке.
В первую очередь устраняется источник метастазов – материнская опухоль. Для этого проводиться хирургическое вмешательство, во время которого опухоль удаляется с частью желудка или вместе с желудком. Как будет проходить операция, зависит от размера опухоли, её размещения, вовлечения в процесс других органов. На некоторых стадиях заболевания приходится удалять часть селезенки или печени, долю кишечника.
Для профилактики возникновения метастазов назначается химиотерапия, лучевая терапия, при одиночных метастазах возможно оперативное вмешательство. Лечение метастазов имеет определенные сложности, так как эти клетки малочувствительны к химическому облучению. При серьезном развитии болезни полное избавление от метастазов невозможно. В таких случаях проводиться системная терапия для облегчения симптомов заболевания, в некоторых случаях это помогает продлить жизнь пациента.
Метастазы рака желудка, сколько живут с ними, пути метастазирования
Распространяются метастазы рака желудка по лимфатическим путям, но в редких случаях – по кровеносным (воротной или желудочным венам). Также рак может прорастать в остальные органы (поперечноободочную и поджелудочную кишку, брюшную стенку или печень).
Перитонеальные метастазы имеют небольшую величину и могут распространяться на большие участки париетальной и висцеральной брюшины. Часто они связаны с асцитом.
Основное внимание уделяется анализу развития раковых метастазов по лимфатическим путям. Выделяют 3 главных лимфотока, где лимфа отходит от желудка:
- 1-ый лимфоток. Выполняет функцию отведения лимфы с правой части желудка через сосуды (передняя и задние прилегающие стенки желудка) через сосуды, несущие лимфу к регионарным узлам малой кривизны до кардии. Из-за того, что такая форма рака является частой локализацией, то большое значение имеет ликвидация регионарных узлов 1-го коллектора; 2-ой лимфоток. Осуществляет отведение лимфы от нижней части желудка по лимфатическим сосудам к лимфоузлам в желудочно-ободочной связке. Операция связана с перерезанием связки или удалением большого сальника; 3-тий лимфоток (коллектор) отводит от препилорической области малой кривизны органа лимфу. Первые узлы находятся сверху в углу 12-типерстной кишки. Метастазы легко удаляются.
Метастазы рака желудка, сколько живут?
Если обнаружены метастазы рака желудка, сколько живут такие больные? На такой вопрос ответить сложно. В основном прогноз связан со стадией болезни, наличием отдаленных метастазов, используемой терапии и состояния здоровья больного.
При раннем исследовании рака желудка (на нулевой или 1-ой стадии) онкологические клетки базируются лишь в стенке и слизистой оболочке желудка. При своевременном лечении рака наблюдается большой процент выживаемости.
При 2-ой стадии болезни наблюдается поражение злокачественными клетками серозной оболочки (внешней оболочки, покрывающей желудок). Примерно у 50% пациентов специалисты проводят радикальную операцию, и наблюдается их выздоровление. При невозможном удалении опухоли люди погибают из-за метастазов и рецидива в течение 2-х лет после хирургического вмешательства.
Клетки рака разрастаются по организму, метастазируя в другие органы. При 3-ей стадии рака метастазы появляются в лимфоузлах, и за 5 лет выживает около 40% больных. На 4-ой стадии болезни поражается вся лимфатическая система, метастазы распространяются в почки, печень и остальные внутренние органы. По статистическим данным люди с 3,4 стадиями заболевания погибают за 6 месяцев от определения диагноза.
Отдаленные метастазы рака желудка
Распространение метастазов при раке желудка осуществляется лимфогенным путем, но они могут распространяться имптантационным, контактным и гематогенным путями. Вначале наблюдается повреждение регионарных лимфоузлов, находящихся в желудочных связках, после чего поражаются брюшные органы и забрюшинные лимфоузлы.
Основные отдаленные метастазы рака желудка (именуются по авторам) – это метастазы Вирхова (в пупок, над ключицей), Шницлера (в дно таза), Крукенберга (яичники). Часто из отдаленных органов рак метастазирует в печень, надпочечники, легкие.
Метастазы рака желудка в печень, легкие, мозг, пупок
Распространяются метастазы рака желудка в печень, легкие, мозг, пупок, в основном, гематогенным путем. Среди них наиболее значимыми являются метастазы в пупок, яичники, левую надключичную ямку и дугласово пространство.
В основном метастазирование рака желудка в печень протекает без симптомов. Лишь при распространении опухоли больные чувствуют тяжесть в правом подреберье. Даже в такой ситуации оперативное лечение сыграет важную роль. С помощью современной диагностики онкологические болезни можно определить на ранних стадиях (это ультразвуковая томографии, МРТ, позитронно-эмиссионная и компьютерная томография).
Метастазы в легкие проявляются совместно с альвеолитом. При этом опухолевые клетки образуются в субпревральных и перибронхиальных лимфоузлах. Проявляются кровохарканьем, кашлем, отдышкой. Определяются рентгеноскопией, компьютерной томографией. Для лечения применяется химиотерапия и лучевая терапия.
Метастазы в мозге определяются чаще по сравнению с первичной опухолью. Вторичные образования в головном мозге редко проявляются (около 10%) и в основном образуются при раке легкого.
На поздних стадиях болезни прощупываются в пупке небольшие узелки с плотной структурой. Они плотные, неровные и безболезненные.
Метастазы рака желудка в кости, позвоночник.
Лишь в 20% случаев метастазы рака желудка распространяются в кости или позвоночник. В основном это наблюдается при раке молочной железы, предстательной железы, легкого, мочевого пузыря, почек, щитовидной железы и др.
В кости метастазирование осуществляется гематогенным путем. Также осуществляется прорастание злокачественных новообразований в кости. Метастазы могут разрастаться без симптомов, образовывать болевые ощущения, защемление спинномозговых нервов, припухлости, патологические переломы или миелофиз. Вторичные очаги могут проявляться в любой зоне скелета (плечевых костях, ребрах, черепе), но в основном – около позвонков. Заболевание определяется сцинтиграфией скелета, рентгенологией.
Опухолевые образования редко проявляются в позвоночнике. После первичной резекции опухоли, но отсутствии химиотерапии или лучевой терапии, в позвоночник могут попадать частицы раковых клеток. Обычно метастазы проявляются неврологическими болями (радикулитами), которые при увеличении опухоли приводят к парезу конечностей.
Метастазы при раке желудка
Метастазы при раке желудка распространяются по лимфатическим путям либо по кровеносным сосудам. Раковые клетки могут прорастать в другие органы (печень, поджелудочную кишку, поперечную ободочную кишку, брюшную стенку).
Особое внимание врачи обращают на метастазы, распространяющиеся по лимфатическим путям. Есть три лимфотока, по которым лимфа отводится от желудка:
- 1 – отводит лимфу из правой части желудка по сосудам, несущим лимфу к регионарным узлам до кардии. Учитывая, что метастазы рака желудка именно здесь выявляются чаще всего, то важно вовремя ликвидировать регионарные лимфоузлы 1-го коллектора. 2 – отводит лимфу из нижней части желудка по направлению к лимфоузлам в желудочно-кишечной связке. В этом случае рак желудка с метастазами удаляют путем разрезания связки, удаления большого сальника. 3 – отводит лимфу из препилорической области малой кривизны. Метастазы легко удаляются оперативным путем.
Сколько живут с метастазами при раке желудка
Прогноз медиков при раке в желудке и метастазах будет связан со стадией течения заболевания, наличием отдаленных метастаз, выбранного метода лечения и состояния здоровья пациента. В начале развития онкозаболевания клетки рака располагаются только в желудке – поражают стенки и слизистую. Если вовремя начать лечение и выбрать методику, то процент выживаемости большой.
На второй стадии злокачественные клетки поражают серозную оболочку, покрывающую наружную часть желудка. В отношении 50% пациентов рекомендуется хирургическая операция, потом удается избавиться от опухоли.
Если есть противопоказание, удалять рак желудка, метастазы приведут к летальному исходу в течение двух лет. По мере разрастания опухоли она дает метастазы в другие органы. На 3 стадии рака желудка метастазы распространяются в лимфоузлы, 5-летняя выживаемость есть у 40% больных.
При переходе болезни в 4 стадию поражена вся лимфатическая система, метастазирование рака желудка распространяется на печень, почки, другие органы. С четвертой стадией рака желудка пациенты живут 6 месяцев.
Диагностика метастазов рака желудка
Для диагностики рака и метастазов врачи используют разные виды оборудования и методы. Это:
- УЗИ (наиболее доступная методика, отличающаяся высокой информативностью относительно наличия и расположения метастазов; рентген (популярный метод диагностики, доступный во многих медучреждениях); МРТ, КТ (современные методы исследования, дающие детальную информацию); цитология – взятие на исследование образца клеток, пораженного органа.
Метастазы могут распространяться не только по лимфатическим сосудам, но гематогенным, контактным и имплантационным путем. Сначала метастазы поражают регионарные лимфоузлы, связанные с желудком, далее злокачественные клетки распространяются на органы и лимфоузлы в брюшной полости.
Метастазы отдаленного типа при раке желудка носят названия: метастазы Вирхова (над ключицами, в пупке), Крукенберга (в яичники), Шницлера (в дно таза). Рак поражает метастазами печень, легкие, надпочечники.
Метастазы в легкие, мозг при раке желудка
При раке желудка метастазы могут гематогенным путем попасть в легкие, мозг, печень, пупок. Наиболее опасны метастазы в яичники, пупок, дугласово пространство, надключичную ямку.
Метастазы при раке желудка распространяются без симптомов, только при опухоли больших размеров пациенты жалуются на боль с правой стороны ребер. Даже в тяжелой ситуации своевременная диагностика и лечение играют важную роль.
Благодаря современным диагностическим мероприятиям рак можно выявить в начальных стадиях. Если пациент проходит обследования, ему не грозит опасная форма онкозаболевания. При малейших подозрениях врач направляет пациента на КТ, МРТ, УЗИ.
В легких метастазы определяются параллельно с альвеолитом. Злокачественные клетки поражают прибронхиальные и субплевральные лимфоузлы. Метастазы будут вызывать симптоматику: кровохарканье, одышка, кашель. Выявляются метастазы с помощью рентгена, КТ. Лечат облучением и химиотерапией.
Метастазы в кости и позвоночник
Примерно в 20% случаев рак желудка метастазирует в позвоночник, кости скелета. Чаще кости поражает рак груди, легких, мочевого пузыря, почек. Метастазы проникают в кости гематогенным путем или во время прорастания опухоли в близлежащие кости.
Наличие метастазов может быть, как бессимптомным, там и на фоне боли по причине защемления нервов в позвоночнике, патологических переломов и пр. Вторичные очаги могут диагностироваться в черепе, ребрах, плечах, но чаще – возле позвонков. Диагностируются метастазы в костях с помощью рентгена, сцинтиграфии.
Опухоль редко поражает позвоночник. После операции на первичной опухоли без облучения и химиотерапии частицы злокачественных клеток могут попасть в позвоночник. Метастазы в позвоночники проявляются неврологической болью, сродни радикулиту, а при росте новообразования приводят к параличу конечностей.
Как лечат метастазы при раке груди?
Методику лечения врач подбирает в зависимости от масштабов поражения, состояния здоровья и возраста пациента, выбранного метода лечения первичной опухоли. При поражении других органов, как правило, болезнь находится в 4, неизлечимой, стадии рака желудка.
В данном случае лечение будет нацелено на снятие симптомов, остановку процесса роста опухоли, продление жизни пациента.
Оперативное вмешательство при раке желудка редко применяется для удаления метастазов, поскольку они разбросаны по всему организму. Операция проводится, когда нужно устранить непроходимость кишок, искусственно соединить кишечник и здоровый участок желудка меж собой для прохождения пищи. При наличии большого числа метастазов показана микрохирургическая гастрома – выводится желудочный свищ на переднюю брюшины под пищевой зонд.
Химиотерапия проводится с целью стабилизировать патологическое состояние. Применяются цитостатики последнего поколения, часто – на фоне лучевой терапии. Если иммунная система пациента ослаблена, то облучение противопоказано.
Во время лечения пациенту назначают комплекс медикаментов. Это будут обезболивающие и противосудорожные препараты, а также медикаменты для профилактики отека мозга. Дополнительно делаются промывания желудка раствором соляной кислоты и марганцовки, поскольку новообразование распадается, организм отравлен продуктами распада.
Лучевая терапия нацелена на остановку роста и размножения злокачественных клеток. При раке желудка лучевая терапия назначается при метастазах в мозг. Сколько живет человек после облучения — зависит от пораженного органа и других факторов.
- при поражении печени лечение нацелено на снятие симптомов и продление жизни пациентов. Химиотерапия и облучение приостанавливают рост метастазов, уменьшают их величину. Если поражение носит множественный характер, любые методики неэффективны; при поражении органов дыхания лечение также направлено на устранение симптомов, продление жизни пациента. Операция назначается очень редко. Используют лучевую и химиотерапию, иногда опухоль удаляют лазером, если новообразование прорастает в горло и блокирует бронхи; при поражении придатков делают операцию, иссекая пораженные ткани параллельно с резекцией желудка. Затем проводится активный курс химиотерапии и облучения, что дает шанс на выживание.
Неблагоприятный прогноз сопутствует любой стадии метастазирования.
Причина метастазов – в запущенном заболевании, при раке желудка метастазы распространяются не раньше, чем болезнь перейдет в 3 стадию. Нужно прислушиваться к сигналам организма, следить за здоровьем, проходить обследования.
https://stomachum. ru/metastazyi-v-zheludke
https://zhkt. guru/rak-zheludka/stadii-stepeni/metastazy-1-1
https://wmedik. ru/zabolevaniya/onkologiya/metastazy-pri-rake-zheludka. html