Метастаз в пупок при раке желудка
Лимфогенное метастазирование[править|править
вики-текст]
Метастазы рака желудка обнаруживаются
в регионарных лимфатических узлах: по
ходу левой и правой желудочных артерий,
правой и левой желудочно-сальниковых,
селезеночной — регионарных узлах
первого этапа лимфооттока; чревных
узлах (второго этапа лимфооттока);
парааортальных, паракавальных и других.
Выделяют специфические формы лимфогенного
метастазирования:
Метастазы
Вирхова («Вирховские узлы») —
поражение лимфатических узлов левой
надключичной области, между
ножками грудино-ключично-сосцевидной
мышцы;Метастазы
Шницлера — в параректальныелимфоузлы;Метастазы
Айриша — в подмышечные лимфоузлы;Метастаз
сестры Марии Джозеф — в пупок по
ходу круглой связки печени;Метастазы
Крукенберга — в яичники.
Первые два вида можно выявить пальпаторно
и при УЗИ;
для подтверждения используется
пункционная биопсия. Рак Крукенберга
выявляется при УЗИ и лапароскопии, может
быть произведена лапароскопическая
УЗИ и пункция[10].
Указанные виды метастазов свидетельствуют
о поздней стадии рака, когда резектабельность
опухоли сомнительна.
7. Фгс, лапароскопия, лапароцентез
Лапароцентез—
прокол передней брюшной стенки с
целью обнаружения или исключения
наличия патологического содержимого:
крови, желчи, экссудата и других жидкостей,
а также газа в брюшной полости. Кроме
того, лапароцентез выполняют для
наложения пневмоперитонеума перед
лапароскопией и некоторыми
рентгенологическими исследованиями,
например, по поводу патологии диафрагмы.
Показания к лапароцентезу
—
Закрытая травма живота в случае
отсутствия достоверных клинических,
рентгенологических и лабораторных
признаков повреждения внутренних
органов.—
Сочетанные повреждения головы, туловища,
конечностей.—
Политравма, особенно осложненная
травматическим шоком и коматозным
состоянием.—
Закрытая травма живота и сочетанная
травма у лиц в состоянии алкогольного
опьянения и наркотического оглушения.—
Неопределенная клиническая картина
острого живота в результате введения
наркотического анальгетика на
догоспитальном этапе.—
Быстрое угасание жизненных функций
при сочетанной травме, необъяснимое
повреждениями головы, груди и
конечностей.—
Проникающее ранение груди с вероятным
ранением диафрагмы (ножевая рана
ниже 4 ребра) при отсутствии показаний
к экстренной торакотомии.—
Невозможность исключить травматический
дефект диафрагмы торакоскопией,
рентгеноконтрастным исследованием
раневого канала (вульнеографией) и
осмотром при первичной хирургической
обработке раны грудной стенки.—
Подозрение на перфорацию полого органа,
кисты; подозрение на внутрибрюшное
кровотечение и перитонит.
По виду и лабораторному исследованию
жидкости, полученной при лапароцентезе
(примесь желудочного, кишечного
содержимого, желчи, мочи, повышенное
содержание амилазы) можно предположить
повреждение или заболевание определенного
органа и выработать адекватную лечебную
программу.
Необоснованная диагностическая лапаротомияпо
поводу ложного острого живота отрицательно
отражается на состоянии
больного.Диагностическая
лапаротомияу пострадавшего с
политравмой может представлять опасность
для жизни, так как угнетает диафрагмальное
дыхание и увеличивает гипоксию. В
ургентной абдоминальной хирургии
наблюдаются послеоперационные
аспирационные пневмониты, делирий и
эвентрация кишечника, особенно в группе
лиц, находившихся в состоянии алкогольного
опьянения. Поэтому лапароцентез
предпочтительнее.
К решению вопроса о проведении
диагностического лапароцентеза следует
подходить индивидуально, учитывая
особенности клинической ситуации.
При наличии резерва времени лапароцентезу
предшествуют подробный сбор анамнеза,
тщательное объективное исследование
больного, лабораторная и лучевая
диагностика. В критических ситуациях,
при нестабильной гемодинамике резерв
времени для выполнения стандартного
диагностического алгоритма отсутствует.
Лапароцентез может быстро подтвердить
повреждение органов брюшной полости.
Быстрота, несложность, достаточно
высокая информативность лапароцентеза,
минимальный набор инструментов
являются его преимуществами в случае
массового поступления пострадавших.
Противопоказания к лапароцентезу
— выраженный метеоризм, спаечная
болезнь брюшной полости, послеоперационная
вентральная грыжа—
ввиду реальной опасности ранения стенки
кишки.
Методика лапароцентеза
В настоящее время методом выбора
лапароцентеза является троакарная
пункция, которая, как правило, выполняется
под местной инфильтрационной анестезией
по средней линии на 2 см ниже пупка.
Остроконечным скальпелем делают разрез
до 1 см кожи, подкожной клетчатки и
апоневроза. Двумя цапфами захватывают
пупочное кольцо и максимально поднимают
стенку живота для создания в брюшной
полости безопасного пространства
при введении троакара. Г.А. Орлов (1947)
исследовал на пироговских распилах
трупов топографию внутренних органов
брюшной полости при тяге за апоневроз
в зоне пупка во время лапароцентеза.
Петли тонкой кишки, восходящая и
нисходящая ободочная кишка смещаются
к средней линии. В брюшной полости
образуется пространство без внутренних
органов высотой от 8 до 14 см под точкой
приложения тяги. Высота полости между
брюшной стенкой и внутренностями
постепенно уменьшается по мере удаления
от этой точки.
Троакар умеренным усилием вращательными
движениями вводят в брюшную полости
под углом 45° по направлению к мечевидному
отростку. Стилет удаляют. К предполагаемому
месту скопления жидкости через гильзу
троакара продвигают силиконовую трубку
с боковыми отверстиями — «шарящий»
катетер и аспирируют содержимое брюшной
полости. С его помощью удается выявить
наличие жидкости объемом более 100 мл.
Если жидкость при лапароцентезе
отсутствует, в брюшную полость капельной
системой вводят от 500 до 1200 мл изотонического
раствора хлорида натрия. В аспирированном
растворе могут присутствовать кровь и
другие патологические примеси.
Некоторые отрицательно относятся к
перитонеальному лаважу, полагая, что
при травме кишки он ведет к распространенному
микробному обсеменению брюшной полости
при лапароцентезе.
О травматическом дефекте, перфоративной
язве желудка и двенадцатиперстной кишки
свидетельствует положительная йодная
проба (Неймарк, 1972). К 3 мл экссудата из
брюшной полости добавляют 5 капель 10%
раствора йода. Темное грязновато-синее
окрашивание экссудата свидетельствует
о наличии крахмала и патогномонично
для гастродуоденального содержимого.
При выраженной клинике острого живота
и отсутствии аспирата трубку после
лапароцентеза целесообразно оставить
в брюшной полости на 48 часов с целью
обнаружения возможного появления крови
и экссудата.
Эластичный «шарящий» катетер при встрече
с препятствием (плоскостной спайкой,
петлей кишки) может скрутиться и не
проникнуть в исследуемую область живота.
Этого недостатка лишен диагностический
набор для лапароцентеза, который включает
изогнутый троакар и спиралевидный
металлический «шарящий» зонд с кривизной,
приближающейся к кривизне боковых
каналов брюшной полости. Диагностический
металлический зонд с отверстиями
продвигают клювом вперед, скользя
по париетальной брюшине передне-боковой
стенки живота, затем по брюшине бокового
канала. При лапароцентеза исследуют
типичные места скопления жидкости:
подпеченочное и левое поддиафрагмальное
пространство, подвздошные ямки, малый
таз. Положение металлического зонда в
брюшной полости определяют пальпаторно
в момент давления изнутри на стенку
живота рабочим концом инструмента.
Достоверность и осложнения лапароцентеза
Лапароцентез неинформативен при
повреждениях поджелудочной железы,
внебрюшинных отделов двенадцатиперстной
и толстой кишок, особенно в первые
часы после травмы — ложноотрицательный
результат исследования. Спустя 5—6
и более часов после травмы поджелудочной
железы возрастает вероятность выявления
экссудата с высоким содержанием амилазы.
Скопление экссудата и крови в брюшных
карманах, отграниченных от свободной
полости стенками органов, связками и
сращениями, также не обнаруживается
лапароцентезом.
Обширные забрюшинные гематомы, например,
вследствие переломов костей таза,
сопровождаются пропотеванием через
брюшину кровянистого транссудата.
Возможно поступление крови в брюшную
полость из раневого канала стенки живота
при введении троакара через мышцы в
подвздошной области. Ошибочное заключение
лапароцентеза о внутрибрюшном кровотечении
следует рассматривать как
ложноположительный результат. Таким
образом, диагностические возможности
лапароцентеза с «шарящим» катетером
имеют определенный предел. В случаях
неубедительных данных, полученных при
диагностическом лапароцентезе у
пострадавших с сочетанными повреждениями,
и тревожной клинической картине острого
живота необходимо ставить вопрос о
проведении экстренной лапаротомии.
Диагнотический пневмоперитонеумпри
лапароцентезе используют для
дифференциальной диагностики релаксаций,
истинных грыж, опухолей и кист
диафрагмы, поддиафрагмальных образований,
в частности, опухолей, кист печени и
селезенки, перикардиальных кист и
брюшно-средостенных липом. Исследование
проводят натощак, толстую кишку очищают
клизмами. Обычно прокол передней стенки
живота выполняют стандартной тонкой
иглой с мандреном или иглой Вереша по
наружному краю левой прямой мышцы
на уровне пупка, а также в точках Калька.
Облегчает прокол произвольное напряжение
больным брюшного пресса. Слои стенки
живота преодолевают иглой постепенно,
толчковыми движениями. Проникновение
иглы через последнее препятствие —
поперечную фасцию и париетальную брюшину
— ощущается в виде провала. После
извлечения мандрена следует убедиться
в отсутствии поступления крови через
иглу. Целесообразно ввести в брюшную
полость 3—5 мл раствора новокаина.
Свободное поступление раствора в полость
и отсутствие обратного тока после
отсоединения шприца свидетельствует
о правильном положении иглы. С помощью
аппарата для внутриполостного
введения газов в брюшную полость вводят
300—500 см3, реже 800 см3 кислорода. Газ
перемещается в свободной брюшной полости
в зависимости от положения тела больного.
Рентгенологическое исследование
выполняют спустя час после наложения
пневмоперитонеума. В вертикальном
положении газ распространяется под
диафрагмой. На фоне прослойки газа
отчетливо видны особенности положения
диафрагмы и патологического образования,
их топографические отношения со
смежными органами брюшной полости.
Считают, что случайный прокол иглой
кишки при лапароцентезе, как правило,
не имеет фатальных последствий.
Результаты исследования в эксперименте
степени опасности чрескожной пункции
брюшной полости: прокол кишки диаметром
1 мм герметизировался через 1—2 минуты.
8. РН-метрия пищевода и желудка
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Способность к метастазированию — одна из основных особенностей злокачественных опухолей, которая, собственно, и делает их смертельно опасными. Раковые клетки способны отделяться от первичного очага, проникать в кровеносные или лимфатические сосуды и распространяться в различные части тела, давая начало новым очагам.
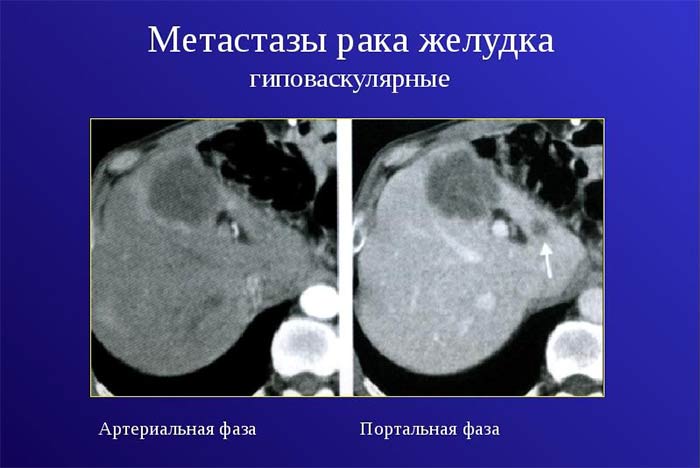
Течение большинства онкологических заболеваний принято делить на пять основных стадий, их обозначают цифрами 0, I, II, III, IV. Рак желудка с метастазами — это рак четвертой стадии. В классификации TNM буква M обозначает отдаленные метастазы. Она может принимать два значения:
- M0 — отдаленных метастазов нет, в таких случаях будет диагностирован рак желудка 0, I, II или III стадии.
- M1 — отдаленные метастазы имеются. В таких случаях диагностируют рак IV стадии.
Как часто диагностируют рак желудка с метастазами?
Так как на ранних стадиях опухоль не имеет симптомов, либо маскируется под другие заболевания (например, гастрит), зачастую она диагностируется на поздних стадиях. Примерно у четырех пациентов из пяти на момент постановки диагноза опухоль уже успела распространиться в организме. Это американская статистика, в России дела обстоят не лучше.
Так как с появлением отдаленных метастазов прогноз резко ухудшается, крайне актуален вопрос ранней диагностики рака желудка. Для этого применяются скрининговые исследования, в частности, гастроскопия. Наиболее удачный пример массового скрининга можно наблюдать в Японии: при высокой распространенности рака желудка в этой стране смертность от него ниже, чем во многих западных странах. Этого удалось добиться благодаря тому, что у многих больных опухоль обнаруживают на ранних стадиях.
Почему рак желудка метастазирует?
В процессе метастазирования принимают участие многие молекулярные механизмы, в современных знаниях о них остается еще немало пробелов. Известно, что злокачественные опухоли желудка развиваются из особых стволовых клеток. Некоторые подтипы стволовых клеток делают рак более склонным к метастазированию.
В общих чертах процесс метастазирования происходит следующим образом:
- Первичная опухоль в желудке постепенно растет и вторгается в окружающие ткани.
- Некоторые раковые клетки отделяются от первичного очага и проникают в кровеносные или лимфатические сосуды.
- С током крови или лимфы опухолевые клетки мигрируют в другие органы, оседают в мелких кровеносных сосудах, проникают через их стенки в окружающие ткани.
- Такое «путешествие» опасно для раковых клеток, многие из них погибают. Но, если условия оказываются благоприятными, раковая клетка закрепляется на новом месте и образует микроскопический вторичный очаг.
- Метастазировавшие клетки могут длительно, годами, оставаться неактивными. В определенный момент времени они могут начать активно размножаться, выделять вещества, которые стимулируют образование новых кровеносных сосудов, необходимых для роста опухолевой ткани.

Даже после того как пациент прошел курс лечения, и наступила ремиссия, в организме могут остаться некоторые микроскопические метастазы. Со временем они способны стать причиной рецидива.
В какие органы метастазирует рак желудка?
В 2016 году группой ученых из Германии, Швеции и Финляндии было проведено исследование, по результатам которого были названы наиболее распространенные места локализации метастазов рака желудка:
- Печень — 48%.
- Брюшина — 32%.
- Легкие — 15%.
- Кости — 12%.
Локализация метастазов зависит от типа опухоли. Так, при раке кардии (места перехода пищевода в желудок) у мужчин опухолевые клетки чаще распространяются в легкие, нервную систему и кости. Опухоли в других частях органа склонны метастазировать в брюшину. Перстневидноклеточный рак чаще метастазирует в брюшину, кости и яичники, реже — в легкие и печень. В печени и брюшине обычно обнаруживают одиночные метастазы, в то время как метастазы в легких часто сочетаются с метастазами в печени.
Симптомы
Зачастую первые симптомы рака желудка появляются именно на поздних стадиях, когда уже произошло метастазирование. Симптомы зависят от того, в какой орган распространились раковые клетки:
- В брюшине: боли в животе, увеличение живота за счет скопления внутри жидкости (асцит), потеря аппетита, беспричинное сильное снижение веса.
- В печени: потеря аппетита и снижение веса, окрашивание мочи в темный цвет, увеличение живота, желтуха, боль в верхней части живота справа (под правым ребром), тошнота, рвота, повышенная потливость.
- В легких: боль в грудной клетке, упорный хронический кашель, примесь крови в мокроте, хрипы, одышка, снижение веса.
- В костях: боли, патологические (от небольшого усилия) переломы.
- В головном мозге: головные боли, тошнота, рвота, слабость, онемение в руках и ногах, нарушение координации движений, расстройства личности и поведения, речи, глотания, недержание мочи и стула.
Все эти симптомы могут быть вызваны другими заболеваниями.
Как диагностируют метастазы рака желудка?
Для поиска метастазов при раке желудка прибегают к следующим методам диагностики:
- Компьютерная томография хорошо обнаруживает метастазы в костях, но может также показать очаги и в мягких тканях.
- МРТ — безопасное исследование с применением магнитного поля, которое помогает обнаруживать метастазы в мягких тканях. В этом плане она точнее, чем КТ.
- Позитронно-эмиссионная томография — исследование, во время которого в организм вводят особую метку — безопасный радиоактивный сахар. Так как опухолевые клетки активно размножаются и нуждаются в большом количестве энергии, они накапливают этот сахар, благодаря чему становятся видны на снимках, сделанных специальным аппаратом. Существуют аппараты, с помощью которых можно одновременно выполнять ПЭТ и КТ, это помогает получить более детальную картину.
- Рентгенографию грудной клетки применяют для поиска метастазов в легких.
- Иногда возникает необходимость в диагностической лапароскопии — процедуре, во время которой врач делает прокол в стенке брюшной полости и вводит внутрь инструмент с видеокамерой (лапароскоп). Это помогает оценить степень распространения опухоли, обнаружить вторичные очаги в брюшине, внутренних органах.
Можно провести биопсию метастатического очага. При изучении ткани под микроскопом, в ней обнаруживают опухолевые клетки, характерные для рака желудка. Для того чтобы подобрать оптимальное лечение, проводят молекулярно-генетический анализ на некоторые вещества-маркеры:
- HER2 — рецептор на поверхности клеток, который стимулирует их размножение. При раке активность HER2 может быть повышена.
- PD-L1 — белок, который может взаимодействовать с иммунными клетками и подавлять их активность. Его относят к классу веществ, называемых контрольными точками.
Методы лечения
Если обнаружены отдаленные метастазы, ремиссия, как правило, становится невозможна. Лечение носит паллиативный характер, оно направлено на сокращение размеров и замедление роста опухоли, продление жизни пациента, борьбу с симптомами. Но рак с метастазами — это еще не приговор. Современные онкологи все чаще говорят о нем как о временно хроническом заболевании. На какой бы период времени ни удалось продлить жизнь пациента — это в любом случае небольшая победа.
Хирургическое лечение
Иногда удается удалить часть желудка с опухолью — провести субтотальную резекцию. Если такая операция невозможна, и опухоль создает препятствие для пищи, возможен один из следующих вариантов лечения:
- Шунтирование: верхнюю часть желудка соединяют отверстием с тонкой кишкой.
- Стентирование: в месте сужения устанавливают каркас с сетчатой стенкой, он помогает восстановить просвет желудка.
- Гастростомия или еюностомия: отверстие из желудка или тонкой кишки выводят на кожу, через него можно вводить пищу.
- Разрушение опухолевой ткани лазером с помощью эндоскопа, введенного через рот.
Химиотерапия
При раке желудка применяют препараты: 5-фторурацил, капецитабин, карбоплатин, цисплатин, доцетаксел, эпирубицин, иринотекан, оксалиплатин, паклитаксел. Их назначают в разных комбинациях.
Лучевая терапия
Облучение помогает сократить размеры опухоли, улучшить прохождение пищи, уменьшить боль. Применяются такие современные методы, как трехмерная конформная лучевая терапия, интенсивно-модулированная лучевая терапия. В них используются точные расчеты, которые помогают сконцентрировать излучение в области опухоли, минимально затрагивая здоровые ткани.
Иногда лучевую терапию сочетают с химиотерапией. Это помогает повысить эффективность лечения, но повышает риск серьезных побочных эффектов.
Таргетная терапия и иммунотерапия
При раке желудка с метастазами могут быть назначены некоторые таргетные препараты и иммунопрепараты:
- Если опухоль является HER2-позитивной, назначают трастузумаб (герцептин).
- Рамуцирумаб (цирамза) блокирует VEGF — вещество, которое раковые клетки синтезируют, чтобы стимулировать рост новых сосудов и обеспечить себя кислородом.
- Пембролизумаб (кейтруда) — иммунопрепарат, блокатор контрольной точки PD-L1. Он снимает блок с иммунных клеток, в результате чего те начинают атаковать опухолевую ткань.
Борьба с симптомами
На поздних стадиях онкологических заболеваний многих пациентов беспокоят сильные боли. Адекватное обезболивание помогает улучшить качество жизни. Применяются как ненаркотические, так и наркотические анальгетики. При желудочных кровотечениях развивается анемия. Если уровни эритроцитов и гемоглобина в крови сильно снижаются, приходится прибегать к переливанию эритроцитарной массы.
Важно оценивать нутритивный статус пациента. Если организм не получает нужных веществ, и проблему не удается решить с помощью диеты и гастростомии, назначают парентеральное питание: растворы питательных веществ вводят внутривенно, в обход пищеварительной системы.
Справиться с побочными эффектами и комфортно перенести курс лучевой терапии, химиотерапии помогает поддерживающее лечение.
Лечение метастазов в печени
Для борьбы с метастазами в печени при раке желудка существуют некоторые специальные методы:
- Интраартериальная химиотерапия, когда химиопрепарат вводят непосредственно в сосуд, питающий опухоль. При этом можно сильно увеличить дозировку и добиться положительного эффекта, не боясь серьезных побочных эффектов.
- Химиоэмболизация. В печеночную артерию вводят эмболизирующий препарат в сочетании с химиопрепаратом. Эмболизирующий препарат состоит из эмболов — микросфер, которые перекрывают просвет мелких сосудов и нарушают поступление к опухоли кислорода, питательных веществ.
- Радиочастотная абляция. В узел в печени вводят тонкий электрод в виде иглы и подают на него радиоволны, которые уничтожают раковые клетки. При необходимости процедуру можно повторять.
Лечение асцита
Асцит — скопление жидкости в брюшной полости — возникает при раке желудка в результате поражения метастазами печени и брюшины. Бороться с этим состоянием можно разными способами:
- Ограничение потребления жидкости и соли, мочегонные препараты.
- Лапароцентез — процедура, во время которой в брюшной стенке делают прокол и выводят избыток жидкости. Можно установить специальный перитонеальный катетер для оттока жидкости.
- Хирургические вмешательства, направленные на профилактику скопления жидкости в брюшной полости: оментогепатофренопексия, перитонеовенозный шунт, деперитонизация стенок брюшной полости.
- Внутрибрюшинная химиотерапия для борьбы с метастазами брюшины.
Прогноз при раке желудка с метастазами
Пятилетняя выживаемость на 4 стадии рака желудка составляет 5%. Это означает, что только пять из ста пациентов, у которых было диагностировано заболевание, останутся живы спустя 5 лет.
В среднем спустя 3 месяца с момента диагностики рака желудка с метастазами в живых остается половина пациентов. Прогноз хуже, если рак распространился в кости и печень: при таких метастазах половина пациентов погибает в течение 2 месяцев.
Запись
на консультацию
круглосуточно


