Медицинская помощь при воспалении желчного пузыря

Холецистит или воспаление желчного пузыря – патология, возникающая на фоне длительного застоя желчи или из-за наличия других сопутствующих болезней гепатобилиарной системы. Наиболее часто заболевание обнаруживается у взрослых в возрасте от 40 до 60 лет. Холецистит может возникать у беременных. Следует знать, какие симптомы сопровождают патологию и как с ней бороться.
Причины воспаления желчного пузыря
Воспаление возникает из-за наличия застойных явлений или образования конкрементов в полости желчного пузыря. К болезням гепатобилиарной системы приводит неправильный образ жизни, наследственность и плохое питание.
Общие
Существует перечень причин, из-за которых шанс заболеть значительно повышается:
- Нерегулярное или неправильное питание на основе жирной или жареной пищи.
- Частое распитие алкогольных напитков.
- Наследственная склонность к заболеваниям желчного пузыря.
- Малоподвижный образ жизни.
- Холестаз (застой желчи).
- Жизнь в стрессовых условиях.
- Наличие эндокринных расстройств, включая нарушения иммунитета, аллергии и сбой гормонального фона.
- Инфекционные осложнения.
Факторы риска
Существует механический фактор, способствующий появлению конкрементов или желчного застоя у будущих матерей, что приводит к накоплению избытка желчи. При беременности растущая матка сдавливает желчный пузырь, что и вызывает признаки холецистита у женщин.
Этот фактор риска у женщин сопряжен повышенными уровнями половых гормонов – эстрадиола и прогестерона, которые могут негативно влиять на функциональность органа, что приводит к холестазу или холециститу. По этой причине в период вынашивания ребенка нужно соблюдать врачебные предписания и вовремя проходить обследования.
Симптомы воспаления
Не существует конкретной симптоматики, указывающей именно на воспаление желчного пузыря, но есть общий перечень признаков, указывающий на проблемы с органом:
- ноющая или давящая боль в правом подреберье, усиливающаяся после приема пищи;
- хроническое вздутие живота;
- горький или металлический привкус во рту;
- частая тошнота;
- чередование поносов и запоров.
При наличии нескольких симптомов и более, требуется срочное обращение к гастроэнтерологу или терапевту.
Классификация
По МКБ 10 холецистит имеет обозначение К81. Перечень подвидов классификации следующий:
- К81.0 – острый холецистит. В перечень входят следующие диагнозы – абсцесс, гангрена желчного пузыря, эмпиема, ангиохолецистит. По течению – эмфизематозный, бескаменный и гнойный холецистит.
- К81. 1 – хронический холецистит.
- К81.8 – иные формы воспалительного процесса.
- К81.9 – воспаление желчного пузыря неуточненного типа.
Острое воспаление
Острый холецистит является частым осложнением холелитиаза (наличие нескольких камней в желчном пузыре, которые застряли в желчевыводящих путях). Обострение развивается быстро и проявляется тяжелой симптоматикой. Требуется срочная госпитализация.
Если не помочь вовремя пациенту, то в результате давления конкрементов, стенки органа повреждаются и сопровождаются ишемией. Нередко происходит инфекционное осложнение. Без своевременного лечения возникает некротизация тканей или перфорация стенки желчного пузыря.
При повторных обострениях в стенках органа наблюдаются фиброзные изменения, а сам желчный пузырь сморщивается. В результате желчь не выделяется полностью, что ведет к хроническим застойным явлениям.
Хроническое течение
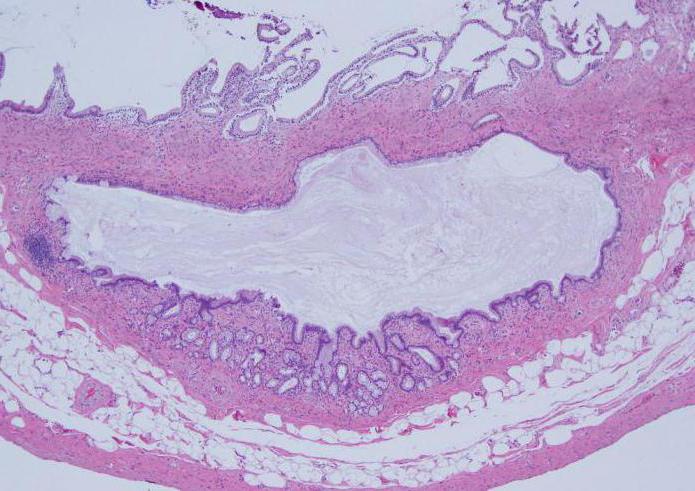
Как и обострение, длительное вялотекущее состояние является в большинстве случаев последствием желчнокаменной болезни. Характеризуется постепенным повреждением стенки пузыря, образованием в нем конкрементов и моторно-тонических нарушений гепатобилиарной системы.
Развивается чаще как самостоятельный синдром, реже – после запущенной острой стадии. Если хронический холецистит сопровождается наличием камней в полости желчного пузыря, то его называют калькулезным. При бескаменной форме болезни медицинское название – некалькулезный холецистит.
Заболеванию более подвержены женщины. Хроническая форма может возникать на фоне панкреатита, гастрита или гепатита. Другие причины заболевания – глистные инвазии, бактериальное поражение, токсическое отравление или аллергическая реакция.
Бескаменный холецистит
Одна из форм хронического течения холецистита. Характеризуется наличием воспалительного процесса без образования конкрементов внутри. Реже возникает на фоне острого воспаления, связанного с инфицированием желчного пузыря.
Бескаменная форма преимущественно встречается у женщин среднего возраста. Типичные симптомы болезни – тошнота и рвота, боль, дискомфорт в области правого подреберья, головокружение, слабость, признаки отравления. Если не начать вовремя лечение, бескаменный холецистит перетекает в желчнокаменную болезнь.
Основная причина развития – попадание в полость пузыря патогенной микрофлоры, включая протей, кишечную палочку, энтерококк и стафилококк. Заболевание может развиться на фоне воспаления легких, острого аппендицита, пародонтоза.
Какое обследование пройти
Для подтверждения диагноза недостаточно собрать подробный анамнез у больного. Нужно провести комплекс исследований, чтобы удостовериться в наличии холецистита. Симптомы у заболевания общие и указывают на присутствие расстройства гепатобилиарной системы, поэтому не относятся к диагностическим критериям. В ходе исследования выявляется степень поражения органа и подбирается подходящий вариант – как лечить воспаление желчного пузыря.
Если первые признаки, помимо боли в правом подреберье и диспепсии, включают симптомы лихорадки, то это указывает на острый холецистит. У лиц старшего возраста анамнез затруднен, так как признаки воспаления желчного пузыря нередко развиваются на фоне других заболевания – панкреатита, расстройств печени.
По анализам крови обнаруживаются высокие показатели СОЭ, повышение показателей печеночных ферментов, билирубина, лейкоцитов. Для подтверждения диагноза проводится ультразвуковая диагностика, позволяющая выявить утолщение стенок или их структурные изменения. Можно рассмотреть конкременты, отклонение от нормы по размерам.
В ходе диагностики используется метод динамического проведения УЗИ, когда проводится осмотр больного органа несколько раз за определенный период. Это необходимо для того, чтобы узнать – прогрессирует ли заболевание, с какой скоростью происходят структурные изменения, какова скорость восстановления на фоне лечения.
Если врачи длительный период не выявляют с помощью УЗИ причину недомогания больного, то назначается лапароскопия. Это универсальный и малоинвазивный метод, позволяющий не только изучить достоверно состояние внутреннего органа, но и провести операцию в ходе диагностики, если потребуется. Лапароскопия позволяет дифференцировать диагноз, отличая воспаление желчного от острого приступа аппендицита, панкреатита, симптомов мочекаменной болезни, печеночного абсцесса, воспаления почек, язвы желудка или двенадцатиперстной кишки.
Принципы лечения
Для устранения болезненного состояния необходим комплексный подход, позволяющий купировать болевой синдром, снять воспаление и убрать первопричину, вызвавшую воспаление пузыря.
На течение и развитие заболевания изначально влияет питание и образ жизни. В период обострения важно соблюдать диету, направленную на облегчение работы желудочно-кишечного тракта. Параллельно назначаются медикаменты, нормализующие состав желчи, снижающие количество холестерина в организме и устраняющие спазмы, воспаление.
В незапущенных случаях может помочь народная медицина. Если медикаменты в сочетании с грамотно подобранной диетой не дают требуемый терапевтический эффект, то решается вопрос проведения хирургического вмешательства по удалению желчного пузыря.
Первая помощь при приступе холецистита
При развитии острой симптоматики нужно вызвать скорую помощь. Пока бригада врачей не приехала, можно слегка облегчить состояние пациента. Для этого нужно приложить холодный пакет со льдом в область живота.
Чтобы убрать спазмы, внутримышечно вводится папаверин или дротаверин – спазмолитики, расслабляющие гладкую мускулатуру кишечника и внутренних органов. Применять медикаменты до приезда скорой помощи можно только в том случае, если доподлинно известно, что у пациента приступ острого воспаления желчного пузыря, а не другая болезнь. В противном случае, картина болезни смажется.
Для уменьшения признаков интоксикации организма вводятся антибиотики и ставятся внутривенные капельницы с раствором электролитов. Если в ходе диагностики после госпитализации обнаружились характерные черты прободной язвы, перитонита и разрыва стенок желчного пузыря, необходимо готовить пациента к операции.
Медикаментозное лечение
Препараты используются по таким назначениям: для купирования острого синдрома и для лечения заболевания в период восстановления. При развитии острого приступа назначаются антибиотики, спазмолитики, НПВС, анальгетики. Примеры обезболивающих средств – Кетанов, Но-Шпа, Анальгин. При отравлении используются капельницы Натрия Хлорида, Реосорбилакт.
Лечение заболевания в период восстановления направлено на повышение защитных сил организма, разжижение желчи и улучшение функций печени. Для нормализации состояния назначаются уколы витаминов группы В или пероральные витаминные комплексы. Примеры желчегонных лекарств и гепатопротекторов – Хофитол, Урсосан (используется при присутствии холестериновых камней в желчном пузыре), Гепабене, Карсил.
Народные средства
Для домашнего лечения нужно принимать отвары из трав или овощей, обладающих противовоспалительным и желчегонным действием. Перед началом самостоятельной терапии нужно посоветоваться с ведущим врачом. В случае одобрения метода рецепты оговариваются индивидуально.
Простой вариант – употребление отвара свеклы. Нужно порезать кольцами несколько крупных овощей и залить их стаканом воды. Смесь ставят на маленький огонь и варят в течение нескольких часов, пока свекла не превратится в густой сок. Пить нужно по 1–3 столовые ложки в день, в течение 1–2 месяцев.
Желчегонным и противомикробным действием обладает тысячелистник. Столовую ложку сбора заливают кипятком в стакане и настаивают полчаса. Смесь процеживают и пьют дважды в сутки в течение месяца. При необходимости проводится повторный курс.
Диетические рекомендации
При воспалении желчного пузыря меню составляется на основе постного мяса, рыбы, каш и протертых овощей. Нужно дробно питаться, небольшими порциями. Из рациона исключаются сладости, жирная, жареная, острая и соленая пища, спиртные напитки. Нельзя есть экстрактивную пищу.
Нужна ли операция
Холецистэктомия назначается в тяжелых ситуациях, когда:
- обострения часто рецидивируют или хроническая форма не входит в ремиссию;
- при неэффективности диеты и медикаментов;
- когда есть конкременты, не поддающиеся лечению.
Вид операции выбирается врачом.
Осложнения холецистита
Возможные последствия:
- эмпиема желчного пузыря;
- перфорация стенок органа;
- околопузырный абсцесс;
- гнойный перитонит;
- панкреатит;
- гангрена;
- желтуха;
- желчный свищ;
- холангит.
Прогноз и профилактика
Прогноз относительно утешительный и зависит от запущенности ситуации. Если пациент вовремя обратился к врачу, и соблюдает схему терапии наряду с диетой, то риск последствий можно минимизировать. В запущенных ситуациях прибегают к операции, после чего длительность жизни пациента будет зависеть от питания.
Профилактика заболевания заключается в соблюдении принципов правильного питания, ведении ЗОЖ и своевременном посещении плановых обследований органов ЖКТ.
Выводы
Холецистит проявляется резкой болью в животе, недомоганием и симптомами отравления. При подозрении на приступ нужно срочно обращаться за помощью. При подтверждении диагноза назначается диетотерапия и медикаменты. В случае неэффективности консервативного лечения прибегают к операции.
Воспалительный процесс, раздражающий внутреннюю поверхность желчного пузыря, носит название холецистит. Главный фактор, провоцирующий данное заболевание – застой желчи. Также холецистит нередко возникает вследствие атеросклероза стенок органа или желчекаменной болезни.
В группу риска входят пациенты, ранее перенесшие глистные инвазии либо кишечные инфекции.
В данной статье вы узнаете о том, каковы признаки приступа холецистита и что делать, чтобы помочь больному.
Причины приступа холецистита
Среди причин, вызывающих холецистит, стоит выделить следующие:
- желчнокаменная болезнь (ЖКБ);
- застой желчи в пузыре;
- инфекции, поражающие протоки;
- заболевания желудка, провоцирующие активный рост и размножение патогенных микроорганизмов;
- нарушение режима питания, употребление вредной пищи;
- закупорка сосудов;
- малоподвижный образ жизни.
В отдельную категорию стоит выделить часто встречающиеся этиологические факторы. Не последнее место занимает повышенное давление в желчных путях. Вызвана гипертензия может быть такими причинами, как:
- спазм сфинктера;
- образование холелитов;
- стеноз или закупорка желчных протоков.
Согласно статистическим данным, 90% диагностированных случаев острого приступа холецистита становятся следствием сбоев в работе пищеварительной системы.
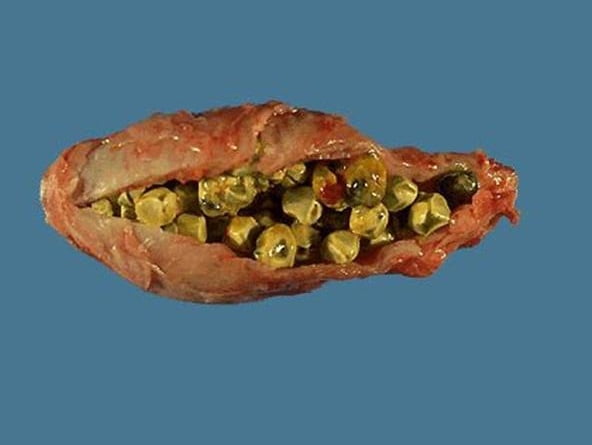
Что касается желчнокаменной болезни, то холелиты со временем травмируют слизистую оболочку пузыря и протоков, способствуя нарушению моторики. Крупные конкременты нередко перекрывают просвет желчного протока, в результате чего возникает воспалительный процесс.
Статистика утверждает, что симптомы приступа холецистита чаще проявляются у женщин, и для этого есть объективные причины:
- желчный пузырь сдавливается увеличивающейся в размерах маткой в период вынашивания ребенка;
- выработка отдельных гормонов, в частности, прогестерона, негативно отражается на общем состоянии женского организма;
- увлеченность частыми диетами радикального характера провоцирует снижение сократительной способности желчного пузыря.
Симптомы приступа холецистита
Первый признак, сигнализирующий о приступе острого холецистита – ощущение резкой боли справа под ребрами.
Возникновение дискомфортного состояния происходит внезапно, при вполне благополучном общем самочувствии. В отдельных случаях приступ постепенно утихает и проходит без постороннего вмешательства, однако чаще приходится купировать острую боль посредством анальгетиков.
Болевой синдром при холецистите сходен с желчной коликой.

Также для приступа холецистита характерны следующие признаки:
- боль справа тупого или острого свойства, отдающая в грудь, шею либо правую руку;
- общая слабость;
- тошнота;
- рвота, не приносящая облегчения;
- ощущение горечи в ротовой полости;
- понижение артериального давления;
- повышение температуры тела;
- тахикардия;
- пожелтение кожи и склер;
- вздутие живота, сопровождающееся напряженностью стенок брюшной полости.
Существует ряд отличительных симптомов, характерных исключительно для приступа холецистита:
- Симптом Мюсси–Георгиевского. Если надавить на грудинно-ключично-сосцевидную мышцу, возникнет болевое ощущение.
- Симптом Образцова. При пальпации правого подреберья с одновременным поднятием пациентом правой ноги болезненность усиливается.
- Симптом Грекова–Ортнера. Болевой синдром усиливается, если провести по реберной дуге ребром ладони.
- Симптом Мерфи. Если в момент проведения пальпации попросить пациента вдохнуть, он непроизвольно задержит дыхание.
- Симптом Кера. При глубокой пальпации в момент вдоха боль резко усиливается.
Диагностика
Диагностика заболевания начинается с опроса пациента и сбора анамнеза. Перед приступом нередко больные жалуются на проблемы с пищеварением, а пальпация позволяет выявить боли в проекции желчного пузыря и под ребрами справа.
Дискомфортные ощущения и тошнота в момент надавливания обостряются. Один из характерных признаков – обложенность языка.
Для постановки точного диагноза специалист направляет пациента на УЗИ брюшной полости, чтобы подтвердить диагноз.
Первая помощь при приступе холецистита в домашних условиях
Такое опасное состояние, как приступ холецистита, требует оказания экстренной помощи больному. Поэтому в случае обострения заболевания необходимо немедленно вызвать бригаду скорой помощи, а до приезда врача в домашних условиях попытаться снять болевой синдром. Сделать это можно следующим образом:
- Уложить пострадавшего горизонтально.
- Приложить что-нибудь холодное (например, замороженные продукты) к животу.
- Дать больному спазмолитические препараты: они помогут устранить болевые ощущения.
- Чай с добавлением мяты или негазированная минеральная вода помогут унять тошноту.
- Если возникла рвота, пить минеральную воду нужно обязательно.

Если холецистит перешел в хроническую стадию, то дискомфортные ощущения появляются периодически, как реакция организма на нарушение режима питания, употребление острых, соленых, копченых и жирных блюд, а также спиртных напитков. Длительность приступа не превышает одного часа, сопровождается тупой распирающей болью.
Чтобы купировать приступ, в этом случае достаточно принять спазмолитики и обезболивающее.
Чтобы не смазать клиническую картину, не стоит давать больному наркотические обезболивающие или анальгетики, иначе врач при осмотре может поставить неверный диагноз. Кроме того, при остром приступе холецистита категорически запрещается:
- употреблять спиртные напитки;
- принимать препараты, которые доктор не назначал;
- накладывать горячие компрессы или грелки на живот;
- ставить пострадавшему клизму.
После купирования приступа врач корректирует лечение, подключая препараты, способные предотвратить рецидивы заболевания. Если это будет целесообразно, доктор может назначить прием медикаментозных средств, способствующих растворению конкрементов («Урсосан», «Урсофальк»).
Лечение
Приступ холецистита чаще всего устраняют хирургическим путем. Операция понадобится, если купировать приступ холецистита не удается или возникает перитонит. Если состояние пациента запущено, прибегают к промыванию брюшной полости.
Консервативное лечение заключается в применении антибактериальных препаратов, спазмолитиков и дезинтоксикационных средств.
Медикаментозное лечение способно:
- Подавить активность патогенных микроорганизмов. Эта цель реализуется благодаря приему антибиотиков.
- Устранить симптомы. Желчегонные средства, диетическое питание и дуоденальное зондирование повышают интенсивность оттока желчи.
Одно из главных условий эффективности терапии – соблюдение специальной диеты. Первые несколько суток после обострения холецистита специалисты рекомендуют поголодать. В этот период разрешен только мятный чай. Если больной отдает предпочтение минеральной воде, то ее пьют теплую и без газа.

Через 3 дня, когда у пациента улучшится самочувствие, в рацион вводятся:
- супы-пюре;
- слабые бульоны;
- вязкие разваренные каши.
Питание должно быть дробным, порции маленькими, пища – протертой. Сырые овощи, в состав которых входит грубая клетчатка, из рациона временно исключаются. Предпочтение отдается паровому методу обработки продуктов, отвариванию и запеканию.
Также под запрет попадают:
- «быстрые углеводы»;
- соленое;
- маринованное;
- копченое;
- жирное;
- сдоба;
- сахаросодержащие газированные напитки;
- приправы, специи;
- спиртное.
Разрешается употреблять в пищу:
- нежирные сорта рыбы и мяса;
- омлет, приготовленный на пару;
- овощные салаты, заправленные маслом;
- обезжиренные молочные продукты;
- сладкие ягоды, фрукты.
Напитки можно разнообразить разбавленными некислыми соками, отваром шиповника, травяным чаем, морсами, компотами.

Осложнения
При появлении первых признаков острого холецистита важно незамедлительно обратиться к специалисту или вызвать врача на дом для оказания первой помощи. Уже в первые сутки обострения патологического процесса могут возникнуть серьезные осложнения. В том числе:
- острый панкреатит;
- прободной или деструктивный холецистит;
- механическая желтуха;
- желчные свищи;
- подпеченочный абсцесс;
- перитонит;
- эмпиема;
- гангрена.
Более подробно нужно сказать о перитоните. Это воспалительный процесс, охватывающий брюшину. При перитоните пациент жалуется на болезненность в области живота, резко усиливающуюся при надавливании. Больного беспокоит рвота, в которой имеются остатки пищи. Спустя некоторое время рвотные массы обретают характерный зеленоватый цвет.
Общее самочувствие пациента при перитоните также резко ухудшается:
- кожные покровы бледнеют;
- на языке образуется белесый налет;
- живот увеличивается;
- температура тела повышается.
Прогноз
Холецистит, отличающийся легким течением, чаще всего не вызывает осложнений и успешно поддается лечению. Если не реагировать на сигналы организма и не проводить адекватную терапию, заболевание со временем перейдет в хроническую форму. Лечить хронический холецистит значительно тяжелее.
Статистические данные свидетельствуют о том, что осложненный холецистит в половине случаев заканчивается смертью пациента.
Приступ холецистита – патология, характеризующаяся ярко выраженным болевым синдромом. Клиническая картина заболевания нередко перекликается с симптомами иных патологических процессов, поэтому не стоит заниматься самолечением. Диагностику состояния и назначение лечения лучше доверить специалистам.
Автор статьи врач-инфекционист, гепатолог
© 2019. Все права защищены.