Ложе желчного пузыря что это
В подавляющем большинстве случаев, холецистэктомию проводят в связи с желчнокаменной болезнью, то есть в связи с образованием камней (конкрементов) в просвете желчного пузыря, что напрямую связано со способностью желчного пузыря концентрировать желчь.
Желчь – это пищеварительный сок, представляющий собой разной степени вязкости жидкость, цвет которой варьирует от темно-зеленого (зеленовато-черного) цвета, до светло-оливкового. Желчь постоянно образуется в печени, желчный пузырь лишь сохраняет и концентрирует часть отделяемой печенью желчи, на тот случай, если вы съедите много богатой жирами пищи.
Помимо прочих задач, желчь участвует в пищеварении жирных и жирорастворимых питательных веществ (например, жирорастворимые витамины A, D, E, K). Поскольку жировые вещества не растворяются в воде и не смешиваются с ней, то для того чтобы водорастворимые ферменты пищеварительного тракта могли добраться до жиров, содержащихся в продуктах, жиры с участием желчи превращаются в эмульсию – взвесь мельчайших капелек жирных веществ в водной фазе. При отсутствии желчного пузыря, желчь будет в небольших количествах, в не слишком концентрированном виде постоянно поступать в двенадцатиперстную кишку и на послеобеденную эмульсификацию плова на курдючном сале ее может не хватить, отчего плов на курдючном сале не сможет перевариться в полной мере, а вызовет диспептические явления, как, например, диаррею (учащение стула), изменение консистенции стула, тошноту, вздутие живота.
После холецистэктомии (удаления желчного пузыря) большинство людей не ощущают каких-либо значимых изменений в пищеварении, хотя если человек привык к обильной жирной пище, могут иметь место упомянутые выше диспептические явления.
Так выглядит ложе желчного пузыря после давней холецистэктомии.
На снимке показана нижняя поверхность, отвернутой кверху печени, здесь различимы ворота печени и ложе удаленного желчного пузыря, выполненное жировой клетчаткой, в которой вы можете видеть две металлические клипсы. Эти клипсы накладывает хирург при холецистэктомии, на пузырный проток и пузырную артерию, которая питает стенку желчного пузыря, перед тем как их пересечь и начать отделять желчный пузырь от нижней поверхности печени.
Чтобы лучше разобраться в топографии этого снимка, призову свои способности к редактированию на коленке.
Красно-коричневым цветом выделена нижняя поверхность ткани печени: в правой части снимка – левая доля печени, которая отделена фиброзным тяжем – круглой связкой печени от квадратной доли печени (в средней частим снимка). Левее квадратной доли, на снимке, располагается ямка желчного пузыря с упомянутыми клипсами, левее ямки желчного пузыря – нижняя поверхность правой доли печени. Впадающий в общий печеночный проток, пересеченный и клипированный проток желчного пузыря, сохраняет свой просвет и может являться местом формирования желчных камней, которые иногда могут образовываться в нем после холецистэктомии, мигрировать в общий желчный проток, вызывая в некоторых случаях развитие желтухи и/или острого панкреатита.
Общий желчный проток, вместе с главным протоком поджелудочной железы впадают в двенадцатиперстную кишку (на снимке выделена темно-зеленым цветом). После операции, они покрываются фибрином и, со временем, соединительной тканью и мезотелием, после чего, организм, как бы их перестает воспринимать как чужеродные (если не произойдет инфицирования). Из других признаков проведенного оперативного вмешательства заметна легкая белесоватость и снижение прозрачности брюшины покрывающей печеночно-двенадцатиперстную связку, это значит что там, в ходе операции была травмирована брюшина, а после, развилась соединительная ткань и небольшие спайки. Эти клипсы не извлекают обратно, и они остаются с пациентом до конца жизни (и даже после смерти) как мы и видим в данном случае.
Техника холецистэктомии. Обработка ложа желчного пузыря.
Опытный хирург может одинаково успешно использовать и ту и другую методику. Крайне важно, однако, четко распознать каждое анатомическое образование до его перевязки и пересечения.
Хотя многие хирурги утверждают, что холецистэктомию нужно выполнять от пузырного протока к дну, другие рекомендуют изменить технику — от дна к пузырному протоку, если необходимо вьделить пузырную, правую печеночную, общую печеночную артерии и общий проток. Это доказывает, что последний метод безопаснее. Автор предпочитает использовать его для обучения. Правильно отпрепарировав желчный пузырь в его ложе, с помощью этой техники можно практически бескровно выполнить холецистэктомию, даже отложив перевязку пузырной артерии до полного вьделения желчного пузыря из его ложа. Если воспалительная реакция настолько интенсивна, что невозможно отделить пузырь от печени, используется техника Pribram в модификации Mirizzi, которая будет описана далее. Не следует пытаться производить холецистэктомию через паренхиму печени, так как это может привести к кровотечению.
Обработка ложа желчного пузыря.
В настоящее время многие хирурги не рекомендуют перитонизировать ложе желчного пузыря, утверждая, что перитонизация может служить ловушкой для крови, вытекающей из ложа. Автор предпочитает выполнять перитонизацию по следующим причинам:
1. Перитонизация позволяет избежать образования спаек с тонкой кишкой и даже развития кишечной непроходимости.
2. Перитонизация способствует достижению гемостаза в ложе желчного пузыря.
3. Лучше блокируются случайно пересеченные аберрантные желчные потоки.
4. Выполнив более 2000 холецистэктомии, автор не наблюдал никаких осложнений, обусловленных перптонизацией.
Преобладающее большинство хирургов дренируют брюшную полость после холецистэктомии, используя тот плп иной дренаж Penrose плп аспирационную дренажную трубку. Другие полагают, что дренирование не нужно, а даже вредно и может привести к инфицированию. Автор склонен оставлять аспирационную дренажную трубку на 48 ч не для дренирования крови, а для обнаружения желчи в случае неосторожного повреждения желчного протока. Это позволяет раньше распознать повреждение протока и принять соответствующие меры. Еслп не будет дренирования, желчь останется в брюшной полости, и диагноз будет поставлен несвоевременно. Некоторые хирурги помещают дренажную трубку в кармане Morison плп в винсловом (Winslow) отверстии. Важно также дренировать подпеченочное пространство (Mirizzi предложил термин «подпеченочное дренирование»).
Доступ к желчному пузырю
Альтернативных разрезов много: субкостальный и его разновидности, правый парамедианный. Мауо— Robson, Mallet—Guy, в виде хоккейной клюшки, срединный ксифоумбиликальный и т. д.
Мы применяем только два разреза: субкостальнып и разрез Mirizzi. Разрез Mirizzi будет описан ниже: он имеет преимущества субкостального и вертикального разрезов и дает отличный доступ.
Разрез Mirizzi
Этот разрез двет превосходный доступ для оперативных вмешательств на желчевыводящих путях и желудке, при грыжах пищеводного отверстия диафрагмы, при стволовой и селективной ваготомии и т. д. Дренирование и промывание с помощью Т-образной трубки может быть выполнено через этот разрез. Mirizzi не наблюдал эвисцерации, произведя 4000 холецистэктомии. Автор имеет аналогичный опыт, выполнив более 2000 операций.
— Также рекомендуем «Холецистэктомия через мини доступ. Техника холецистэктомии от дна желчного пузыря.»
Оглавление темы «Хирургия желчных путей.»:
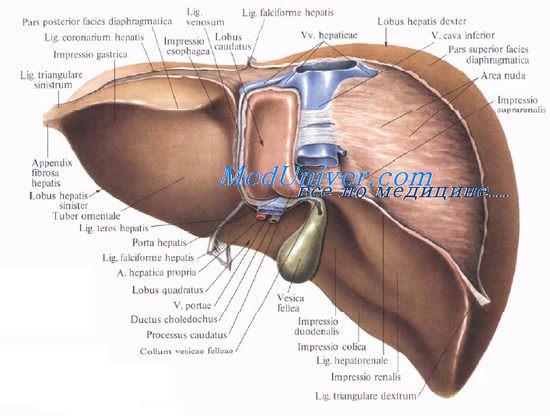
1. Хирургическая анатомия желчного пузыря и пузырного протока.
2. Хирургическая анатомия общего желчного протока. Фатеров сосочек и его изучение.
3. Анатомия фатерова сосочка. Хирургическая анатомия сфинктера Одди.
4. Печеночная артерия. Пузырная артерия. Треугольник Calot. Лимфатическая система желчного пузыря и желчных протоков.
5. Холецистэктомия. Удаление желчного пузыря. Показания к холецистэктомии.
6. Техника холецистэктомии. Обработка ложа желчного пузыря.
7. Холецистэктомия через мини доступ. Техника холецистэктомии от дна желчного пузыря.
8. Холецистостомия. Показания к холецистостомии. Холецистостомия под местной анестезией.
9. Техника традиционной холецистостомии. Методика обычной холецистостомии.
10. Исследование общего желчного протока. Методы исследования без холедохотомии.
После удаления желчного пузыря происходит некоторое преображение эхографической картины оставшихся отделов желчновыводящей системы, обусловленной рядом причин, в том числе, изменением их функциональной нагрузки и предшествовавшей патологией. Для удобства рассмотрения можно разделить описание на две зоны: изменения ложа желчного пузыря и изменения собственно протоковой системы. Необходи отметить, что 30-40% случаев существенных изменений может быть не зафиксировано.
Изменения зоны ложа желчного пузыря заключаются в сдвигах, вызванных нарушением анатомо-топографических взаимоотношений, и развитии осложнений послеоперационного периода.
После холецистэктомии без учета осложнений в ложе желчного пузыря могут выявляться:
— эхонегативное жидкостное образование с однородным содержимым, неровными контурами, без капсулы, с эффектом дистального псевдоусиления;
— послеоперационая серома — небольшое скопление серозной жидкости, в последствии медленно рассасывающиеся. Одним из главных отличительных признаков от абсцесса является отсутствие инфильтративных изменений вокруг и соответствующей клинической картины;
— гиперэхогенные участки, в том числе с линейными гиперэхогенными структурами, дающими эффект реверберации или акустического ослабления,
— участки фиброза, спайки, металлические скрепки; объемная структура типа «кокарды» (в зависимости от направления среза) с гипоэхогенным ободком и неоднородным внутренним содержимым, включая пузырьки газа с реверберацией, — подпаянная в опустевшее ложе желчного пузыря петля кишки;
— объемная жидкостная структура, по своим признакам практически неотличимая от желчного пузыря — эктазированная культя шейки удаленного желчного пузыря при высокой перевязке либо дилатированный фрагмент пузырного протока.
При осложнении послеоперационного периода чаще всего в области ложа желчного пузыря выявляется либо воспалительный инфильтрат с абсцедированием или без него, либо следствие несостоятельности швов. Воспалительный инфильтрат эхографически выглядит как зона смешанной (в большинстве случаев с преобладанием повышенной) эхогенности, с неоднородной внутренней структурой, нечеткими, несколько «размытыми» контурами. В инфильтрате могут выявляться, и очень часто так и бывает, петли кишечника. Появление там же нечетко очерченной гапоанэхоидной зоны может свидетельствовать о развитии процесса абсцедирования с формированием впоследствии полноценного абсцесса брюшной полости с подпеченочной локализацией.
Ультразвуковые признаки подпеченочного абсцесса мало отличаются от абсцессов другой локализации и заключаются в выявлении эхонегативного, содержащего жидкость образования с неоднородной внутренней структурой (часто с содержанием внутри тканевого детрита в виде взвешенных элементов средней и повышенной эхогенности и пузырьков газа) и нечеткими, неровными внешними контурами.
Как уже отмечено, если абсцесс созревает в сформированном инфильтрате, то он располагается внутри последнего. Если же процессы абсцедирования и формирования инфильтрата идут одновременно, то абсцесс может находиться в непосредственном контакте с тканью вентральной поверхности печени.
При несостоятельности швов эхография выявляет последствия в виде скопления относительно больших количеств жидкости под, вентральной поверхностью печени, между печенью и почкой, печенью и поджелудочной железой. Данные скопления в большинстве случаев бывают осумкованы, поэтому не носят разлитого характера.
Изменения протоковой системы обычно при отсутствии осложнений заключаются в умеренном расширении холедоха, общего печеночного протока и главных долевых протоков, так как они частично принимают на себя функцию желчного пузыря как резервуара желчи. При этом диаметр холедоха не превышает 8-11 мм, общего печеночного протока — 5-8 мм, главных долевых протоков — 3-5 мм. Другие особенности (степень и характер расширения) обычно связаны с предшествующими изменениями. При осложненном течении могут выявляться разнообразные изменения, соответствующие характеру осложнений, например, острый гнойный холангит, склерозирующий холангит, холедохолитиаз и т.д.
Огромная важность ультразвукового исследования в данном случае заключается в возможности динамичного и высокоинформативного контроля в режиме реального времени, своевременного выявления осложнений, оценки эффективности лечебных мероприятий и положения дренажей, проведения манипуляций под контролем ультразвука.
Ультразвуковые признаки доброкачестенных опухолевых поражений желчевыводящей системы.
Полипоз желчного пузыряявляется одним из наиболее распространенных опухолевых поражений желчевыводящей системы. Полипы желчного пузыря обычно не представляют собой неразрешимой диагностической задачи, кроме случаев дифференциальной диагностики с мелкими конкрементами, злокачественными опухолями небольших размеров, сгустками желчи и т.п. По эхографической картине полипы можно дифференцировать на холестериновые, аденоматозные и смешанные.
— холестериновые полипы эхографически выявляются как округло-овальные гиперэхогенные объемные образования, интимно прилегающие к одной из стенок (в некоторых случаях удается визуализировать ножку-основание), имеющие несколько бугристые контуры и достаточно однородную структуру. Акустической тени полипы не дают и не смещаются при изменении положения тела;
— аденоматозные полипы эхографически отличаются от холестериновых средней эхогенностью и более четкой визуализацией внутренней структуры, которая является в большинстве случаев однородной. Остальные признаки остаются прежними;
— смешанные полипы чаще всего представляют собой аденоматозные полипы средней эхогенности с гиперэхогенными участками. Полипы желчного пузыря могут быть как единичными, так и множественными. Довольно часто полипы желчного пузыря комбинируются с полипами ЖКТ (желудок, прямая кишка). Размеры выявляемых при эхографии полипов колебаются от 1-3 до 15-20 мм.
Дифференциальная диагностика полипов базируется на собственно эхографической картине — форма, размеры, эхогенность, структура, подвижность, и наблюдении в динамике.
Немалигнизированные полипы увеличиваются в размерах медленно, не имеют в большинстве случаев широкого основания.
Гиперпластические холецистопатии — группа невоспалительных гиперпластических и дегенеративных заболеваний желчного пузыря, в которую входят: аденомиоматоз, холестероз, липоматоз, фиброматоз, невроматоз;
—аденомиоматозжелчного пузыря характеризуется пролиферацией эпителия с псевдожелезистыми структурами и синусами Рокитанского-Ашоффа. В эхографической картине при аденомиоматозе выявляется утолщение стенки желчного пузыря с мелкими эхонегативными включениями (синусами), в некоторых срезах открывающимися в полость желчного пузыря. В ряде случаев вместо эхонегативных включений визуализируются мелкие гиперэхогенные включения иногда с акустической тенью или эффектом реверберации — мелкие конкременты, пузырьки газа, сгустки желчи или полипоидные разрастания. расположенные внутри синусов Рокитанского-Ашоффа. Мелкие полипы могут выявляться также и в полости желчного пузыря. Возможные варианты распространенности процесса — диффузный, сегментарный, очаговый. Точность диагноза пребывает в зависимости, не говоря о качестве ультразвукового прибора, от степени выраженности и характера распространенности процесса;
—холестерозжелчного пузыря — аномальное накопление холестерина в стенке последнего с симптомом «земляничного желчного пузыря» — множественные мелкие (до 1 — 3 мм) гиперэхогенные участки. Иногда холестероз может быть ошибочно диагностирован как желчекаменная болезнь. Дифференциальная диагностика основывается на особенностях морфологических изменений — расположение в толще стенки, несмещаемость, отсутствие акустической тени;
— нейрофиброматоз и липоматозжелчного пузыря — крайне редкие патологические состояния, с трудом выявляемые при ультразвуковом исследовании ввиду скудности эхографической картины — незначительные или множественные изменения стенки желчного пузыря с изменением ее эхогенности и структуры.
Злокачественные опухоли желчного пузыря и общего желчного протока
Рак желчного пузыря также достаточно редкое заболевание, встречающееся преимущественно у женщин. Возникает чаще всего на фоне хронического холецистита и желчнокаменной болезни. Выраженная вариабельность эхографический картины рака желчного пузыря часто обусловлена не только особенностями роста, но и большим разнообразием эхографических видов опухоли. Опухоль желчного пузыря всегда исходит из его стенки. По степени прорастания стенки и преимущественному направлению роста опухоли можно условно разделить на 4 группы — эндофитные, интрафильтративные, экзофитные и смешанные:
—эндофитные опухоли,исходящие из внутренних листков стенки желчного пузыря, располагаются преимущественно в полости последнего. Структура опухоли чаще всего неоднородная, эхогенность обычно порышенная, однако в некоторых случаях опухоль может быть гипо- и даже анэхогенной, что существенно затрудняет ее выявление. Контуры обычно неровные, бугристые, придающие образованию вид «цветной капусты». Очень часто внутри опухоли выявляются конкременты, также затрудняющие диагностику данного заболевания.
— инфилыпративные опухоли прорастают толщу стенки желчного пузыря и вызывают ее утолщение либо на ограниченном участке, либо на всем протяжении. Эхографически опухоль может быть средней или пониженной эхогенности с неоднородной структурой. Характер изменений требует проведения дифференциальной диагностики с хроническим холециститом и другими гиперпластическими процессами;
— экзофитные опухоли, также исходя из стенки желчного пузыря, имеют вектор распространения, направленный наружу, и прорастают окружающие органы и ткани. Чаще такие варианты опухоли локализируются в области шейки и передней стенке. Эхографические признаки такие же, как и в предыдущих вариантах. Учитывая особенности распространения, необходимо дифференцировать данный вариант в частности с лимфоидной инфильтрацией ложа желчного пузыря и ворот печени, что может
встретиться при лимфопролиферативных процессах;
— смешанный вариант роста опухоли включает в себя особенности предыдущих.
Помимо одного из вариантов опухоли, описанных выше, в желчном пузыре могут присутствовать конкременты различного размера, обладающие характерными акустическими признаками (за исключением, пожалуй, только находящихся непосредственно в толще опухоли), и сгустки желчи. В эхографической картине рака желчного пузыря наиболее сложным моментом является дифференциальная диагностика. Дифференцировать рак желчного пузыря приходится с метастазами в желчный пузырь, хроническим холециститом и желчнокаменной болезнью, полипозом, гиперпластическими процессами, сгустками замазкообразной желчи, утолщением стенки желчного пузыря при ряде других заболеваний.
Рак общего желчного протока — один из редких видов злокачественного поражения желчновыводящей системы. Холангиокарциномы в большинстве случаев имеют медленный инфильтрирующий стенку рост и до наступления обструкции протока практически не выявляется при эхографии. В редких случаях халангиокарцинома может выглядеть как папиллярное или по липоидное образование с преимущественным расположением в просвете протока. Структура данных опухолей может казаться достаточно однородной при небольших размерах и неоднородной при достижении опухолью размеров более 10 мм в диаметре. Эхогенность колеблется от сопоставимой с паренхимой печени до повышенной. Контуры опухоли обычно неровные, фестончатые и нечеткие. Вторичными признаками, заставляющими искать первопричину, являются расширение выше расположенных желчевыводящих протоков, увеличение желчного пузыря и общеклинические проявления. Опухоли Клацкина, располагающиеся в общем печеночном протоке у слияние правого и левого долевых протоков, не имеют сколько-нибудь существенных особенностей эхографической картины и вторичных признаков.
Помимо рака желчевыводящих протоков к билиарной гипертензии, связанной с обструкцией желчевыводящих протоков объемным солидным образованием, могут привести также метастазы в лимфатические узлы по ходу печеночно-двенадцатиперстной связки, метастазы непосредственно в стенку холедоха, увеличение лимфатических узлов данного региона при некоторых лимфопролиферативных заболеваниях.
Дата добавления: 2015-10-22; просмотров: 7889; Опубликованный материал нарушает авторские права? | Защита персональных данных | ЗАКАЗАТЬ РАБОТУ
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Для студентов недели бывают четные, нечетные и зачетные. 9728 — | 7571 — или читать все…
Читайте также:



