Ложа в желчном пузыре
Холецистэктомия – один из наиболее частых в абдоминальной хирургии типов оперативного вмешательства. Операция заключается в удалении желчного пузыря из его ложа, расположенного на нижней поверхности печени, где он интимно прилежит к ткани правой доли печени и, часто, кокетливо выглядывает из под ее переднего края.
В подавляющем большинстве случаев, холецистэктомию проводят в связи с желчнокаменной болезнью, то есть в связи с образованием камней (конкрементов) в просвете желчного пузыря, что напрямую связано со способностью желчного пузыря концентрировать желчь.
Желчь – это пищеварительный сок, представляющий собой разной степени вязкости жидкость, цвет которой варьирует от темно-зеленого (зеленовато-черного) цвета, до светло-оливкового. Желчь постоянно образуется в печени, желчный пузырь лишь сохраняет и концентрирует часть отделяемой печенью желчи, на тот случай, если вы съедите много богатой жирами пищи.
Помимо прочих задач, желчь участвует в пищеварении жирных и жирорастворимых питательных веществ (например, жирорастворимые витамины A, D, E, K). Поскольку жировые вещества не растворяются в воде и не смешиваются с ней, то для того чтобы водорастворимые ферменты пищеварительного тракта могли добраться до жиров, содержащихся в продуктах, жиры с участием желчи превращаются в эмульсию – взвесь мельчайших капелек жирных веществ в водной фазе. При отсутствии желчного пузыря, желчь будет в небольших количествах, в не слишком концентрированном виде постоянно поступать в двенадцатиперстную кишку и на послеобеденную эмульсификацию плова на курдючном сале ее может не хватить, отчего плов на курдючном сале не сможет перевариться в полной мере, а вызовет диспептические явления, как, например, диаррею (учащение стула), изменение консистенции стула, тошноту, вздутие живота.
После холецистэктомии (удаления желчного пузыря) большинство людей не ощущают каких-либо значимых изменений в пищеварении, хотя если человек привык к обильной жирной пище, могут иметь место упомянутые выше диспептические явления.
Так выглядит ложе желчного пузыря после давней холецистэктомии.
На снимке показана нижняя поверхность, отвернутой кверху печени, здесь различимы ворота печени и ложе удаленного желчного пузыря, выполненное жировой клетчаткой, в которой вы можете видеть две металлические клипсы. Эти клипсы накладывает хирург при холецистэктомии, на пузырный проток и пузырную артерию, которая питает стенку желчного пузыря, перед тем как их пересечь и начать отделять желчный пузырь от нижней поверхности печени.
Чтобы лучше разобраться в топографии этого снимка, призову свои способности к редактированию на коленке.
Красно-коричневым цветом выделена нижняя поверхность ткани печени: в правой части снимка – левая доля печени, которая отделена фиброзным тяжем – круглой связкой печени от квадратной доли печени (в средней частим снимка). Левее квадратной доли, на снимке, располагается ямка желчного пузыря с упомянутыми клипсами, левее ямки желчного пузыря – нижняя поверхность правой доли печени. Впадающий в общий печеночный проток, пересеченный и клипированный проток желчного пузыря, сохраняет свой просвет и может являться местом формирования желчных камней, которые иногда могут образовываться в нем после холецистэктомии, мигрировать в общий желчный проток, вызывая в некоторых случаях развитие желтухи и/или острого панкреатита.
Общий желчный проток, вместе с главным протоком поджелудочной железы впадают в двенадцатиперстную кишку (на снимке выделена темно-зеленым цветом). После операции, они покрываются фибрином и, со временем, соединительной тканью и мезотелием, после чего, организм, как бы их перестает воспринимать как чужеродные (если не произойдет инфицирования). Из других признаков проведенного оперативного вмешательства заметна легкая белесоватость и снижение прозрачности брюшины покрывающей печеночно-двенадцатиперстную связку, это значит что там, в ходе операции была травмирована брюшина, а после, развилась соединительная ткань и небольшие спайки. Эти клипсы не извлекают обратно, и они остаются с пациентом до конца жизни (и даже после смерти) как мы и видим в данном случае.
Хирургическая анатомия желчного пузыря и пузырного протока.Guy de Chauliac (1300—13681, знаменитый хирург из Авиньона (Франция), констатировал: «Хорошая операция не может быть выполнена без знания анатомии». Знание анатомии очень важно в хирургии желчных путей. Хирурги, оперирующие на желчных путях, сталкиваются с бесчисленными анатомическими вариантами, которые встречаются в воротах печени и внепеченочных желчных структурах. Хирург должен хорошо знать нормальную анатомию и наиболее часто встречающиеся отклонения. Перед перевязкой или рассечением каждую анатомическую структуру нужно тщательно идентифицировать, чтобы избежать фатальных последствий. Желчный пузырь расположен на нижней поверхности печени и удерживается в своем ложе брюшиной. Линия, разделяющая правую и левую доли печени, проходит через ложе желчного пузыря. Желчный пузырь имеет форму грушевидного мешка длиной 8—12 см и диаметром до 4—5 см, емкость его составляет от 30 до 50 мл. Когда пузырь растягивается, его емкость может увелиш-таться до 200 мл. Желчный пузырь принимает и концентрирует желчь. В норме он голубоватого цвета, который образован комбинацией полупрозрачных стенок и содержащейся в нем желчи. При воспалении стенки мутнеют и полупрозрачность теряется. Желчный пузырь разделяют на три сегмента, не имеющие точного разграничения: дно, тело и воронку.
2. Тело желчного пузыря расположено задном, и при удалении от дна его диаметр прогрессивно уменьшается. Тело покрыто брюшиной не полностью, она связывает его с нижней поверхностью печени. Таким образом, нижняя поверхность желчного пузыря покрыта брюшиной, в то время как верхняя часть соприкасается с нижней поверхностью печени, от которой она отделена слоем рыхлой соединительной ткани. Через нее проходят кровеносные и лимфатические сосуды, нервные волокна, а иногда добавочные печеночные протоки. При холецистэктомии хирургу нужно разделить эту рыхлую соединительную ткань, что позволит оперировать с минимальной кровопотерей. При различных патологических процессах пространство между печенью и пузырем облитерировано. При этом часто травмируется паренхима печени, что приводит к кровотечению. 3. Воронка — это третья часть желчного пузыря, которая следует за телом. Диаметр ее постепенно уменьшается. Этот сегмент пузыря полностью покрыт брюшиной. Он находится в пределах печеночно-двенадцатиперстной связки и обычно выступает кпереди. Воронку иногда называют карманом Гартмана (Hartmann(. Но мы полагаем, что карман Гартмана — это результат патологического процесса, вызванного ущемлением конкремента в нижней части воронки или в шейке желчного пузыря. Это приводит к расширению устья и формированию кармана Гартмана, что, в свою очередь, способствует образованию спаек с пузырным и общим желчным протоками и затрудняет проведение холецистэктомии. Карман Гартмана нужно рассматривать как патологическое изменение, так как нормальная воронка не имеет формы кармана. Желчный пузырь состоит из слоя высоких цилиндрических эпителиальных клеток, гонкого фиброзно-мышечного слоя, состоящего из продольных, циркулярных и косых мышечных волокон, и фиброзной ткани, покрывающей слизистую оболочку. Желчный пузырь не имеет подслизистой и мышечно-слизистой оболочек. Он не содержит слизистых желез (иногда могут присутствовать единичные слизистые железы, количество которых несколько увеличивается при воспалении; эти слизистые железы располагаются почти исключительно в шейке). Фиброзно-мышечный слой покрыт слоем рыхлой соединительной ткани, через которую проникают кровеносные, лимфатические сосуды и нервы. Чтобы выполнить субсерозную холецистэктомию. необходимо найти этот рыхлый слой, который является продолжением ткани, отделяющей желчный пузырь от печени в печеночном ложе. Воронка переходит в шейку длиной 15—20 мм, образуя острый угол, открытый вверх. Пузырный проток соединяет желчный пузырь с печеночным протоком. При слиянии его с общим печеночным протоком образуется общий желчный проток. Длина пузырного протока 4—6 см, иногда она может достигать 10—12 см. Проток может быть коротким плп совсем отсутствовать. Проксимальный его диаметр обычно равен 2—2.5 мм, что несколько меньше его дистального диаметра, который составляет около 3 мм. Снаружи он кажется неравномерным и скрученным, особенно в проксимальной половине плп двух третях, из-за наличия внутри протока клапанов Гейстера (Heister). Клапаны Гейстера имеют полулунную форму и расположены в чередующейся последовательности, что создает впечатление непрерывной спирали. На самом деле клапаны отделены друг от друга. Клапаны Гейстера регулируют поток желчи между желчным пузырем и желчными протоками. Пузырный проток обычно соединяется с печеночным протоком под острым углом в верхней половине печеночно-двенадцатиперстной связки, чаще по правому краю печеночного протока, формируя пузырно-печеночный угол. Пузырный проток может входить в общий желчный проток перпендикулярно. Иногда он идет параллельно с печеночным протоком и соединяется с ним позади начальной части двенадцатиперстной кишки, в области поджелудочной железы, и даже в большом дуоденальном сосочке плп вблизи него, формируя параллельное соединение. Иногда он соединяется с печеночным протоком впереди плп позади него, входит в проток по левому краю плп на его передней стенке. Это вращение по отношению к печеночному протоку было названо спиральным сращением. Такое сращение может вызывать печеночный синдром Mirizzi. Изредка пузырный проток впадает в правый плп левый печеночный проток. Хирургическая анатомия печеночного протокаЖелчные протоки берут свое начало в печени в виде желчных канальцев, которые получают желчь, выделяемую печеночными клетками. Соединяясь между собой, они образуют протоки все большего диаметра, формируя правый и левый печеночный протоки, идущие, соответственно, из правой и левой долей печени. Обычно, выходя из печени, протоки соединяются и формируют общий печеночный проток. Правый печеночный проток обычно больше расположен внутри печени, чем левый. Длина общего печеночного протока очень изменчива и зависит от уровня соединения левого и правого печеночных протоков, а также от уровня его соединения с пузырным протоком для формирования общего желчного протока. Длина общего печеночного протока обычно составляет 2—4 см, хотя и длина в 8 см — не редкость. Диаметр общего печеночного и общего желчного протоков чаще всего составляет 6—8 мм. Нормальный диаметр может достигать 12 мм. Некоторые авторы показывают, что протоки нормального диаметра могут содержать конкременты. Очевидно, имеется частичное совпадение размера и диаметра нормальных и патологически измененных желчных протоков. У пациентов, подвергшихся холецистэктомии, а также у пожилых людей диаметр общего желчного протока может увеличиваться. Печеночный проток поверх собственной пластинки, содержащей слизистые железы, покрыт высоким цилиндрическим эпителием. Слизистая оболочка покрыта слоем фиброэластической ткани, содержащей некоторое количество мышечных волокон. Mirizzi описал сфинктер в дистальной части печеночного протока. Поскольку мышечные клетки не бьши найдены, он назвал его функциональным сфинктером общего печеночного протока (27, 28, 29, 32). Hang (23), Geneser (39), Guy Albot (39), Chikiar (10, 11), Hollinshed и другие авторы (19) продемонстрировали наличие мышечных волоки в печеночном протоке. Для выявления этих мышечных волокон после получения образца необходимо немедленно перейти к фиксации ткани, поскольку в желчном и панкреатическом протоках быстро быстро наступает аутолиз. Помня об этих предосторожностях, вместе с доктором Zuckerberg мы подтвердили присутствие в печеночном протоке мышечных волокон. Видео урок анатомии внепеченочных желчных путейПри проблемах с просмотром скачайте видео со страницы Здесь — Также рекомендуем «Хирургическая анатомия общего желчного протока. Фатеров сосочек и его изучение.» Оглавление темы «Хирургия желчных путей.»: |
Техника холецистэктомии. Обработка ложа желчного пузыря.
Опытный хирург может одинаково успешно использовать и ту и другую методику. Крайне важно, однако, четко распознать каждое анатомическое образование до его перевязки и пересечения.
Хотя многие хирурги утверждают, что холецистэктомию нужно выполнять от пузырного протока к дну, другие рекомендуют изменить технику — от дна к пузырному протоку, если необходимо вьделить пузырную, правую печеночную, общую печеночную артерии и общий проток. Это доказывает, что последний метод безопаснее. Автор предпочитает использовать его для обучения. Правильно отпрепарировав желчный пузырь в его ложе, с помощью этой техники можно практически бескровно выполнить холецистэктомию, даже отложив перевязку пузырной артерии до полного вьделения желчного пузыря из его ложа. Если воспалительная реакция настолько интенсивна, что невозможно отделить пузырь от печени, используется техника Pribram в модификации Mirizzi, которая будет описана далее. Не следует пытаться производить холецистэктомию через паренхиму печени, так как это может привести к кровотечению.
Обработка ложа желчного пузыря.
В настоящее время многие хирурги не рекомендуют перитонизировать ложе желчного пузыря, утверждая, что перитонизация может служить ловушкой для крови, вытекающей из ложа. Автор предпочитает выполнять перитонизацию по следующим причинам:
1. Перитонизация позволяет избежать образования спаек с тонкой кишкой и даже развития кишечной непроходимости.
2. Перитонизация способствует достижению гемостаза в ложе желчного пузыря.
3. Лучше блокируются случайно пересеченные аберрантные желчные потоки.
4. Выполнив более 2000 холецистэктомии, автор не наблюдал никаких осложнений, обусловленных перптонизацией.
Преобладающее большинство хирургов дренируют брюшную полость после холецистэктомии, используя тот плп иной дренаж Penrose плп аспирационную дренажную трубку. Другие полагают, что дренирование не нужно, а даже вредно и может привести к инфицированию. Автор склонен оставлять аспирационную дренажную трубку на 48 ч не для дренирования крови, а для обнаружения желчи в случае неосторожного повреждения желчного протока. Это позволяет раньше распознать повреждение протока и принять соответствующие меры. Еслп не будет дренирования, желчь останется в брюшной полости, и диагноз будет поставлен несвоевременно. Некоторые хирурги помещают дренажную трубку в кармане Morison плп в винсловом (Winslow) отверстии. Важно также дренировать подпеченочное пространство (Mirizzi предложил термин «подпеченочное дренирование»).
Доступ к желчному пузырю
Альтернативных разрезов много: субкостальный и его разновидности, правый парамедианный. Мауо— Robson, Mallet—Guy, в виде хоккейной клюшки, срединный ксифоумбиликальный и т. д.
Мы применяем только два разреза: субкостальнып и разрез Mirizzi. Разрез Mirizzi будет описан ниже: он имеет преимущества субкостального и вертикального разрезов и дает отличный доступ.
Разрез Mirizzi
Этот разрез двет превосходный доступ для оперативных вмешательств на желчевыводящих путях и желудке, при грыжах пищеводного отверстия диафрагмы, при стволовой и селективной ваготомии и т. д. Дренирование и промывание с помощью Т-образной трубки может быть выполнено через этот разрез. Mirizzi не наблюдал эвисцерации, произведя 4000 холецистэктомии. Автор имеет аналогичный опыт, выполнив более 2000 операций.
— Также рекомендуем «Холецистэктомия через мини доступ. Техника холецистэктомии от дна желчного пузыря.»
Оглавление темы «Хирургия желчных путей.»:
1. Хирургическая анатомия желчного пузыря и пузырного протока.
2. Хирургическая анатомия общего желчного протока. Фатеров сосочек и его изучение.
3. Анатомия фатерова сосочка. Хирургическая анатомия сфинктера Одди.
4. Печеночная артерия. Пузырная артерия. Треугольник Calot. Лимфатическая система желчного пузыря и желчных протоков.
5. Холецистэктомия. Удаление желчного пузыря. Показания к холецистэктомии.
6. Техника холецистэктомии. Обработка ложа желчного пузыря.
7. Холецистэктомия через мини доступ. Техника холецистэктомии от дна желчного пузыря.
8. Холецистостомия. Показания к холецистостомии. Холецистостомия под местной анестезией.
9. Техника традиционной холецистостомии. Методика обычной холецистостомии.
10. Исследование общего желчного протока. Методы исследования без холедохотомии.
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 13 августа 2015;
проверки требуют 14 правок.
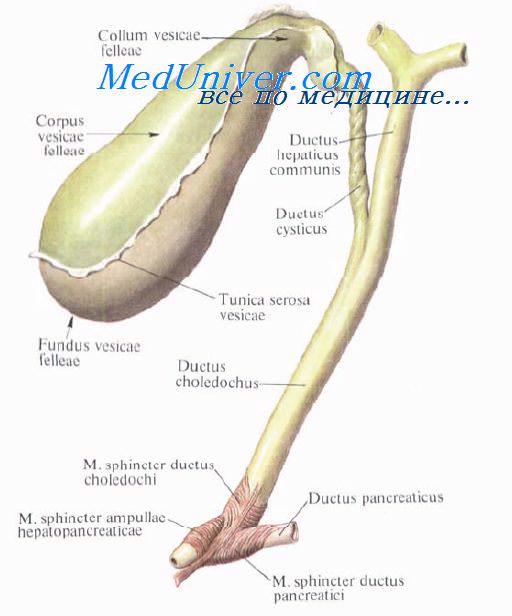
Жёлчный пузы́рь[1] или же́лчный пузы́рь[2] (лат. vesica fellea) — является резервуаром для накопления желчи, расположен на висцеральной поверхности печени в одноимённой ямке, его части – дно, тело, шейка, переходящая в пузырный проток. Стенка жёлчного пузыря состоит из трёх слоев: соединительнотканная, мышечная и слизистая, которая имеет мелкие, хаотичные складки, а в шейке и пузырном протоке – спиральную складку[3].
У человека находится в правой продольной борозде, на нижней поверхности печени, имеет форму овального мешка, величиной с небольшое куриное яйцо и наполнен тягучей, зеленоватого цвета жидкостью — жёлчью. От узкой части (шейки) пузыря идёт короткий выводной пузырный жёлчный проток. В месте перехода шейки пузыря в пузырный жёлчный проток располагается сфинктер Люткенса, регулирующий поступление жёлчи из жёлчного пузыря в пузырный жёлчный проток и обратно. Пузырный жёлчный проток в воротах печени соединяется с печёночным протоком. Через слияние этих двух протоков образуется общий жёлчный проток, объединяющийся затем с главным протоком поджелудочной железы и, через сфинктер Одди, открывающийся в двенадцатиперстную кишку в фатеровом сосочке.
Анатомия[править | править код]
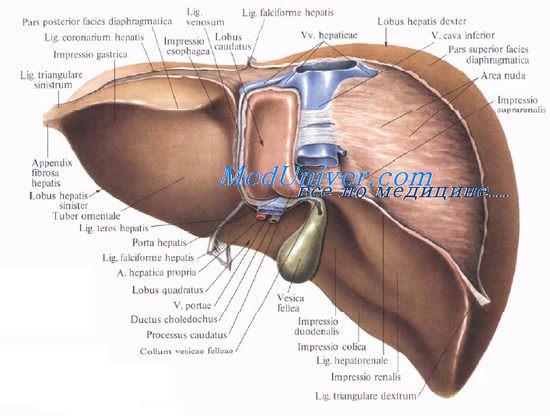
Жёлчный пузырь представляет собой мышечно-перепончатый мешок грушевидной формы, расположенный в ямке на нижней поверхности печени; он имеет удлинённую форму с одним широким, другим узким концом, причём ширина пузыря от дна к шейке уменьшается постепенно. Шейка жёлчного пузыря переходит в пузырный проток, который соединяется с общим печёночным протоком. Дно жёлчного пузыря соприкасается с париетальной брюшиной, а тело — с нижней частью желудка, двенадцатиперстной и поперечной ободочной кишок[4].
Длина жёлчного пузыря составляет 8-10 см, ширина — 3-5 см, ёмкость его достигает 50-60 см³[5]. Он имеет тёмно-зелёную окраску и относительно тонкую стенку. В жёлчном пузыре различают дно (лат. fundus vesicae fellae), самую дистальную и широкую часть, тело (лат. corpus vesicae fellae) — среднюю часть, и шейку (лат. collum vesicae fellae) — периферическую узкую часть, от которой отходит пузырный жёлчный проток (лат. ductus cysticus), сообщающий пузырь с общим жёлчным протоком (лат. ductus choledochus).
Основные заболевания[править | править код]
- Хронический холецистит — распространенное заболевание, чаще встречающееся у женщин. Может возникнуть после острого холецистита, но чаще развивается самостоятельно и постепенно, особенно на фоне желчнокаменной болезни, гастрита с секреторной недостаточностью, хронического панкреатита и других заболеваний органов пищеварения, а также ожирения[6].
- Желчнокаменная болезнь (холелитиаз, ЖКБ) — обменное заболевание гепатобилиарной системы, характеризующееся образованием камней в печёночных жёлчных протоках (внутрипечёночный холелитиаз), в общем жёлчном протоке (холедохолитиаз) или в жёлчном пузыре (холецистолитиаз)[7]. Наиболее обоснованные теории образования жёлчных камней:
- инфекционная — воспалительные изменения в стенке жёлчного пузыря;
- застоя жёлчи;
- нарушения липидного обмена.
- Хронический панкреатит — это воспалительный процесс в поджелудочной железе, продолжительностью более 6 месяцев, характеризующийся: наличием в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием внутрисекреторной и внешнесекреторной недостаточности[8].
- Полип желчного пузыря — аномальное разрастание тканей жёлчного пузыря, иногда опухоль внутренней или внешней поверхности. Часто имеет паразитарную природу, в протоках жёлчных путей селятся, например, описторхи и на УЗИ червивая опухоль видна как полип.
Система жёлчных путей с внешней стороны печени (выделена зелёным)
См. также[править | править код]
- Холецистэктомия — операция по удалению жёлчного пузыря
Примечания[править | править код]
Ссылки[править | править код]
- Желчный пузырь // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.



