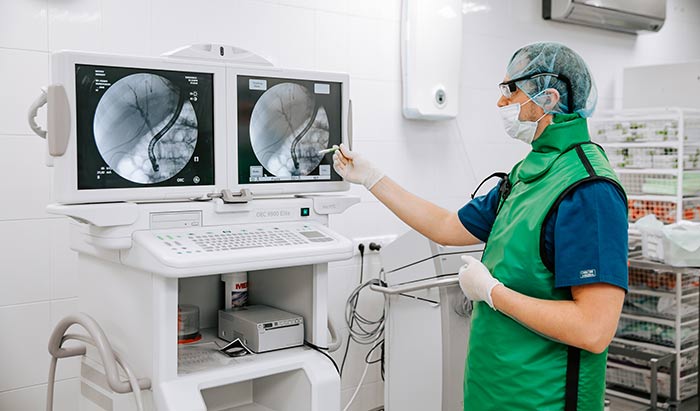
Лапароскопическая диагностика при раке желудка

Благодаря новейшим научно-техническим достижениям современная хирургия обладает возможностью проводить лапароскопические операции на внутренних органах. В настоящее время внимание квалифицированных специалистов приковано к мануально-ассистированному хирургическому вмешательству на желудке.
Данная малоинвазивная методика значительно уменьшает травматичность и продолжительность операции, а также вероятность возникновения осложнений в реабилитационном периоде. Многих людей интересует – что такое лапароскопия желудка? В нашей статье мы хотим рассказать для чего она выполняется, как к ней подготовиться, какой вид наркоза используют в ходе операции и каковы ожидаемые результаты данной манипуляции.
Что представляет собой лапароскопия?
Данный хирургический метод используют для оценивания состояния брюшных органов, выявления злокачественных патологий, лечения воспалительных процессов и варикозного расширения вен. Операцию проводят с использованием специального оптического оборудования.
Наиболее востребованными видами лапароскопии являются:
- удаление части поджелудочной железы;
- рассечение блуждающего нерва (вагуса);
- удаление надпочечниковых желез;
- резекция кишечника;
- рассечение спаек;
- удаление селезенки;
- рассечение мышечных покровов пищевода;
- резекция и удаление желудка.
После того как мануально-ассистированные операции были внедрены в хирургическую отрасль, возможности медицинских специалистов значительно расширились. Пациенты подтверждают, что благодаря лапароскопическому методу существенно снизилось время реабилитационного периода после операции!
Показания к проведению лапароскопии желудка
Желудок – это один из основных органов пищеварительного тракта. В нем продолжается процесс переваривания пищи, начавшийся в ротовой полости. Орган имеет форму мышечного мешка, расположенного между пищеводом и 12-перстной кишкой. Клетки его слизистых покровов вырабатывают многокомпонентный желудочный секрет, который преображает пищу в полужидкую массу и способствует ее переходу в тонкий кишечник.
При формировании рака желудка и развитии таких патологических процессов, как неконтролируемое кровотечение вследствие язвенной болезни или перфорации стенки желудка, а также при наличии доброкачественных полипов, удалить которые гастроскопическим методом невозможно, может понадобиться полное (крайняя мера, позволяющая сохранить жизнь пациенту) или частичное удаление органа.
Во многих случаях удаление пораженного злокачественной опухолью желудка проводят лапаротомическим (открытым) методом, при котором для доступа к органу требуется выполнить обширный операционный разрез – по всей длине брюшной полости.
Показания для проведения лапароскопии желудка определяет лечащий врач – проведение этой процедуры может быть целесообразно:
- при подозрении на онкологию – для уточнения глубины поражения стенок органа;
- доброкачественных новообразованиях;
- выявлении процесса метастазирования («прорастания») опухоли в брюшину и близлежащие органы – печень, поджелудочную железу.

При выполнении операции малоинвазивным способом необходимо произвести только несколько надрезов для введения лапароскопического инструментария – катетера с видеокамерой
Особенности выполнения процедуры
На сегодняшний день в хирургической практике существует несколько техник удаления или резекции желудка. Выбор конкретного способа производится опытным хирургом с учетом клинического состояния пациента, его анатомических особенностей и распространенности патологического процесса. Для выполнения операции применяется общий наркоз!
В течение всех манипуляций (длительностью около трех часов) пациент не будет чувствовать никаких болевых ощущений, а за его физическим состоянием постоянно следит квалифицированный специалист-анестезиолог. После того как пациенту ввели препараты для наркоза, врач через нос вводит тонкий катетер для промывания желудочной полости антисептическим раствором и отведения жидкостей в период реабилитации.
Далее на животе выполняется небольшой разрез (длиной около 1 см) и вставляется лапароскоп – катетер с источником света и небольшой видеокамерой, которая на монитор транслирует увеличенное в 16 раз изображение непосредственного операционного поля. В ходе процедуры на него ориентируется операционная бригада. Для исключения наличия метастазов в начале операции проводят лапароскопическое исследование брюшных органов.
Для проведения исследования органов с помощью лапароскопа через небольшие разрезы стенки брюшины вводится видеокамера и дополнительный инструментарий.
Через 2–3 разреза вставляются операционные инструменты, в том числе и лапароскопический хирургический нож и специальное приспособление для введения в брюшную полость углекислого газа. Это необходимо для расширения стенок брюшины и создания необходимого пространства для работы хирурга. После завершения операции газ полностью удаляют.
После того как желудочная полость будет тщательно исследована, производят отсечение или удаление пораженной части органа и соседних тканей. Затем хирург соединяет оставшиеся части желудочно-кишечного тракта. В случае отсутствия кровотечения или других осложнений операция заканчивается удалением инструментария и сшиванием разрезов. При необходимости может быть оставлен дренаж.
В тех случаях, когда после лапароскопического исследования дальнейшее выполнение операции малоинвазивным способом становится невозможным (к примеру – вследствие появления сложностей при отделении желудка из-за наличия спаечного процесса или анатомических особенностей брюшины, при которых трудно получить достаточный видеообзор), с целью безопасности пациента проводят лапаротомию. Однако это явление не считают операционным осложнением.

Во всех экстренных случаях перед принятием решения по дальнейшим методам проведения операции и возможных типах лечения патологических процессов хирург проводит обсуждение со всей бригадой, на специалистах которой также лежит индивидуальная ответственность за состояние здоровья пациента
Противопоказания для проведения лапароскопии
Существует ряд патологических состояний, при которых применение лапароскопической процедуры не желательно, к ним относятся:
- геморрагический шок;
- нарушение свертывания крови;
- хронические заболевания органов дыхательной, сердечной и сосудистой систем;
- острая печеночная или почечная недостаточность;
- наличие у пациента гиперчувствительности к лекарственным средствам, которые применяют при лапароскопии;
- перитонит;
- поздние сроки беременности.
Правила подготовки к операции
Перед поступлением в хирургическое отделение пациенту необходимо подготовить результаты:
- медицинского заключения семейного врача, в котором будет указан диагноз и перечень принимаемых лекарственных препаратов;
- электрокардиографии;
- обследований, которые проводились в процессе диагностирования патологического процесса с помощью методик медицинской визуализации – гастроскопии, компьютерной томографии, УЗИ;
- лабораторных исследований крови – коагулограммы, общеклинического и биохимического анализов;
- рентгеновского снимка грудной клетки;
- заключения врача-анестезиолога.
За 7 дней до проведения операции пациент прекращает принимать противосвертывающие препараты и Токоферол (витамин Е).
Как протекает послеоперационный период?
По окончании хирургической процедуры пациента переводят в палату интенсивной терапии – это необходимо для обеспечения полного контроля за медленным пробуждением после наркоза. Пребывание в послеоперационном отделении длится сутки, затем пациент переводится в хирургический стационар. В первые двое суток пациент будет ощущать боли и дискомфорт в прооперированной зоне.
Около недели больной не сможет самостоятельно пить и есть, поэтому он получает инфузии жидкостей. Пациенту вводят катетер для выведения мочи и назогастральный зонд, через который вводится питание. Трубка достигает тонкого кишечника – это необходимо для предупреждения желудочного кровотечения и рвоты.
При удалении всего желудка с целью питания пациента в период реабилитации в верхней области живота выводят кишечную стому (отверстие, соединяющее внутренние органы с брюшиной), сформированную из среднего отдела тонкой кишки. Восстановление функциональной деятельности системы пищеварения представляет собой постепенный процесс. Извлечение назогастрального зонда производят после полной нормализации моторики кишечника.

В восстановительном периоде больной будет получать жидкое питание, в случае удовлетворительного усваивания пищу постепенно заменяют на мягкую, а затем на твердую
По окончании реабилитации пациенту подбирают подходящую диету и дают подробные рекомендации на предмет рационального питания. В большинстве случаев необходимо дополнительно принимать разнообразные витамины. Часто изменение рациона – это временное явление, однако при некоторых обстоятельствах соблюдать определенную диету потребуется на протяжении всей жизни.
Время пребывания в стационаре отличается у разных больных, чаще всего длительность послеоперационного периода составляет 10 дней. Подниматься с постели большинство пациентов могут уже через сутки после операции. Даже несмотря на болезненные ощущения это необходимо делать для улучшения моторики кишечника, ускорения процесса реабилитации, предотвращения образования тромбов, уменьшения риска легочной инфекции и других осложнений послеоперационного периода.
Удаление мочевого катетера осуществляют в зависимости от состояния больного, обычно это происходит через двое суток после операции.
Вопрос питания является очень важным для пациентов, которым было произведено удаление желудка – они должны употреблять продукты, которые богаты белками и содержат низкое количество сахаров. Еда будет быстро поступать в тонкий кишечник и для того, чтобы избежать неприятные симптомы, порции должны быть небольшие и принимать пищу следует несколько раз в течение дня.
Такие больные нуждаются в регулярных инъекциях цианокобаламина (витамина В12), поскольку его всасывание происходит в желудке. Хочется добавить, что и пациенты, которым была удалена лишь часть органа тоже могут страдать от дефицита данного вещества. Поэтому существует необходимость в регулярном контроле его концентрации в крови.

В послеоперационном периоде пациенту нужно глубоко дышать и двигать ногами, выполнение необходимых упражнений проходит под контролем врача-физиотерапевта
Прогноз выживаемости после лапароскопии при раке желудка
После оперативного вмешательства пациенту регулярно проводят профилактические обследования, которые позволяют своевременно выявить рецидив злокачественного процесса. Продолжительность жизни зависит от того, на какой стадии болезни была проведена операция по удалению опухоли. Если онкологическая патология была обнаружена на ранней стадии, то человек живет несколько десятков лет.
По данным медицинской статистики, выживаемость больных карциномой желудка после хирургического вмешательства – около 20%. К сожалению, такой низкий показатель объясняется редкостью раннего выявления злокачественного поражения желудка. В случаях появления отдаленых метастаз жизнь пациента значительно сокращается, операция всего лишь облегчает его самочувствие.
Исследование на онкомаркеры на рак желудка
Диагностировать рак желудка без применения сложных и не всегда легко переносимых исследований, к сожалению, пока невозможно. Хотя распространённой практикой «диспансеризации» уже стало исследование онкомаркеров. К сожалению, этот метод трудно отнести к высокочувствительным (чувствительность этих тестов не превышает 50%). И все же повышение значений СА 72-4, РЭА, СА 19-9 служит сигналом к обязательному углубленному обследованию и исследованию увеличенного показателя в динамике.
Большее значение онкомаркеры имеют при оценке распространенности процесса и при возникновении рецидива заболевания после успешного лечения.
Симптомы
Для ранних стадий рака желудка характерно обилие паранеопластических симптомов, часто маскирующих развитие опухоли и уводящих в сторону от правильного диагноза.
- Один из самых ярких симптомов — черный акантоз, при котором развивается сопровождающаяся ворсинчато-бородавчатыми разрастаниями темная пигментация кожи подмышечных впадин и других крупных кожных складок. Иногда черный акантоз на несколько лет опережает проявления самой опухоли.
- Полимиозит, дерматомиозит, кольцевидная эритема, пемфигоид, не уступающий лечению тяжелый себорейный кератоз также требуют углубленного обследования с обязательным проведением эндоскопии желудка.
- Бывают случаи, когда выработка клетками опухоли глюкокортикоидных гормонов, которые в норме синтезируются надпочечниками, вызывает даже формирование т.н. эктопического синдрома Кушинга. При нем жировая ткань откладывается преимущественно на лице и животе (так называемый матронизм), повышается артериальное давление, развивается склонность к переломам костей и акне.
- Частым паранеопластическим проявлением рака желудка, впрочем, как и многих других опухолей является мигрирующий тромбофлебит (синдром Труссо).
- Тяжелее всего заподозрить развитие рака желудка, когда у пожилых людей вдруг начинает быстро прогрессировать деменция, или появляются нарушение координации движений, изменение походки, нарушение равновесия.
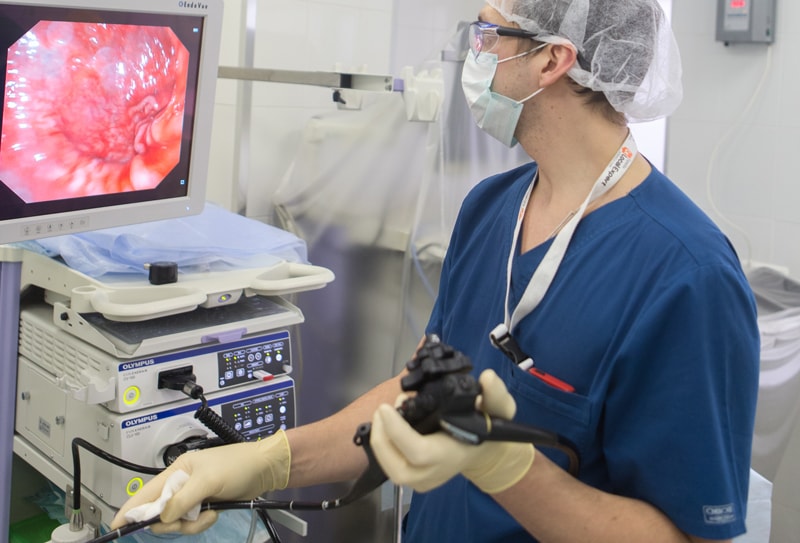
Ситуация усугубляется сходством клинической, рентгенологической и эндоскопической картины при изъязвленных опухолях и язвенной болезни. Поэтому самым чувствительным способом диагностики считается эзофагогастродуоденоскопия (ЭГДС, гастроскопия) с множественной биопсией, обязательной у пациентов, относящихся к группе риска. ЭГДС позволяет одновременно:
- выполнить биопсию и провести дальнейшее гистологическое и цитологическое исследование с целью морфологической верификации новообразования и диагностики;
- осуществить лечебные манипуляции по коагуляции полипа с его удалением при небольших размерах (до 2 см);
- остановить кровотечение;
- провести зонд для кормления и т.д.
При угрозе кровотечения используется менее травмирующая браш-биопсия. В сомнительных случаях назначают повторную биопсию через 8-12 недель. Но даже этот способ диагностики дает правильный ответ только в 90% случаев и может дать ложно отрицательный результат при инфильтративном росте опухоли (такой рак называют скирр).
Кроме рака в желудке могут развиваться и опухоли из других клеток, требующие совершенно иных подходов к лечению (саркома, лимфома). Единственный способ разобраться в этом — множественные биопсии при проведении ЭГДС. Для выявления измененных участков тканей, не обнаруживаемых при обычном осмотре, используют т.н. хромогастроскопию. Этот метод позволяет проводить диагностику опухолей на ранних стадиях благодаря тому, что при окрашивании слизистой оболочки желудка по время процедуры специальными красителями (конго-рот/метиленовым синим, индигокамином) и даже раствором Люголя опухолевые ткани выглядят иначе, чем здоровые.
Когда необходимо проведение ЭГДС (гастроскопии)?
Существуют заболевания, считающиеся предраковыми, при которых необходимо периодическое обследование независимо от наличия симптомов. К ним относят:
- хронический атрофический гастрит с т.н. кишечной метаплазией особенно при наличии хеликобактерной инфекции;
- язвенная болезнь желудка;
- пищевод Баррета;
- дефицит витамина В12 (пернициозная анемия);
- аденоматозные полипы желудка;
- гипертрофическая гастропатия.
Операции на желудке в связи с доброкачественными новообразованиями, перенесенные более 10-лет назад, и отягощенная наследственность также относятся к ситуациям, требующим пристального наблюдения.
Вы должны регулярно наблюдаться с обязательным регулярным проведением ЭГДС, если у ваших родственников диагностировались:
- рак органов желудочно-кишечного тракта,
- семейный аденоматозный полипоз толстой кишки,
- синдром Гарднера,
- синдром Пейтца-Егерса,
- семейный ювенильный полипоз,
- синдром Ли Фраумени.
С развитием генетики стали известны некоторые гены, определенные мутации которых при особых условиях приводят к раку желудка.
Существуют и регионы, в которых, видимо в результате особенностей питания или экологии, заболеваемость существенно выше средних показателей (Япония, некоторые страны Европы, Скандинавия, Южная и Центральная Америка, Китай, Корея, страны бывшего СССР). Людям, длительно живущим в этих районах, надо внимательнее относиться к своему здоровью и периодически проводить ЭГДС. Сигналом к обязательному обследованию может послужить такой показатель как концентрация пепсиногена сыворотки крови (в норме — меньше 70 нг/мл) и соотношение его фракций (ПГ1/ПГ2).
При невозможности проведения ЭГДС, например, из-за сопутствующих заболеваний, может быть проведена полипозиционная рентгенография с двойным контрастированием бариевой взвесью и воздухом. Этот метод обладает, правда, гораздо меньшей чувствительностью при ранних стадиях заболевания и не дает возможности морфологической верификации. Дополнительно используют МСКТ и УЗИ, однако точность последнего исследования даже при опытном исследователе очень зависит от технических возможностей аппарата, особенностей телосложения и правильности подготовки пациента.
Лапароскопическая диагностика желудка
При подозрении на распространение опухоли по брюшной полости возможно проведение диагностической лапароскопии и лапароскопического УЗИ, позволяющих подробно изучить процесс в непосредственной близости.
Этот метод позволяет осмотреть поверхности печени, передней стенки желудка, париетальной (выстилающей стенки брюшной полости) и висцеральной (покрывающей органы) брюшины с проведением при необходимости биопсии. В некоторых случаях эти данные принципиально важны для выбора лечения.

Прогноз при раке желудка
Прогноз зависит от количества пораженных лимфатических узлов и уровня поражения лимфатических коллекторов, глубины прорастания опухоли в стенку желудка, стадии процесса, типа роста и типа самой опухоли. По данным МНИОИ им. П.А.Герцена 5-летняя выживаемость при диагностике рака желудка на ранней стадии и быстро начатом лечении достигает 85-90%. В случае более позднего выявления ещё резектабельной опухоли — 11-54%, и даже в случае выявления рака на IV стадии лечение позволяет обеспечить 7% выживаемость больных в течение 5 лет.
Цены в Европейской клинике на диагностику рака желудка
- Гастроскопия — 19 400 руб.
- Рентгеноконтрастное исследование пищевода и желудка — 16 700 руб.
- Ультразвуковое исследование брюшной полости — 5 100 руб.
- Диагностическая лапароскопия — 43 900 руб.
Но речь ведь не только о продлении жизни. Цель лечения в большинстве даже далеко зашедших случаев в улучшении её качества, избавлении человека от множества тягостных симптомов, в том числе болей, обеспечении ему возможности вести обычный образ жизни, заниматься важными для него делами, общаться с близкими.
Современные методы лечения рака желудка, применяемые в Европейской клинике, позволяют проводить лечение с минимальными сроками госпитализации и использованием малоинвазивных методик, улучшающих не только прогноз для жизни, но и качество самой жизни наших пациентов.
Запись
на консультацию
круглосуточно