Контрастным веществом для исследования желчного пузыря является
В 60 % случаев общий желчный проток проходит через ткань поджелудочной железы. Большинство острых и хронических панкреатитов в своем развитии имеют прямую связь с патологией желчного пузыря и желчных путей.
Методы выделительной холецистографии и холецистохолангиографии основаны на способности печени выделять в составе желчи контрастные вещества, введенные в организм, которые затем могут концентрироваться в желчном пузыре. При холецистохолангиографии контрастное вещество принимается внутрь, всасывается в тонкой кишке, затем выделяется гепатоцитами вместе с желчью. При внутривенной холеграфии контрастное вещество, введенное в кровяное русло, достигает вместе с кровью паренхимы печени и также выделяется ее клетками вместе с желчью. Пероральная холеграфия является наиболее физиологичным методом исследования, позволяя изучать функцию желчного пузыря в условиях, приближающихся к нормальным. Внутривенная холеграфия сокращает сроки выявления изменений и дает более контрастное изображение всей желчевыделительной системы.
К наиболее распространенным препаратам для холеграфии относятся билиселектан, холевид, прайодакс, йодобил, йодогност, цистобил, байогностил, орабиликс, йопагност. Эти вещества содержат тетрайодфенолфталеин либо фенилпропионовую кислоту и от 50 до 70 % йода. Для внутривенной холеграфии применяют билиграфин, билигност, холографин и др.
Накануне исследования в 19 ч больной принимает 2 сырых яйца и больше ничего не ест. В 21 ч начинает принимать контрастное вещество в таблетках — по 1 таблетке через 30 мин, запивая их сладким чаем или минеральной водой.
Утром натощак производится обзорная рентгеноскопия брюшной полости. Определяют положение желчного пузыря, степень контрастирования, болезненность. Делают обзорные рентгенограммы правой половины брюшной полости, области печени и желчного пузыря.
Далее больной выпивает 2 сырых яйца и съедает кусочек масла. Снимки делают через 45 мин после приема яиц и масла, затем еще через 45 мин.
Специальный завтрак дают для определения двигательной способности желчного пузыря, после завтрака пузырь обычно должен сократиться на 1 — 2 см.
Вторую и последующие серии рентгенограмм делают в горизонтальном положении больного для определения смещаемости пузыря и выявления перихолецистита.
Методика внутривенной холеграфии следующая. Препарат вводят медленно в течение 4 — 5 мин внутривенно. Количество его зависит от насыщенности раствора и процентного содержания йода. Так, 20 % раствор билигноста вводят в количестве 30 — 40 мл, 35 % раствор билиграфина — в количестве 30 мл, а 50 % раствор билиграфина форте — в количестве 20 мл.
Иногда контрастное вещество вводят не в вену, а в капельницу, где оно смешивается с 5 % раствором глюкозы или изотоническим раствором хлорида натрия и затем постепенно, капельно поступает в кровяное русло.
Через четверть часа больному производят рентгеновские снимки с интервалами 15 — 20 мин. Желчные протоки хорошо видны через 30 мин после введения препаратов. Изображение желчного пузыря наиболее интенсивно через 1,5 — 2 ч. Изучив желчный пузырь, определяют его сократительную функцию. Если холеграфию производят больному, уже перенесшему холецистэктомию, снимки рекомендуется делать с более короткими интервалами, через 5 — 10 мин.
Томографию желчного пузыря выполняют в положении больного на животе, на глубине 4 —5 см от поверхности стола, томограммы желчных протоков — на 6,7 см. Рентгеносъемка пузыря производится после завтрака, стимулирующего сокращение органа, и сочетается как с внутривенной, так и с пероральной холеграфией.
Интерес представляет содружественное исследование желчных протоков и двенадцатиперстной кишки для выявления особенностей сфинктера печеночно- подже луд очной ампулы (сфинктер Одди). Ценным является длительная рентгенокиносъемка с минимальной частотой кадров (1—2 в секунду), которую можно осуществить с помощью специального прерывателя. Сочетание внутривенной холеграфии с дуоденографией заключается в следующем.
Больного подготавливают так же, как для обычного рентгенологического исследования, делают пробу на чувствительность больного к йодистым препаратам. В день исследования натощак пациенту вводят в двенадцатиперстную кишку обычный дуоденальный зонд до нижней трети нисходящей части кишки, внутривенно вводят 40 мл 20 % раствора билигноста или 20 мл 50 % раствора билиграфина и одновременно подкожно 0,5 — 0,7 мл 1 % раствора морфина. Морфин усиливает сокращение сфинктера печеночно-поджелудочной ампулы и повышает давление в системе желчных путей, что способствует лучшему контрастированию протоков.
Рентгенограммы производят в горизонтальном положении больного на спине.
Холедуоденография дает возможность изучить взаимоотношения между желчевыводящей системой и двенадцатиперстной кишкой, выявить БСД и терминальный отрезок общего желчного протока.
В случаях, когда тень желчного пузыря и протоков малоконтрастна, а контрастирующий препарат в большом количестве поступает в двенадцатиперстную кишку, вводят подкожно 0,25 — 0,5 мл 1 % раствора морфина. Этот препарат тонизирует сфинктер печеночно-поджелудочной ампулы, и тень желчного пузыря становится интенсивней.
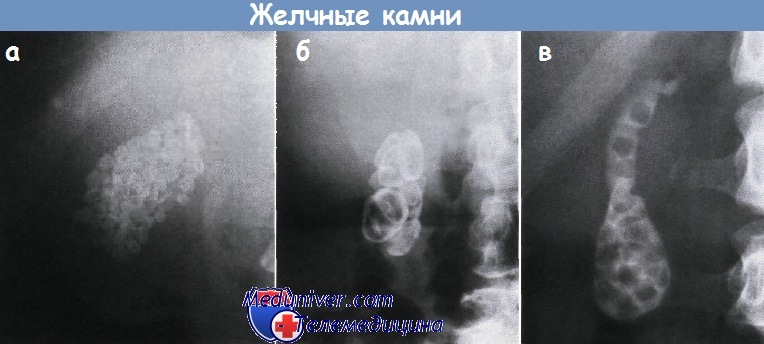
Характерными рентгенологическими признаками патологии желчных путей при различных заболеваниях поджелудочной железы являются конкременты желчного пузыря и протоков, стриктуры протоков, их расширение по ходу гепатикохоледоха и сужение в диетальной части, рефлюкс контрастного вещества в главный панкреатический проток (вирзунгов проток).
Дооперационные контрастные методики не позволяют уловить особенностей желчной патологии; как правило, это возможно только при интраоперационных исследованиях, при непосредственном введении контрастного вещества в полость пузыря или протоков. Обычно дифференцируются три признака — камни в пузыре, конкременты в протоках; расширение гепатикохоледоха; конусовидное сужение его терминального отдела.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Холецистография это инструментальный способ диагностики заболеваний желчного пузыря и желчных протоков. Этот метод основывается на использовании рентгеновских лучей. ХЦГ позволяет четко визуализировать на снимках изучаемый орган и обнаружить все виды его патологии. Этот способ нельзя считать совершенно безопасным, но врачи прибегают к нему. Высокая информативность делает холецистографию желчного пузыря популярной исследовательской техникой.
Что такое холецистография желчного пузыря и желчных протоков
Это исследование органа при помощи рентгена. Процедура требует использования контрастного вещества, на 52% состоящего из йода. Оно всасывается в кровь, затем с желчью попадает в пузырь и подсвечивает его изнутри под рентгенологическими лучами.
Что можно увидеть на снимке:
- размеры, форма, положение желчного;
- рельефность внутренней стенки;
- степень сократимости гладкой мускулатуры органа;
- присутствие образований.
Отличительная черта исследования — проводится при удовлетворительном функционировании печени.
Цель диагностики
Холецистография желчного пузыря помогает аппаратно выявить заболевания желчного. ХЦГ выявляет:
- особенности пузыря (анатомические, функциональные);
- дискинезии, опухоли, камни, воспалительные процессы в ЖП.
Метод используют при клинических симптомах болезни для первичной диагностики и при подтверждении существующего и диагноза (контроль терапии).
Разновидности приемов
Основой метода является способность печени поглощать йодистые соединения и выводить их вместе с желчью в холецистис, который концентрирует микроэлементы. Типы холецистографии желчного пузыря:
- пероральный (оральный);
- внутривенный;
- холангиография.
Пероральная холецистография
Заключается в приеме таблеток, которые содержат контраст, за 12 часов до процедуры. Количество в них йода — 65-75%. Из тонкого кишечника препарат всасывается в кровь, аккумулируется в печени, с желчью транспортируется в ЖП. Снимки показывают конфигурацию органа. Проходимость желчных каналов, эвакуаторную деятельность пузыря оценивают после приема жирной пищи.
Внутривенная холецистография
Характеризуется быстрым всасыванием контраста. В холедохах препарат можно обнаружить через 20 минут, в ЖП спустя 1,5 часа. Рентгеновские снимки делают с определенной периодичностью (10-15 мин.), затем пациент получает желчегонный завтрак. Цель — изучить функции пузыря. Внутривенная холеграфия выявляет сбои в оттоке желчи, обнаруживает камни, определяет степень утолщения стенок.
Подвидом внутривенного способа является инфузионная схема. Контраст вводится вместе с раствором глюкозы капельно в течение получаса. Дает длительное окрашивание желчевыводящих каналов. Используется у пациентов после холецистэктомии.
Преимущество техники — метод исследования проводится независимо от состояния кишечника после холецистографии желчного пузыря, при «отключенном ЖП» (желчные кислоты не попадают в пузырь).
Холангиография
Способ изучения билиарной системы при отклонениях в работе печени. Контраст доставляют прямо в пузырь, желчные протоки путем чрескожной пункции. Выявляются закупорки, опухоли холедохов, конкременты. Лапароскопическую холецистографию желчного пузыря делают под контролем глаза. Чрескожную чреспеченочную холецистографию выполняют непосредственно перед хирургическим вмешательством.
Современная медицина использует холангиографию редко из-за тяжелых побочных эффектов – сепсиса, аллергии, риска летального исхода (1% случаев).
Показания и противопоказания
Холецистография желчного пузыря — процедура, которая использует для диагностики лучи рентгена и контрастное вещество с йодом. Применять этот метод необходимо, имея веские причины для диагностики.
Основания:
- подтверждение существующего диагноза;
- клинические проявления заболеваний ЖВП.
Показания:
- вероятная желчнокаменная болезнь;
- нарушение двигательной функции желчевыводящих путей;
- наличие новообразований;
- подреберная боль справа;
- непереваривание жиров в кишечнике.
Противопоказания к проведению холецистографии желчного пузыря имеют относительный и абсолютный характер. Связано это с введением йодсодержащего вещества и рентгеновским излучением.
Относительные:
- повышен уровень билирубина;
- цирроз печени;
- воспаление внутрипеченочных протоков (холангит в активной фазе).
Исследование можно проводить при улучшении состояния пациента.
Абсолютные:
- острые заболевания печени;
- почечная недостаточность (выведение 10% контраста происходит почками);
- обострения сердечно-сосудистых болезней;
- аллергические реакции;
- беременность и лактация.
При противопоказаниях ХЦГ желчного пузыря заменяется другими видами диагностики.
Особенности подготовки пациента к холецистографии желчного пузыря
Подготовка к холецистографии начинается за 2 дня с диеты. Запрещены продукты, вызывающие брожение (фрукты и овощи в свежем виде, молоко, бобовые, ржаной хлеб), жирная пища. Исследование проводят натощак.
Алгоритм подготовки пациента включает:
- последний прием пищи накануне процедуры — до 8 часов вечера (вода без ограничений);
- накануне и утром ставится клизма.
Это общие требования, которые не зависят от типа холецистографии. При оральном виде холецистографии желчного пузыря за 12 часов до процедуры нужно принять препарат с контрастом. Схема и доза назначаются врачом.
При внутривенной холецистографии желчного пузыря контраст используют перед процедурой методом инъекции. При холангиографии препарат йода вводят сразу в протоки, используя пункцию, в рентгенологическом кабинете.
За 24 часа до холецистографии проводят пробу на переносимость йода. Побочное действие от приема контраста — тошнота, диарея.
Техника проведения
Перед исследованием холецистиса делается рентген брюшной полости. Больной занимает вертикальное положение. Цель — исключить присутствие газов, которые указывают на прободение кишечной стенки (противопоказание к холецистографии желчного пузыря).
Исследование проводится при наполненном органе. Пациент лежит на животе на левом боку. Затем рентгенограмма делается в положении стоя. Так оценивается анатомия ЖП, холедохов. Заключительным этапом изучают моторную и эвакуаторную способность пузыря. Для этого пациент выпивает 2 сырых яйца. Исследование делают каждую четверть часа в течение 60 минут.
Существует ряд отрицательных факторов, влияющих на результат холецистографии:
- контрастное вещество не полностью поступает в желчь в результате нарушенной функции печени, рвоты, диареи;
- плохое всасывание в тонкой кишке, остаточный барий при исследовании желудочно-кишечного тракта;
- движение больного во время рентгенографии;
- неправильная подготовка к холецистографии.
Итогом будут искаженные результаты и некачественные снимки. Они могут стать причинами ошибок в постановке диагноза.
Что показывает данное исследование
Холецистография длится в среднем 1,5-2 часа. Она позволяет рассмотреть:
- особенности строения органа, холедохов: величину, форму, контуры, утолщения, рубцы;
- конкременты в ЖП: количество, величину, подвижность;
- проходимость желчных каналов;
- новообразования, полипы (расположение).
Расшифровку снимков осуществляет рентгенолог. На их основе выдается медицинское заключение.
Норма и отклонения
Если на снимках ЖП имеет гладкие, тонкие, ровные стенки, четко видно строение, форма органа грушевидная, он максимально заполнен — можно говорить о здоровом состоянии холецистиса.
Отклонения
При нормальном заполнении видны: подвижные контрастные элементы — признак камней, неподвижные дефекты — возможные доброкачественные новообразования, полипы. При частичном заполнении или отсутствии желчи в органе можно говорить о воспалительных процессах в пузыре (холецистит). В результате возникает непроходимость желчных протоков, нарушается концентрационная функция слизистой поверхности органа. При исследовании эвакуационной способности после желчегонного завтрака недостаточная сократимость холецистиса говорит о воспалении органа, закупорке общего протока.
Последствия и осложнения
Негативные эффекты при холецистографии имеют неярко выраженные проявления. Наиболее часто встречаются симптомы:
- головокружение;
- страх;
- тошнота, рвота, понос;
- металлический вкус во рту;
- чувство жара при инъекции.
Осложнения спровоцированы токсическим влиянием контрастного вещества, повышенной нервной возбудимостью пациента. Редкие летальные исходы связаны с аллергией на йодсодержащее вещество, гипокалиемией.
ХЦГ исследует желчный пузырь рентгеновским лучом в сочетании с контрастом. Применяется этот метод как дополнительное, первичное исследование при болезнях холецистиса. Ценность диагностики заключается в обнаружении рентгеноконтрастных камней, которые видны только на снимке.
При оперативных вмешательствах на печени этот способ применяется для визуального представления желчных каналов при подозрении на злокачественные новообразования.
Холецистография желчного пузыря обладает высокой информативностью. Сложность выполнения, длительная подготовка к процедуре, побочные действия способствуют не такому частому использованию этой методики проведения изучения ЖП, как хотелось бы.
Видео
Исследование желчного пузыря. Холецистография и холангиографияДля диагностики заболеваний желчного пузыря и желчных протоков наряду с биохимическими исследованиями функции печени и исследованием дуоденального содержимого, подробно описанными в курсе внутренних болезней, широко используются рентгенологические исследования. К ним относятся: обзорная рентгенография, холецистографня, холеграфия и холангиография. При обзорной рентгенографии в желчном пузыре могут быть найдены теин рентгеноконтрастиых конкрементов, обызвествление его стенок, встречающееся, правда, нечасто. Одновременно могут быть выявлены и заболевания смежных органов, протекающие под видом холецистита (камни почек к мочеточников, калькулезный панкреатит, деформирующий спондилоартроз и др.). Методы холе цистографии и холеграфии основаны на способности клеток печени выделять с желчью йодсодержащие вещества, которые, попадая в желчные пуги, позволяют получить их изображение на рентгенограммах. Холецистография осуществляется после приема внутрь 3—3,5 г билитраста или 4—6 г понаносвой кислоты (холевид). Всасываясь в кншечинке, контрастное вещество с током крови попадает в печень, где почти 70% его постепенно выделяется с желчью. Накапливаясь в желчном пузыре, оно концентрируется, достигая максимума спустя 14—16 ч. При этом па рентгенограмме становится видным желчный пузырь. Конкременты в нем определяются в виде округлых или овальных дефектов на фоне тени пузыря (рис. 125). После желчегонного завтрака (2 желтка) изучают двигательную функцию желчного пузыря. В норме через 30— 40 мин он опорожняется наполовину. Если желчный пузырь сокращается на 2/3 и более, это свидетельствует о его гиперкинетическом состоянии. Сокращение на 7з и менее говорит о нарушении его моторной функции. Отсутствие контрастирования желчного пузыря может наблюдаться при закупорке пузырного протока камнем («исключенный» желчный пузырь) или слабой конценграцнонной способности его слизистой оболочки. Отрицательный результат исследования может быть обусловлен также нарушением всасывания контраста слизистой оболочкой кишечника либо отсутствием поглощения его клетками печени (гепатит, желтуха, цирроз), в результате чего контраст полностью выводится почками. При холеграфии контрастное вещество (билигност, билиграфии) вводят внутривенно. Почти 90% его поглощается печенью и выводится с желчью, быстро создавая высокую концентрацию препарата в желчных протоках. При этом они становятся хорошо видны на рентгенограммах в отличие от холецнетографни, при которой протоки контурируются слабо. Холеграфию чаще используют при «отключенном» желчном пузыре, а также у больных, перенесших холецнстэкто-мню. Преимуществом данного метода является также независимость от состояния кишечника и функции желчного пузыря. Отрицательные результаты наблюдаются лишь при диффузном поражении паренхимы в печени, когда нарушается выделительная функция гепатоцитов, в частности при концентрации билирубина в крови выше 17 мкмоль/л (1 мг%). Для лучшего изображения желчных протоков в последнее время широко применяют инфузионную холеграфию. при которой контрастное вещество вводят внутривенно капелмю (40—50 капель в минуту) в 200 мл 5% раствора глюкозы. В отдельных случаях ее сочетают с пероральной холецистографией. При холангиографии рентгеноконтрастное вещество вводят непосредственно в желчные протоки. Это может быть достигнуто путем чрескожиой пункции внутрипеченочных протоков, введения контрастного вещества через существующий наружный желчный свищ либо во время оперативного вмешательства. Чрескожная чреспеченочная холангиография применяется обычно у больных обтурационной желтухой для выявления вызнавшей се причины (опухоль протоков, конкремент, опухоль головки поджелудочной железы), а также уровня окклюзии. Успешная пункция внутрипеченочных желчных протоков может быть осуществлена только при значительном расширении их, возникшем вследствие высокой желчной гипертензии на почве обтурации желчных протоков. В связи с опасностью подтекания желчи и крови из пункционного отверстия в свободную брюшную полость и возникновения перитонита исследование выполняют непосредственно перед оперативным вмешательством. Менее опасна и более целесообразна в этих случаях лапароскопическая холангиография, при которой пункцию производят под контролем глаза и, кроме того, осуществляют герметизацию пункционного отверстия путем пломбировки канала клеем. В случае обнаружения неоперабельной опухоли данный метод позволяет избежать ненужного оперативного вмешательства.
Фистулохолангиографию выполняют путем введения контрастного вещества (кардиотраст, трийотраст) через наружный желчный свищ или через дренаж, оставленный в гепатикохоледохе после oпeрации на желчных путях. Это исследование позволяет определить состояние желчных протоков, установить наличие в них конкрементов, рубцовых стриктур и других изменений. Операционная холангиография осуществляется во время хирургического вмешательства. Контрастное вещество с помощью специальных игл, металлических или полиэтиленовых канюль в зависимости от условий вводят в желчный пузырь, пузырный проток или его культю, непосредственно в гепатикохоледох или внутрнпеченочные протоки. Снимки делают с помощью передвижного рентгеновского аппарата. Для этого под больного предварительно подкладывают специальный ящик-туннель, позволяющий быстро менять кассеты с пленкой. Являясь ценным диагностическим методом исследования состояния желчных путей, операционная холангиография в настоящее время должна выполняться при всех операциях, предпринимаемых по поводу патологии последних. Более усовершенствованным методом контрастного исследования желчных путей во время операции является рентгенотелевизионная холангиоскопия с помощью электронно-оптического усилители или преобразователя (ЭОП). Основным преимуществом его является возможность наблюдения на экране телевизора всех фаз прохождения контрастного вещества по желчным протокам, что позволяет более точно определить патологические изменения, например мелкие конкременты, которые по мере поступления контрастного вещества заливаются им и становятся невидимыми на обычных рентгенограммах. Кроме того, при этом методе можно исследовать функциональное состояние желчных протоков, в частности сфинктера Одди, что очень важно при решении вопросов хирургической тактики. Доза рентгеновского облучения больного и персонала, находящегося в операционной, при использовании ЭОП значительно ниже. Во время операции на желчных путях хирургу нередко приходится сталкиваться с целым рядом вопросов, для решения которых приходится прибегать и к другим исследованиям желчных протоков. Зондирование пластмассовыми зондами разного диаметра (2—5 мм) используют для определения стриктуры фатерова сосочка. В норме сосочек легко пропускает зонд диаметром 3 мм. Применение металлических зондов опасно из-за возможности повреждения стенок протока и двенадцатиперстной кишки. Для диагностики конкрементов применяют просвечивание протоков холодным светом — метод трансиллюминации. При этом конкременты определяются в виде разной величины темных точек на красном фоне, иногда перемещающихся. Для этой же цели служат специальные металлические зонды, соединенные с аппаратом «Фон-1». При соприкосновении конца зонда с камнем раздастся звуковой сигнал. С помощью эластического зонда с надувной манжеткой на конце (типа зонда Фогарти) производят не только ревизию протоков с целью установления конкрементов, но и их извлечение. Холедохоскопию — осмотр желчных протоков из их просвета — осуществляют с помощью специальных эндоскопических аппаратов — холедохоскопов и фиброхоледохоскопов. Это исследование позволяет оценить состояние слизистой оболочки, увидеть и удалить под контролем зрения самые мелкие конкременты и «замазку», оценить состояние устья большого дуоденального сосочка. Однако сложность данного метода, необходимость в дорогостоящей аппаратуре и специальном опыте ограничивают его применение. Холангиоманометрия и дебитеметрия (измерение давления в желчных протоках и количества жидкости, протекающей в них в единицу времени под постоянным давлением) дают возможность судить о проходимости желчевыводящего тракта и функциональной способности желчных протоков. К сожалению, на показатели этих методов существенное влияние оказывает операционная травма. особенно манипуляции в области фатерова сосочка, а также различные медикаменты, применяемые для подготовки к операции и во время проведения наркоза (морфин, фснтаннл и др.). Кроме того, эти исследования занимают значительное время. В связи с этим в последние годы их почти не применяют. — Также рекомендуем «Лечение холецистита. Операции при холецистите» Оглавление темы «Болезни печени и желчного пузыря»: |


