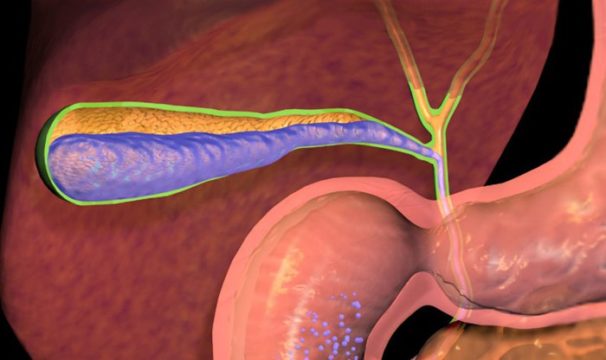
Конкремент культи желчного пузыря
№493958 Резидуальный конкремент культи желчного пузыря после холецистэктомии
Новиков Сергей Валентинович Муж., 43 лет. Россия Москва
Зарегистрированный пользователь
16.08.2011 14:36
Не соц.опрос и не «теоретический» вопрос для практикующих хирургов от коллеги коллегам:
Пациентка, россиянка, с хроническим калькулезным холециститом, по настоятельному увещеванию родственников, открывших клинику в земле обетованной, согласилась оперироваться в Израильской клинике. В плановом порядке была выполнена лапароскопическая холецистэктомия. Послеоперационный период протекал без осложнений, контрольных обследований не выполнялось, пациентка в положенные сроки выписалась и убыла на родину.
Через несколько дней у пациентки возникла температура. Пациентка лечилась в домашних условиях. Но состояние ухудшалось, присоединилось пожелтение кожных покровов и она обратилась за помощью в отечественное лечебное учреждение. При УЗИ выявлено расширение внутри- и внепеченочных желчных протоков, множественные конкременты во внепеченочных желчных протоках, абсцесс печени. Пациентке дренировали под УЗИ абсцесс печени, а конкременты из протоков были удалены эндоскопически (РХПГ+МЛЭ). Абсцесс благополучно был излечен.
Но! При рентгеноскопии желчных протоков (РХПГ) была выявлено следующая проблема. Во время лапароскопической холецистэктомии был удален не весь желчный пузырь, а оставлен весь пузырный проток с шейкой и фрагментом Гартмановского кармана желчного пузыря. Во фрагменте желчного пузыря остался камень 10 мм. Пациентка чувствует себя удовлетворительно, после полной ликвидации абсцесса, холангита, желтухи и удаления всех камней из протоков.
В данный момент стоит вопрос об удалении резидуального камня при помощи ретроградной эндоскопии (РХПГ+МЛЭ) через пузырный проток (если это удастся, то остается большая культя фрагмента желчного пузыря) или выполнять повторную лапароскопию с полным удалением остатков желчного пузыря с камнем и шейки пузыря с пузырным протоком (пациентка не в восторге от повторной операции)?
Вопросы:
1. При УЗИ до холецистэктомии не было выявлено наличие холедохолитиаза из-за неквалифицированного УЗИ или конкременты мигрировали из пузыря в протоки в процессе манипуляций с пузырем во время операции?
2. Контрольное УЗИ после любой плановой неосложненной операции не выполняется за рубежом? А как принято в Вашей клинике?
3. Насколько нежелательно оставление большой культи желчного пузыря в случае удаления резидуального конкремента при РХПГ+МЛЭ?
4. Как Вы поступали в Вашей практике в подобных случаях?
Ваше мнение?
Заранее благодарен!
Ответит можно в личном сообщении.
| |||||
| |||||
| |||||
Мнение зала, форум (0) | Похожие вопросы, темы (10) |
СОЗДАТЬ НОВОЕ СООБЩЕНИЕ.
Но Вы — неавторизованный пользователь.
Если Вы регистрировались ранее, то «залогиньтесь» (форма логина в правой верхней части сайта). Если вы здесь впервые, то зарегистрируйтесь.
Если Вы зарегистрируетесь, то сможете в дальнейшем отслеживать ответы на свои сообщения, продолжать диалог в интересных темах с
другими пользователями и консультантами. Помимо этого, регистрация позволит Вам вести приватную переписку с консультантами и другими пользователями сайта.
Зарегистрироваться Создать сообщение без регистрации
Рецидив
болей после так называемых органосохраняющих
операций, например холецистостомии,
связан с тем, что причина заболевания
не устранена. В равной мере это относится
и к тем случаям, когда оставлена часть
желчного пузыря или избыточная культя
пузырного протока, особенно если
последние содержат патологические
включения в виде камней или замазки.
Избыточной культей, по мнению одних
авторов является культя, длина которой
превышает 0,5 см., по мнению других – от
1 до 2 см.
Клинической
картины, характерной для “болезни
культи” пузырного протока нет. Обычно
она смазана и не имеет строгой очерченности:
чаще всего возникают приступы болей в
правом подреберье, иногда с лихорадкой,
желтухой. Рентгенологически при
внутривенной холангиографии удается
обнаружить избыточную культю пузырного
протока, а также получить представление
о ширине гепатикохоледоха. Болевой
синдром и признаки желчной гипертензии
при обнаружении избыточной культи
пузырного протока являются показанием
к проведению повторной операции, цель
которой не только в удалении избыточной
культи, но и в полной ревизии гепатикохоледоха
с устранением препятствия свободному
току желчи в ДПК. Удаление оставленного
ранее желчного пузыря или его остатков,
а также избыточно длинной культи
пузырного протока является обязательным,
так как последние представляют не только
субстрат для поддержания воспалительной
реакции, но и могут содержать камни иди
замазкообразные массы, гранулемы или
другие источники воспалительного
процесса.
Стриктуры желчных протоков.
Сужение
желчевыводящих путей после ранее
произведенных операций составляет от
6,5 до 20%. Причины сужения протоков более
чем в 95% случаев связаны с травмой протока
во время операции на желчных путях,
желудке и ДПК, а также последствиями
манипуляций на протоке. Второй по частоте
причиной сужения протоков являются
воспалительные изменения стенок.
Воспаление может быть вызвано конкрементом
или дренажной трубкой, а также пролежнем
от камня или трубки. После удаления
трубки, если произошел надрыв стенки
протока, также начинается процесс
рубцевания. Причиной сужения может
явиться вторичное вовлечение протоков
в процесс в связи с язвенной болезнью,
перихоледохеальным лимфаденитом или
другими воспалительными явлениями в
гепатопанкреатодуоденальной зоне.
Причиной стриктуры желчных протоков
может быть первичный склерозирующий
холангит (болезнь Дельбе). Заболевание
чаще встречается у мужчин. Первые
клинические признаки в виде желтухи,
кожного зуда и лихорадки в возрасте
20-40 лет, у 25-75% больных болезнь сочетается
с язвенным колитом. Морфологическая
картина сводится к перипортальной
реакции тканей с лимфоидной инфильтрацией
плазмотическими клетками и макрофагами,
перидуктальному фиброзу с утолщением
стенок протока и сужением просвета.
В
постановке диагноза ведущая роль
принадлежит непосредственному
контрастированию желчных протоков либо
путем ретроградной панкреатохолангиографии,
либо путем чрескожной чреспеченочной
холангиографии. При неполной стриктуре
контрастное вещество узкой полоской
поступает в дистальный отдел протока
с последующей эвакуацией в ДПК.
Профилактикой
этого тяжелого последствия операций
на желчных путях является прежде всего
плановая санация больных с ЖКБ, выполнение
основных правил техники при проведении
операции на желчных путях, щадящие
манипуляции на органах
гепатопанкреатодуоденальной зоны.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
Распространение желчнокаменной болезни увеличивается с каждым десятилетием вдвое. Бессимптомное течение заболевания становится причиной развития осложнений и необходимости хирургического вмешательства. Удаление желчного пузыря, последствия которого в 40% случаев приводят к развитию постхолецистэктомического синдрома, активно применяется для лечения желчнокаменной болезни.
Показания к операции
Удаление желчного пузыря, за и против которого существуют весомые аргументы, стало стандартом лечения желчнокаменной болезни. В пользу операции говорят следующие факты:
- холецистэктомия позволяет избежать грозных последствий ЖКБ: перфорации желчного, острого панкреатита, перитонита;
- при наличии немых камней, осложнение может возникнуть в любой момент из-за незначительных причин;
- плановая операция несет меньше рисков, чем экстренная;
- ЖКБ часто сопровождается дисфункцией желчного пузыря.
Однако часть специалистов считает, что холецистэктомия должна проводиться только по строгим показаниям. Проведение операции в целях профилактики осложнений ЖКБ нецелесообразно, так как сопряжена с определенным риском.
Показания к холецистэктомии:
- хронический калькулезный холецистит;
- гнойное воспаление, флегмона, гангрена желчного пузыря, перфорация стенок;
- фарфоровый желчный;
- полипоз желчного;
- острый холецистит.
Риск развития ЖКБ увеличивается с возрастом. После 70 лет у каждого четвертого обнаруживают камни в желчном пузыре. Известны случаи ЖКБ не только у взрослых, но и у детей. Причиной считают наследственную предрасположенность и врожденные аномалии строения билиарной зоны.

Осложнения
Лапароскопическая холецистэктомия – это малоинвазивный метод удаления органа. Вырезание органа проводится через мини-доступы. Хирург делает три-четыре прокола, после которых остаются малозаметные шрамы, не нарушающие внешний вид кожи.
Успех лапароскопии зависит от технической оснащенности клиники и профессионализма врача. По данным статистики осложнения встречаются в 1% случаев. Проблемы могут быть связаны с недостаточной подготовкой к операции. К наиболее частым явлениям относится: сердечная недостаточность, пневмония, нарушение работы почек, печени, развитие послеоперационной грыжи.
Осложнения интраоперационного периода
Во время проведения операции основную опасность представляют технические ошибки хирурга, которые могут привести к травматизации тканей. К основным осложнениям относится механическое и термическое повреждение желчных и печеночных протоков, паренхимы печени, кишечника, желудка. Наиболее опасно травмирование крупных сосудов: воротной вены и печеночной артерии.
Негативным моментом во время проведения операции является риск прорыва стенок органа. Это приводит к изливанию содержимого и контакту брюшной полости с воспалительной жидкостью, желчью и конкрементами.
Желчеистечение после холецистэктомии
В послеоперационный период у 20% больных в брюшной полости обнаруживают скопление жидкости. Однако опасное желчеистечение встречается у 1% пациентов.
Если желчь выходит через проколы, может образоваться свищ. При истечении желчи внутри формируются патологические состояния:
- Билома – это скопление желчи в брюшной полости, ограниченное стенками кишечника или сальником.
- Желчный асцит – это изливание в брюшную полость стерильной желчи. В ответ на раздражение брюшина начинает выделять жидкость.
Адаптация организма
Жизнь после удаления желчного пузыря зависит от включения компенсаторных механизмов пищеварительной системы. В 60% случаев организм успешно адаптируется к новым условиям. Лечащий врач даст подробные рекомендации, пропишет необходимые медикаменты.
Через один-два дня после лапароскопии пациента выписывают из больницы, в дальнейшем его наблюдает гастроэнтеролог. Врач назначает медикаментозную терапию, которая включает спазмолитические средства и препараты с урсодезоклеиновой кислотой. Первые необходимы для расслабления гладкой мускулатуры и сфинктера Одди, который контролирует выброс желчи и панкреатического сока в двенадцатиперстную кишку. Препараты с желчными кислотами снижают риск образования новых камней.
Для успешной адаптации важно соблюдать рекомендации по диетическому питанию. Есть необходимо каждые два с половиной часа. В первый месяц после операции спиртное абсолютно противопоказано.
Последствием после операции по удалению желчного пузыря является перемена формы путей. В течение 25–30 дней протоки изменяются, становятся веретенообразными. У здорового человека они имеют ровную форму трубки. После того как удалили орган центральная часть протока расширяется, он становится похож на веретено. Появляется дополнительный объем, где происходит накопление и концентрация желчи. Проток частично выполняет функцию пузыря.

Постхолецистэктомический синдром
После удаления органа у человека могут проявиться симптомы нарушения работы пищеварительной системы. Патологические состояния после оперативного вмешательства принято делить на три группы:
- нарушение моторики сфинктера Одди;
- нарушение проходимости протоков;
- другие заболевания пищеварительной системы, которые были до операции или развились после нее: хронический панкреатит, язвенная болезнь желудка, двенадцатиперстной кишки, дискинезия кишечника и другие.
Существует три причины непроходимости желчных путей. В 5–20% случаев развивается холедохолитиаз, или попадание камня в протоки. Конкременты могут возникнуть в результате рецидива желчнокаменной болезни. В 10% случаев камни пропускают врачи во время операции. В 20% случаев желчеотделение нарушают стриктуры протоков, которые возникают после травм тканей во время операции или повреждений слизистой конкрементами.
Синонимами постхолецистэктомического синдрома (ПХЭС) являются такие формулировки, как дисфункция сфинктера Одди и дискинезия желчевыводящих путей. Заболевание развивается после оперативного вмешательства и характеризуется нарушением оттока желчи и секрета поджелудочной железы.
ПХЭС развивается у 30% пациентов после холецистэктомии. Основным симптомом является боль с правой стороны живота под ребрами и нарушение работы кишечника. Причины патологии делят на две группы:
| Не связанные с проведением операции | Хирургические ошибки |
| ● неправильный или неполный диагноз; ● развитие нового заболевания. | ● оставленные камни; ● длинная культя пузырного протока; ● повреждение протока, спайки, стриктуры, гранулемы, культевая невринома. |
Гранулема – это воспаление шва, при котором возникают небольшие узелки ткани. Невринома – это доброкачественное образование на культе пузырного протока.
Желчный пузырь – это не только сосуд для хранения концентрированной желчи. Орган участвует в регуляции работы сфинктера Одди и поджелудочной железы. В его слизистой оболочке выделяется холецистокинин, который участвует в регулировании выброса желчи и тонуса сфинктера печеночного и панкреатического протоков.
В результате операции из-за снижения регулятивной функции гормона возможны два вида нарушения желчеотделения: повышенный и пониженный тонус сфинктера Одди. В первом случае желчь начинает застаиваться, повышается давление в протоках, возникает угроза появления сладжа и камней.
При низком тонусе сфинктера протоков желчь постоянно попадает в кишечник, не достигает нужной концентрации, снижаются ее бактерицидные свойства. Возникает угроза попадания инфекции в желчные протоки.
В желчи содержатся гормоноподобные вещества, которые активируют ферменты поджелудочной железы. После оперативного вмешательства этот процесс нарушается, в результате наблюдается расстройство пищеварения.

Клинические проявления постхолецистэктомического синдрома
Главными признаками ПХЭС является болевой синдром в области живота и расстройство пищеварения (диспепсия кишечника). Характер жалоб и локализация неприятных ощущений зависят от типа нарушения:
- билиарный тип, патология желчных протоков;
- панкреатический тип, нарушена функция сфинктера панкреатического протока;
- сочетанный тип, дисфункция общего сфинктера, который контролирует поступление желчи и сока поджелудочной железы в двенадцатиперстную кишку.
При билиарном типе патологии боль локализуется в правом подреберье, отдает в спину. При дисфункции сфинктера панкреатического протока неприятные ощущения присутствуют с левой стороны живота, облегчаются, если наклониться вперед. Сочетанный тип характеризуется опоясывающей болью.
Помимо боли ПХЭС характеризуется расстройством пищеварительного процесса, нарушением моторики кишечника. Наиболее частыми симптомами является диарея, тошнота и рвота, метеоризм, снижение массы тела. Поносы трудно останавливаются даже после 24-часового голодания. Возможна и обратная картина: многодневные запоры, боли в животе, бобовидный кал, признаки интоксикации, боль при дефекации.
Могут присутствовать признаки дуоденальной гипертензии, или повышенного давления в двенадцатиперстной кишке. К характерным симптомам относится привкус горечи во рту, отрыжка, боль в области желудка, правом боку, тошнота и рвота, приносящая облегчение.

Лечение ПХЭС
Прогноз при постхолецистэктомическом синдроме благоприятный. При соблюдении режима, диеты, медикаментозной терапии симптомы патологии постепенно исчезают.
Диетотерапия
После холецистэктомии назначается лечебное питание №5а и №5. Первый вариант применяется сразу после операции в течение одной-двух недель. Диета №5а предусматривает механическое. Химическое и термическое щажение билиарного тракта. Назначается дробный режим питания: 6 раз в день с приемом пищи перед сном. Это позволяет избежать застоя желчи в протоках.
Список продуктов лечебного стола №5:
| Название продукта | Разрешено | Запрещено |
| Мясо | Белое мясо куры, индейки, кролика | Свиной, говяжий, бараний жир, куриная кожа, субпродукты |
| Рыба | Постные сорта | Жирные сорта, деликатесы: икра, креветки, мидии |
| Молочные продукты | Молоко и кисломолочные продукты с низким процентом жирности | Продукты с высоким процентом жирности |
| Крупы, пасты | Гречневая, овсяная, манная каши, макароны из твердых сортов пшеницы | Рис, пшено, кукурузная крупа |
| Овощи | Кабачок, тыква, патиссон, огурец, цветная и брюссельская капуста, брокколи | Овощи с высоким содержанием кислот и эфирных масел: щавель, редис, редька, шпинат, репа, помидор, белокочанная капуста, лук, чеснок |
| Фрукты | Сладкие фрукты и ягоды | Смородина, клюква, цитрусовые, кислые сорта яблок, слив, вишни |
| Хлебобулочные изделия | Вчерашний пшеничный хлеб, галетное печенье | Ржаной хлеб, сдоба, десерты с кремом |
| Напитки | Компоты, кисели, чай с молоком | Крепкий чай и кофе, алкоголь, газированные напитки |
Медикаментозное лечение
Терапия постхолецистэктомического синдрома зависит от причин его появления и сопутствующих осложнений. Применяются следующие препараты:
- Для снижения литогенности желчи используются медикаменты с урсодезоксихолевой кислотой.
- Желчегонные препараты для разжижения секрета и очистки желчных путей: Овесол, Аллохол.
- Гепатофальк, гептрал при включении печени в патологический процесс.
- Дюфалак при запоре для нормализации стула.
- Антибактериальная терапия: тетрациклин, энтерол, метронидазол и другие. Может потребоваться один или два курса со сменой таблеток.
- Препараты со спазмолитическим действием для снижения тонуса сфинктера Одди.
- Пробиотики и пребиотики: бифиформ, хилак-форте. Назначают после курса антибиотиков для восстановления и поддержания здоровой микрофлоры кишечника.
- Ферментные лекарства.
Холецистэктомия у женщин
Прекрасная половина человечества в три раза чаще страдает от ЖКБ. По статистике женщины со светлыми волосами чаще страдают от ЖКБ. Высокий уровень эстрогена – одна из причин появления камней. Доказательством этому служит высокий процент заболеваемости ЖКБ среди мужчин, которые принимали гормональные препараты для лечения аденомы простаты. Многократная беременность также повышает риск появления желчного сладжа и камней.
Последствия удаления желчного пузыря у женщин связаны с осложнением течения будущих беременностей в отдаленной перспективе. Отсутствие органа никак не влияет на способность к зачатию. Однако во время вынашивания ребенка ЖКТ испытывает повышенную нагрузку. Органы меняют привычное расположение, испытывают давление увеличенной матки.

Ограничения трудоспособности
Пациенты после удачно проведенной операции и результативного периода адаптации могут заниматься любым трудом без ограничений. В первые 1–2 месяца после хирургического вмешательства противопоказаны тяжелые физические и эмоциональные нагрузки, деятельность с вынужденным неудобным положением тела. Тяжелые осложнения после операции могут служить поводом к присвоению третьей группы инвалидности.
Заключение
Последствия удаления органа в жизни обычно ограничиваются необходимостью следовать дробному режиму питания, минимизировать употребление жирной пищи. Осложнения лапароскопической операции встречаются в 1–3% случаев.
У людей без желчного пузыря может развиваться постхолецистэктомический синдром, который характеризуется билиарной болью и расстройством пищеварения. В этом случае применяется диетотерапия и медикаментозное лечение.