Колоноскопия и удаленный желчный пузырь
1.Что такое колоноскопия?
Колоноскопия – эндоскопическая процедура, которая заключается в осмотре толстой кишки при помощи гибкой тонкой трубки, оснащенной микроскопической камерой и источником света, и передающей изображение слизистой кишечника на монитор.
Колоноскопия кишечника выполняется для диагностики и в некоторых случаях лечения нижних отделов желудочно-кишечного тракта (ЖКТ) – прямой и толстой кишки. Процедура колоноскопии играет важную роль в выявлении рака толстой кишки (колоректального рака), а также может быть использована для диагностики заболеваний при наличии целого ряда симптомов:
- Боль в животе;
- Анемия;
- Кровь в стуле;
- Нехарактерная работа кишечника;
- Необъяснимая потеря веса.
При помощи колоноскопии можно проводить и лечебные процедуры:
- Кровотечения из дивертикула и другие кровотечения из области прямой кишки можно лечить путем введения лекарств в зону кровотечения или прижигания;
- Полипы, которые в том числе могут иметь раковую природу, удаляются в ходе колоноскопии;
- Области прямой и толстой кишки, зауженные в результате различных патологий, опухолей, могут быть расширены при колоноскопии
2.Подготовка и как проводится исследование.
Перед колоноскопией кишечника сообщите Вашему врачу, если Вы беременны, страдаете от заболеваний сердца или легких, а также если у Вас аллергия на какие-то лекарственные препараты. Следует также уведомить врача о диабете или приеме лекарств, которые могут повлиять на свертываемость крови. Возможно, потребуется корректировка схемы приема этих препаратов перед колоноскопией.
Стандартная процедура подготовки
Подготовка препаратом Флит фосфо-сода (исследование выполняется после полудня)
За 2 дня до начала подготовки к исследованию — бесшлаковая диета.
Исключить: салаты, овощи и фрукты сырые, бобовые, грубое мясо и рыбу с соусами, колбасу, цельное молоко, выпечку, газированные напитки.
Можно: рис, паста, кисломолочные продукты, сыр, бульоны, вареное, паровое или тушеное мясо, лучше всего фарш, вареная или паровая рыба, сухое печенье, тосты, соки без мякоти, чай, кофе.
Накануне исследования:
13:00 Во время обеда можно легко перекусить. После обеда нельзя употреблять никакой твердой пищи. Жидкостная диета: вода, процеженные бульоны, соки без мякоти, чай, кофе, негазированные напитки, питьевой йогурт без фруктов.
19:00 Вместо ужина выпить 2 стакана жидкости (сок, морс, чай, кофе, вода)
Первая доза препарата принимается непосредственно после ужина – 1 флакон препарата растворить в стакане воды, запить еще 1 (или более) стаканом воды.
В течение вечера (до 22.00 часов) необходимо выпить 1,5 литра любой жидкости (бульон, сок, морс, чай, кофе, вода)
В день процедуры:
7:00 Вместо завтрака выпить 2 стакана жидкости (сок, морс, чай, кофе, вода)
Вторая доза препарата принимается непосредственно после завтрака – 1 флакон препарата растворить в стакане воды, запить еще 1 (или более) стаканом воды.
До 8:00 утра выпить до 1 л любой жидкости.
На исследование принести с собой простыню, «Катеджель»
(1 флакон), одноразовые или старые трусы.
Как проводится колоноскопия?
Колоноскопия должна выполняться опытным врачом, это позволит минимизировать дискомфорт и пройти колоноскопию без боли. Процедура колоноскопии длится примерно 30-60 минут. Для того, чтобы сделать колоноскопию кишечника, Вам будет предложено лечь на левый бок. При колоноскопии врач использует длинный тонкий и гибкий эндоскоп, который вводится в прямую кишку с одновременной подачей воздуха для расширения прохода и передает изображений слизистой оболочки толстой кишки на монитор, так что врач может увидеть все аномалии и при необходимости провести биопсию – взять небольшое количество ткани на анализ. В ходе процедуры колоноскопии могут быть обнаружены и удалены полипы.
Во время процедуры колоноскопии возможно применение седативных препаратов, чтобы уменьшить волнение и болевые ощущения. Такие препараты могут повлиять на способность управлять транспортным средством, и на Ваше общее состояние, поэтому в течение 8 часов после колоноскопии врачи не рекомендуют садиться за руль или работать с техникой. Иногда может использоваться местная анестезия (мазь) для уменьшения дискомфорта при вводе зонда в области заднего прохода. При наличии показаний, которые определяет врач, можно сделать колоноскопию под наркозом.
Колоноскопия кишечника крайне редко сопровождается осложнениями, но в исключительных случаях возможны кровотечения или прокол толстой кишки. Необходимо немедленно связаться с врачом, если после колоноскопии у Вас появилось чрезмерное или длительное кровотечение из прямой кишки, а также сильная боль в животе, повышение температуры, озноб и лихорадочное состояние.
3.Виртуальная колоноскопия
Виртуальная колоноскопия кишечника – это колоноскопия при помощи рентгеновских лучей и компьютера (МРТ, КТ), которая позволяет получить трехмерное изображение прямой и толстой кишки изнутри. Также как и обычная колоноскопия, виртуальная колоноскопия (которая еще называется компьютерная томография колонографии, или КТК) используется для диагностики раковых опухолей в толстой и прямой кишке (колоректального рака), обнаружения полипов и опухолей. Виртуальная колоноскопия не так широко распространена, как обычная колоноскопия.
Виртуальная колоноскопия кишечника может быть проведена в следующих целях:
- Обнаружение колоректального рака или полипов
- Мониторинг роста полипов;
- Оценка состояния после операции по удалению колоректального рака;
- Как альтернатива классической колоноскопии, если эндоскоп не может быть введен в область толстой кишки, например, если опухоль блокирует проход;
Кроме того, сделать виртуальную колоноскопию можно в следующих ситуациях:
- Диагностика заболеваний ануса, прямой или толстой кишки, не связанных с онкологией;
- Поиск источника внутреннего кровотечения;
- Установление причин хронической диареи;
- Мониторинг лечения воспалительных заболеваний кишечника
Виртуальная колоноскопия кишечника требует такой же подготовки, как и процедура колоноскопии при помощи эндоскопа.
Виртуальная колоноскопия имеет свои преимущества и недостатки по сравнению с обычной колоноскопией:
Преимущества виртуальной колоноскопии:
- Виртуальная колоноскопия кишечника является менее инвазивной, безопаснее и занимает меньше времени, чем обычная колоноскопия;
- Тонкие трубки, через которые подается воздух, необходимый для расширения толстой кишки во время процедуры, находятся в прямой кишке, в отличие от обычной колоноскопии, в ходе которой эндоскоп продвигается в толстую кишку.
Недостатки виртуальной колоноскопии:
- Виртуальная колоноскопия кишечника не может показать полипы размером меньше чем 10 мм;
- Виртуальная колоноскопия делается при помощи рентгеновских лучей, и значит, организм получит небольшую дозу излучения;
- Если в ходе виртуальной колоноскопии кишечника будет обнаружен полип, для подтверждения диагноза и удаления полипа все равно потребуется обычная колоноскопия;
- Виртуальная колоноскопия не позволяет сделать биопсию.
Статьи по различным видам диагностики
Мы собрали для Вас интересную и полезную информацию, связанную с диагностикой. В статьях описываются различные методы диагностики, включая методы функциональной диагностики, рентгеновские, узи и эндоскопические.
На сегодня удаление желчного пузыря остается основным методом лечения холецистита и желчнокаменной болезни. Операция проводится несколькими способами и имеет различия по оперативному доступу к пораженному органу. «Золотым стандартом» признана лапароскопическая холецистэктомия, выполняемая с помощью специального оборудования. При наличии противопоказаний резекция осуществляется традиционно (через большой разрез в брюшной стенке) или с использованием минидоступа.
Что такое холецистэктомия
Пузырь служит хранилищем для желчи, которая выводит из организма излишки холестерина, токсины и билирубин. Он является важнейшей составляющей в пищеварительной цепочке. От слаженности работы желчного зависит качество расщепления и всасывания питательных веществ.
Нарушение функциональности полостного органа приводит к развитию патологических процессов. На определенном этапе помогает прием медикаментов и диетическое питание. Но в большинстве случаев требуется незамедлительное применение радикальных мер по удалению полостного органа.
Операция называется холецистэктомией и назначается, как планово, так и по экстренным показаниям. Предпочтительнее плановое проведение с предоперационной подготовкой пациента. Но существуют ситуации, при которых даже незначительное промедление грозит развитием тяжелых осложнений.
Почему проводится операция
Для лечения камней в органе используются различные методы. Это диета, литолитическая терапия или экстракорпоральное дробление камней ультразвуком. Каждый из них имеет свои недостатки и не является гарантией излечения.
Лекарственные средства для растворения камней токсичны, требуют длительного применения и плохо переносятся большинством пациентов. Экстракорпоральная литотрипсия разбивает крупные конкременты на мелкие фрагменты, но существует опасность перекрытия желчного протока крупным камнем и появления механической желтухи, а также других осложнений.
Эвакуация конкрементов из желчного не исключает повторного образования камней. Это означает, что после консервативного лечения сохраняются патологические изменения в органе и наличием факторов, которые ранее способствовали камнеобразованию.
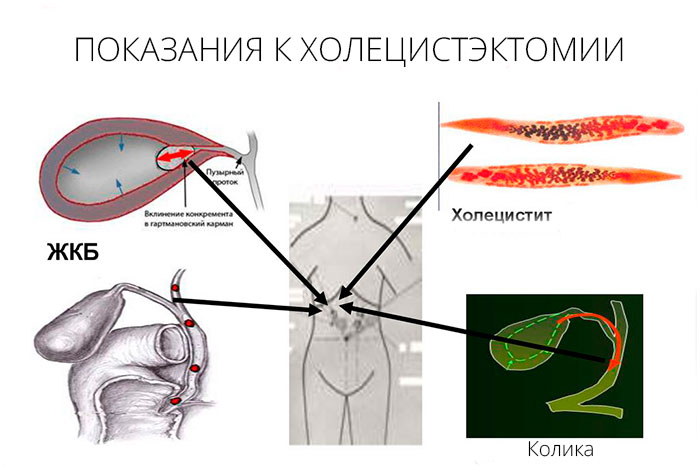
Показания к проведению
Операция по удалению желчного пузыря требуется, если орган перестает функционировать и становится источником патологических процессов. Врач может назначить лапароскопическую или открытую холецистэктомию, если у больного:
- наличие камней в главном пузырном протоке;
- острый холецистит;
- обтурация (перекрытие) желчевыводящих путей;
- приступы печеночной колики;
- желчнокаменная болезнь с незначительными проявлениями или отсутствием признаков заболевания;
- отложение солей кальция в тканях желчного пузыря;
- холестероз – насыщение стенок органа холестерином на фоне ЖКБ;
- формирование полипов на слизистой органа;
- появление вторичного (желчного) панкреатита;
- новообразования различного генеза.
Все эти патологии представляют опасность для жизни пациента. Если операция холецистэктомия была проведена вовремя, это способствует выздоровлению больного и предупреждает развитие таких серьезных осложнений, как:
- абсцесс;
- механическая желтуха;
- воспаление желчных путей;
- нарушение моторики 12-перстной кишки (дуоденостаз);
- почечная и печеночная недостаточность.
При развитии гангренозного холецистита, появлении сквозного дефекта в стенке желчного пузыря (перфорации), это значит, что требуется срочное проведение операции.
Противопоказания
В каких случаях не проводится холецистэктомия:
- сердечная и дыхательная недостаточность в стадии декомпенсации;
- деструкция желчного пузыря;
- тяжелые хронические заболевания;
- низкие показатели свертываемости крови;
- онкология;
- острые инфекционные патологии;
- обширный перитонит;
- скопление лимфоидной жидкости или крови в передней брюшной стенке;
- 1 и 3 триместр беременности;
- врожденные дефекты желчного пузыря;
- выраженное воспаление в области шейки ЖП.
При появлении показаний к холецистэктомии у пожилых пациентов, лапароскопия или лапаротомия проводится независимо от возраста.
Операцию могут отменить из-за риска послеоперационных осложнений при наличии:
- сопутствующих соматических болезней;
- блокирование пузырного протока;
- гной в полости пузыря;
- наличие ранее проведенных операций в брюшной полости.
Операция по удалению желчного пузыря откладывается, если:
- человеку более 70 лет и он страдает хроническим заболеванием, протекающее в тяжелой форме;
- холангит – воспалительные процессы в желчных протоках;
- образование множества спаек в брюшной полости;
- механическая желтуха;
- цирроз;
- склероатрофический желчный пузырь;
- язвенное поражение стенок двенадцатиперстной кишки;
- ожирение 3-4 стадии;
- хронический панкреатит на фоне разрастания опухолевой ткани.
Острый холецистит в первые трое суток лечится лапароскопической холецистэктомией, если время упущено, значит, операция противопоказана.
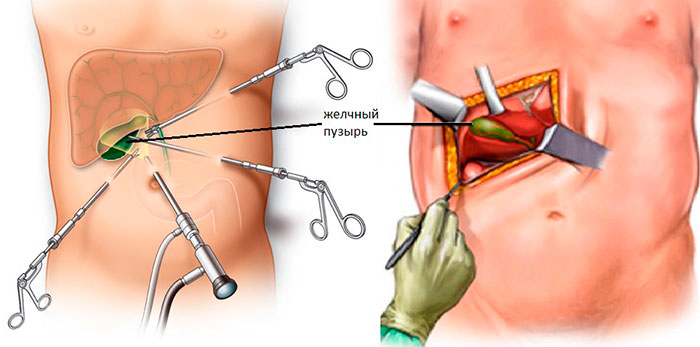
Типы оперативного вмешательства
В зависимости от показаний, операция может проводиться разными способами. В хирургии существует классификация, в основе которой лежит способ доступа к поврежденному органу в ходе операции.
Виды холецистэктомии и их описание:
- Лапаротомия – иссечение желчного открытым способом. Для этого делают большой разрез (15-20 см) на передней стенке живота.
- Лапароскопия – операция проводится через 3 аккуратных минипрокола с помощью эндоскопического оборудования.
- Холецистэктомия минидоступом – миниинвазивная манипуляция с незначительным травмированием тканей. Для резекции достаточно вертикального разреза 3-7 в области правого подреберья.
Какой тип операции применим в конкретном случае, определяет врач после получения результатов полного обследования пациента. Если противопоказаний нет, предпочтение отдается лапароскопической холецистэктомии, у нее самые лучшие характеристики.
Подготовка к операции
Плановое хирургическое лечение предполагает проведение предоперационной диагностики. Это позволяет провести оценку общего функционального состояния, наличие инфекции, аллергии, воспаления и других противопоказаний. Успех оперативного вмешательства много значит от качества подготовки.
Перечень методов обследования перед резекцией желчного пузыря:
- общее и биохимическое исследование крови и мочи;
- реакция на RW;
- анализ на наличие гепатита В и С;
- гемостазиограмма;
- описание электрокардиограммы;
- определение группы крови и резус-фактора;
- УЗИ билиарной системы и органов брюшной полости;
- флюорография;
- ФГС или колоноскопия (по показаниям).
Дополнительно может понадобиться консультация кардиолога, аллерголога, гастроэнтеролога и эндокринолога. Подробная диагностика поможет определить оптимальный вид наркоза и предположить реакцию организма на ЛХЭ операцию.
За 3 суток до плановой холецистэктомии рекомендуется перейти на щадящее питание, желательно не есть овощи, фрукты, хлебобулочные изделия. Накануне вечером можно поужинать йогуртом, кефиром или кашей, а также провести очищение кишечника с помощью клизмы. За 8 часов до оперативного вмешательства есть и пить запрещено.
Полостная холецистэктомия
Лапаротомия – это хирургическая манипуляция, которая проводится через обширное трепанационное окно. Проводится после неудачно проведенной лапароскопии или по специальным показаниям:
- воспаление брюшины (перитонит);
- гангренозный холецистит;
- рак или малигнизация доброкачественных образований;
- наличие большого количества камней (более 2/3 объема);
- абсцесс;
- водянка живота (скопление лимфоидной ткани);
- травмы пузыря.
Лапаротомия может стать продолжением ЛХЭ, если:
- поврежден печеночный проток;
- началось внутреннее кровотечение;
- образовались свищи.
В момент установки от вводимых троакаров могут повредиться внутренние органы, что также исправляется с помощью открытой операции.
Этапы лапаротомии
Техника хирургического вмешательства в открытом доступе включает следующие действия:
- Выполняется разрез (15-30 см) посреди живота или под правым ребром.
- Желчный пузырь освобождается от окружающих его жировых тканей.
- Перекрываются кровеносные сосуды и желчевыводящие протоки.
- Пузырь отсекают от печени и удаляют.
- Ложе в месте удаленного органа ушивается саморассасывающейся хирургической нитью или прижигается хирургическим лазером.
- Операционная рана постепенно ушивается по слоям.
Открытая (полостная) холецистэктомия проводится под общей анестезией и может продолжаться до 2 часов. К данной технике прибегают редко из-за обширной травматизации тканей живота, большого косметического дефекта в месте разреза и риска спаечного процесса. Дополнительным минусом является длительное восстановление.
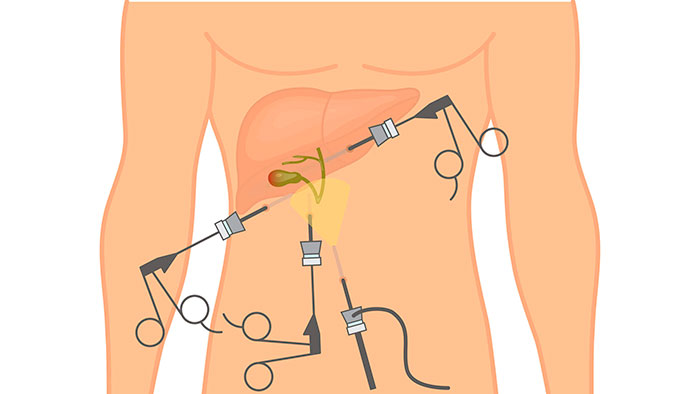
Лапароскопическая операция
К самому распространенному методу хирургического лечения относят эндоскопическую холецистэктомию. Это малоинвазивная процедура удаления желчного пузыря с минимальным повреждением передней стенки живота.
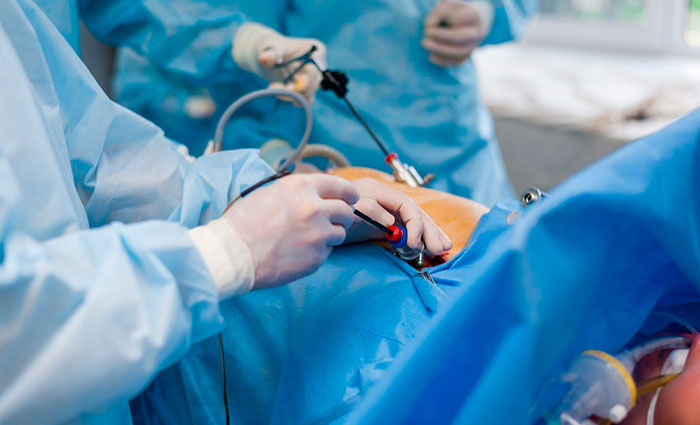
Пораженный орган извлекается через один из 3-4 разрезов, размер которых не превышает 10 мм. Впоследствии места проколов срастаются с формированием едва заметных рубчиков. Длительность хирургического вмешательства лапароскопически варьируется в пределах 30-90 минут и зависит от веса больного, продолжительности наркоза и наличии камней в протоках.
Преимущества и недостатки
Плюсы в видеолапароскопической эндоскопии:
- лапароскоп позволяет хорошо «видеть» место операции;
- отсутствие боли в послеоперационный период;
- наименьшая травматичность в сравнении с другими техниками;
- короткий срок пребывания в стационаре (1-4 дня);
- низкий риск формирования спаек и грыжевых образований;
- быстрое восстановление трудоспособности.
Как и любой другой медицинской манипуляции, минусы у эндоскопической операции тоже есть:
- вероятность присоединения инфекции;
- кровотечение;
- нарушение целостности внутренних органов медицинскими инструментами;
- отсутствие возможности удаление камней из протоков.
Если во время операции выявляется осложнение (инфильтрат, спайки), лечение продолжают через широкий доступ с выполнением традиционной техники.
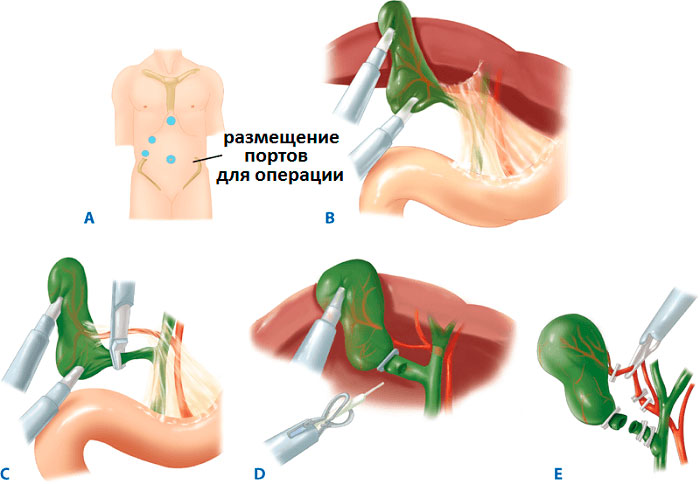
Ход операции
Хирургическое лечение проводится в стерильных условиях под общим наркозом. Описание этапов ЛХЭ:
- В рамках подготовки в желудок устанавливают зонд, в мочевой пузырь – катетер. Для профилактики образования тромбов, на ноги надевают противоэмболические чулки.
- В полость живота через прокол ниже пупка нагнетается окись азот или углекислый газ, чтобы улучшить доступ хирургам за счет поднятия живота.
- В 3-4 точках вводятся троакары с микроинструментами на конце. Процедура проводится под мониторингом с помощью лапароскопа.
- Пузырь отодвигается от тканей, печеночный проток и артерия пережимаются скобами.
- Орган иссекается и извлекается через пупочный разрез. Поврежденные участки тканей удаляются, сосуды купируются.
- Осуществляется промывка полостей раствором с антисептиком.
- Инструменты удаляются, на разрезы накладывают швы.
На всех этапах операции манипуляции контролируются визуализацией происходящего на экране монитора за счет микроскопической камеры, которая передает изображение, находясь в животе.
Операционные риски
Вероятность осложнений в ходе операции по поводу холецистэктомии ничтожно мала. По статистике, ситуации зафиксированы у 1 из 100 оперируемых. Иногда наблюдаются случаи травмирования троакарами внутренних органов. Но причиной чаще всего служат аномалии расположения органов. В редких случаях есть риск развития внутреннего кровотечения или нарушения целостности протока желчного пузыря.
Послеоперационный период
Непосредственно после операции, в первые 4 часа, необходимо соблюдение постельного режима. После лапароскопии вставать и начинать ходить рекомендуется уже через 6-8 часов. Пациент может жаловаться на тянущие болезненные ощущения в месте введения инструментов. Сильный болевой синдром отсутствует.
В большинстве случаев срок восстановления занимает не более 7-14 дней. В течение этого периода важно соблюдать режим двигательной активности – 1-2 месяца избегать тяжелых физических нагрузок, что способствует:
- предупреждению застойных явлений в легких;
- нормализации работы кишечника;
- уменьшения риска появления спаек.
При появлении болей, диспепсических расстройств, врач назначает лекарственные препараты, устраняющие негативную симптоматику.
Диета
После операции лапароскопической или открытой холецистэктомии у взрослых большое значение имеет правильное питание. После удаления желчного пузыря желчь небольшими порциями поступает в 12-перстную кишку напрямую. Поэтому следует избегать еды с большим содержанием жиров.
В первый день можно пить только воду, на 2 день – обезжиренный кефир и чай. В дальнейшем рацион составляют с учетом разрешенных продуктов:
| Разрешено | Запрещено |
|
|
| Каша из риса, овсянки, гречки на молоке. Крупа обязательно должна быть хорошо проварена. | Пшенная, перловая, кукурузная крупа |
| Жирное мясо: свинина, баранина |
| Вермишель мелкого размера, картофельное пюре | Консервы копченые блюда |
| Жареная, соленая рыба |
| Обезжиренный творог без сахара, кефир | Острый сыр, молочные продукты с высокой жирностью |
| Недавно испеченный хлеб, сдобная выпечка, изделия с кремом |
| Вареные или паровые овощи: морковь, цветная капуста, кабачки, картофель, тыква | Чеснок, щавель, капуста белокочанная, огурцы, репа, шпинат, грибы |
|
|
Режим питания после лапароскопической холецистэктомии должен быть дробным (5-6 раз в день), а еда теплой. Жидкость должна поступать в организм в достаточном количестве – не менее 2 л в сутки.

Возможные осложнения
У большинства пациентов резекция органа проходит успешно. Негативные последствия проявляются у 2 из 10 взрослых пациентов. Чаще осложнения наблюдаются у пожилых больных или при деструктивных видах патологии.
После удаления органа происходят изменения, которые могут послужить толчком к развитию вторичных патологий:
- меняется состав желчного секрета;
- нарушается процесс поступления желчи в 12-перстную кишку;
- нарушение процесса переваривания пищи;
- избыточное газообразование в кишечнике;
- нарушение перистальтики;
- расширяются печеночные протоки.
Такие явления способствуют появлению осложнений, которые могут возникнуть на разных этапах реабилитации после холецистэктомии. Перечень возможных последствий:
- гастродуоденальный рефлюкс;
- дуоденит;
- послеоперационная грыжа;
- нарушение баланса микрофлоры в кишечнике;
- формирование спаек;
- рубцы, уменьшающие просвет желчных протоков;
- воспаление тонкой или толстой кишки;
- гастрит;
- диарея;
- кишечные колики.
Осложнения могут проявиться после лапароскопической холецистэктомии, что является показанием для изменения тактики лечения.
Тревожные симптомы:
- выраженные абдоминальные боли;
- повышение температуры;
- желтуха с характерным окрашиванием кожных покровов;
- тяжесть в правом подреберье.
Большинство пациентов после удаления поврежденного органа полностью выздоравливают. У небольшого числа могут сохраниться или усилиться признаки болезни: горечь во рту, плохое пищеварение. Такое состояние называется постхолецистэктомическим синдромом и встречается у взрослых:
- с хроническим воспалением слизистой желудка;
- язвенным поражением;
- грыжей пищевода;
- колитом с хроническим течением.
Профилактикой синдрома является лечение сопутствующих патологий перед операцией.
Заключение
Прогноз наиболее благоприятный, если операция будет проводиться без разрезов. Для этого желательно не запускать патологию и оперироваться в плановом порядке. Когда лапароскопическая холецистэктомия проведена с соблюдением всех норм, больной выздоравливает и чувствует себя хорошо. Неприятные ощущения не возникнут, если придерживаться правил диетического питания и соблюдать рекомендации врача.
Видео
Посмотрите видео о жизни после удаления желчного пузыря.