Киста печени удаление желчного пузыря

Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Киста жёлчного пузыря – образование, вызванное скоплением внутри органа большой порции слизи, которая давит на пузырную стенку и выпячивает её в виде отдельной структуры с полостью. Образование не несёт воспалительного характера. При инфицировании болезнетворными организмами стенка кисты воспаляется и провоцирует картину острого живота. Именно поэтому важно знать причины, симптомы, как правильно проводят диагностику и лечение заболевания.
Как развивается болезнь и причины её появления
В жёлчном пузыре скапливается выделяемая жёлчь, которая попадает в двенадцатиперстную кишку по протокам. При закупоривании протоков, сдавливании шейки и прочих факторах прекращается отток жёлчи, и она остаётся в пузыре. За определённый промежуток времени жидкость начинает собираться в органе, что впоследствии неблагоприятно сказывается на состоянии слизистой органа. При раздражении вырабатывается слизь, из которой в дальнейшем образуется капсула, именуемая кистой.
Киста жёлчного пузыря представляет опасность для человеческого организма. Стенки органа не способны выдержать высокого давления и могут разорваться. Кроме того, жёлчь, находящаяся в брюшной полости, способна вызвать патологические процессы. В последнем случае требуется незамедлительная операция.
Основная причина появления заболевания — неправильный отток жёлчи из органа. Явление может возникнуть из-за перенесённого воспаления жёлчного пузыря и желчевыводящих путей, так как нарушается структура слизистой оболочки. Отток жидкости из пузыря может быть нарушен по ряду причин, вследствие чего жёлчь не может выйти в двенадцатиперстную кишку.
Условно факторы делят на 2 группы:
- внутренние — причины, возникающие на пути тока жёлчи в пузырном протоке: образование сгустков слизи при узком протоке, камни или песок, находящиеся в жёлчном пузыре, опухоли, гельминты;
- внешние — факторы, оказывающие давление на пузырный проток, из-за чего просвет начинает сужаться, следовательно, жёлчь не попадает в двенадцатиперстную кишку. Это могут быть следующие патологии: новообразования, проявившиеся в брюшной полости и давящие на желчевыводящие протоки, послеоперационные рубцы, загиб пузырного протока (относится к врождённым патологиям), спайки в брюшной полости.
Наиболее часто к дисфункции жёлчного пузыря приводят спайки, образующиеся при наличии заболеваний со стороны пищеварительного тракта, которые могут сопровождаться гнойными выделениями. Организм выстраивает защитные барьеры от образования гнойного воспаления и вырабатывает вещество фибрин, склеивающее внутренние органы, а в дальнейшем образующее спайки.
Место вокруг жёлчного пузыря узкое, и даже незначительное количество спаек становится преградой для оттока жёлчи из органа.
Кистозное образование может появиться при длительном употреблении сильных медикаментов и при регулярном заражении вирусными и инфекционными заболеваниями.
Диагностирование кисты в жёлчном пузыре чаще происходит у лиц, подвергшихся оперативному вмешательству на ЖКТ. Совокупность внешних и внутренних причин способна вызвать появление водянки у человека.
Симптоматика
В течение длительного времени киста в жёлчном пузыре может никак не проявлять себя. Пациенты часто относят болевые ощущения под правым ребром и тошноту к проблемам пищеварительной системой.
При кистозном новообразовании проявляются симптомы:
- дискомфорт в животе, сопровождающийся болями;
- чувство тошноты;
- отрыжка с жёлчным содержимым;
- диарея;
- рвотный рефлекс.
Боль образуется в правой стороне брюшной полости и может отдавать в правую часть ключицы и спину, в редких случаях в шею. Характер – ноющий, колющий, прогрессирующий в зависимости от изменения положения тела. Болезненные ощущения особенно обостряются при несоблюдении режима питания или при развитии сильных осложнений.
При дополнительном инфицировании проявляются следующие признаки:
- усиленный характер болей;
- повышается температура тела;
- сильное чувство тошноты, рвота;
- регулярные головные боли.
При непроходимости жёлчи у больных независимо от возраста кожный покров приобретает желтушный оттенок.
Диагностика
На ранней стадии развития болезнь диагностировать сложно, так как отсутствуют первичные признаки. Кистозное образование, как правило, выявляется благодаря детальному обследованию органов пищеварительной системы.
Изначально специалист проводит внешний осмотр, после назначает сдачу определённых анализов и отправляет на более детальное обследование, исходя из полученных результатов.
Первичный осмотр указывает на признаки болезни:
- боль при надавливании живота с правой стороны, отдающая в рёберную область;
- у худых пациентов нащупывается овальное образование, подвижное и упругое.
Наиболее результативным методом при обследовании считается инструментальная методика:
- УЗИ жёлчного пузыря и его протоков позволяет увидеть новообразование независимо от размера. Определяет характер нароста, толщину стенок, область нахождения и размер. Также можно увидеть состояние внутреннего органа и расположение камней при жёлчекаменной болезни.
- Компьютерная и магнитно-резонансная томография помогает определить наличие тонких стенок, говорящих о выпирании нароста. Во время проведения процедуры хорошо просматриваются новообразования, рубцы.
- Рентген брюшной полости обнаруживает большие опухолевые образования. Для получения более чёткой картины процедуру проводят с изменением положения тела.
- Лапароскопия выявляет степень деформирования стенок пузыря и увеличивает обзор кистозной слизи.
- Холангиопанкреатография включает 2 этапа: введение специального лекарственного, контрастного состава в тело больного и проведение рентгена. Жёлчный пузырь становится нестандартной формы, с присутствием мешотчатого нароста. При жёлчекаменной болезни орган не заполняется жидкостью.
Обязательно назначают лабораторные исследования для диагностирования и исключения осложнений:
- повышение уровня лейкоцитов при общем анализе крови указывает на воспалительный процесс и присутствие инфекции;
- после удаления кисты жидкость отдают на обследование в лабораторию.
Обязательно проводить обследования кистозного образования в жёлчном пузыре при заболеваниях:
- глистная инвазия;
- доброкачественные и злокачественные опухоли печени, желудка, толстого кишечника, желчевыводящих путей, жёлчного пузыря;
- гельминтоз, характеризующийся образованием в печени, лёгких и других органах паразитарных кист;
- калькулёзный холецистит;
- инородное тело в брюшной полости.
Лечение
При диагностировании кисты в жёлчном пузыре лечение назначают, исходя из причины появления образования, размера и повлёкшего за собой осложнения.
При обнаружении кисты на ранних стадиях и без её дальнейшего увеличения рекомендуется:
- соблюдать диетическое питание, установленное специалистом;
- регулярно наблюдаться у врача;
- избегать чрезмерных физических нагрузок.
При большой кисте вышеописанная методика не подходит. Действенным способом является хирургическое вмешательство.
Срочная операция необходима при:
- значительно больших размеров кисты;
- при прогрессировании развития;
Затягивать операцию после выявления кистозного образования крайне нежелательно, особенно в возрасте от 40 до 45 лет. Заболевание долгое время может протекать без осложнений, но риск их проявления велик и составляет от 90 до 100%.
Холецистэкомия — процесс удаления жёлчного пузыря. Медики пытаются высечь кисту из органа, чтоб его сохранить, но результаты не всегда соответствуют ожиданиям. Пузырь, содержащий кисту, в общем-то, обречён на удаление.
Существует несколько методик проведения оперативного вмешательства:
- открытая с рассеканием передней стенки брюшной полости;
- через мини-доступ. Методика схожа с открытой операцией, но без широкого разреза;
- с применением аппарата со встроенной оптикой. В брюшной полости делают небольшое отверстие. Через него вводят аппарат и проводят удаление органа.
Последний метод считается наименее травматичным. При большом размере кисты операцию проводят классическим, открытым методом.
После удаления кисту отправляют в лабораторию на обнаружение патогенной микрофлоры.
Восстановление организма протекает в течение 1–3 месяцев. В этот промежуток больному назначаются антибиотики, обезболивающие средства и лечебная физкультура для укрепления организма.
Народная методика
Наряду с консервативным способом лечения можно воспользоваться рецептами народной медицины. Эффективным считается приготовление настоя из чистотела и ромашки. Для этого лекарственные травы соединяются в удобной ёмкости и тщательно перемешиваются. В термосе залить крутым кипятком (250 мл) 1 столовую ложку травяного сбора и настоять 6–8 часов. Процедить через сито напиток. Перед каждым приёмом пищи выпивать по 1 столовой ложке готового настоя. Применять 30 дней, потом неделя отдыха, после чего по необходимости продолжаем.
Вышеуказанные травы можно использовать по отдельности для приготовления ароматного напитка и сочетая их с другими растениями:
- череда;
- плоды шиповника;
- дикая земляника;
- семена укропа;
- зверобой;
- подорожник;
- бессмертник;
- мать-и-мачеха.
Средство настаивается и принимается по 20 мл до трапезы 3 раза в сутки.
Осложнения
Киста — не злокачественное образование, оно не способно перерасти в онкологическое заболевание. Но всё же кистозное образование опасно возникновением других патологий билиарной системы. Так, из-за его развития растягивается жёлчный пузырь и увеличивается в размере. Стенки становятся тонкими, возникает риск разрыва органа. По итогу жидкость, находящаяся в жёлчном пузыре попадает в брюшную полость и вызывает перитонит. Несвоевременное реагирование может привести к летальному исходу.
При разрыве органа ситуация становится тяжелее, если возникает внутреннее кровотечение. Оно также приводит к гибели пациента.
Профилактика
Профилактических мер во избежание возникновения кисты жёлчного пузыря нет.
Можно лишь предупредить развитие болезни, поддерживая орган в рабочем состоянии:
- вести здоровый образ жизни;
- придавать значение правильному и рациональному питанию с грамотным распределением нагрузки на пищеварительную систему и жёлчный пузырь в целом;
- ограничить потребление острого, жирного, солёного, фаст-фуда и другой еды быстрого приготовления;
- обследование на жёлчно-каменную болезнь;
- регулярное посещение кабинета гастроэнтеролога.
Особое внимание важно уделять правильному и диетическому питанию. Его принцип определяется в зависимости от сложности протекания болезни.
При обострении меню должно состоять из жидких блюд — овощных супов, соков и чаёв. Спустя 2-3 дня разрешается для разнообразия ввести в питание каши.
Хроническая стадия позволяет разностороннее питание, но оно должно быть дробным и небольшими порциями. Причём всю жизнь, так как после удаления органа жёлчь из печени попадает сразу же в кишечник.
Правильное питание предотвращает застой и помогает своевременно отходить жёлчи в просвет двенадцатиперстной кишки. В основном еда должна быть белковая с минимальным количеством жиров. Животные жиры запрещены к употреблению.
Не стоит забывать про питьевой режим. Суточная норма до 3 литров.
Киста жёлчного пузыря — тяжёлое и опасное заболевание. Своевременная диагностика позволяет снизить риск хирургического вмешательства. При заболевании важно учитывать и соблюдать все рекомендации специалистов. Заниматься самолечением запрещено и опасно для здоровья.
Рекомендуем прочитать:
Source: pechen1.ru

Киста печени – очаговое полостное образование печени, ограниченное соединительнотканной капсулой с жидкостью внутри. Киста печени проявляется болевым синдромом в правом подреберье, дискомфортом в эпигастрии, тошнотой, диспепсией, асимметрией живота. Диагностика кист печени основывается на данных ультразвукового и томографического сканирования. Лечение кисты печени может включать ее радикальное удаление (вылущивание, резекцию печени, иссечение стенок кисты) или паллиативные методы (опорожнение, марсупиализацию кисты, создание цистоэнтеро- или цистогастроанастомоза).
Общие сведения
Киста печени представляет собой доброкачественное полостное образование, заполненное жидкостью, изнутри выстланное слоем цилиндрического или кубического эпителия. Чаще всего кисты заполнены прозрачной жидкостью, не имеющей запаха и цвета; реже кисты печени могут содержать желеподобную массу или жидкость коричневато-зеленого цвета, состоящую их холестерина, билирубина, муцина, фибрина, эпителиальных клеток. При кровоизлияниях в полость кисты печени содержимое становится геморрагическим; при инфицировании – сливкообразным, гнойным.
Кисты печени могут располагаться в различных сегментах, долях и даже связках печени, поверхностно или в глубине; иногда имеют тонкую перемычку (ножку кисты). Диаметр выявляемых кист печени варьирует от нескольких миллиметров до 25 и более сантиметров. В гепатологии и гастроэнтерологии кисты печени диагностируются приблизительно у 0,8 % населения. У женщин кисты печени выявляются в 3-5 раз чаще, чем у мужчин, как правило, в возрасте 40-50 лет. По клиническим наблюдениям, кисты печени могут сочетаться с желчнокаменной болезнью, циррозом печени, кистами желчных протоков, поликистозом яичников, поликистозом почек и поджелудочной железы.
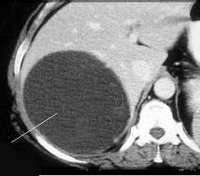
Киста печени
Причины
В вопросе происхождения истинных непаразитарных кист печени нет единого мнения. Часть авторов придерживается взглядов, что кисты образуются в результате воспалительной гиперплазии желчных путей в период эмбриогенеза и их последующей обструкции. Рассматривается связь между возникновением кисты печени и приемом гормональных препаратов (эстрогенов, оральных контрацептивов).
Преобладающей в современной медицине является теория, объясняющая возникновение кист печени из аберрантных внутри- и междольковых желчных ходов, которые в процессе эмбрионального развития не включаются в систему желчных путей. Секреция эпителия этих замкнутых полостей приводит к накоплению жидкости и их превращению в кисту печени. Эта гипотеза подтверждается тем фактом, что секрет кисты не содержит желчи, а полость образования не сообщается с функционирующими желчными ходами.
Ложные кисты образуются вследствие некроза опухолей, травматического повреждения печени, паразитарного поражения печени эхонококком, амебного абсцесса.
Классификация
Понятие «кисты печени» объединяет различные по происхождению нозологические формы. Прежде всего, выделяют истинные и ложные кисты печени.
- Истинные кисты являются врожденными по происхождению и имеют внутреннюю эпителиальную выстилку. Среди солитарных истинных образований встречаются простые, ретенционные, дермоидные кисты печени, многокамерные цистаденомы.
- Ложные кисты носят вторичный, приобретенный характер; чаще образуются после операций, травм, воспалений, в связи с чем стенками их полости служат фиброзно-измененные ткани печени.
По количеству полостей различают одиночные и множественные кисты печени. При выявлении кист в каждом сегменте печени говорят о поликистозе печени. Кроме этого, выделяют непаразитарные и паразитарные кисты печени; последние, как правило, представлены эхинококковыми кистами (эхинококкоз печени).

КТ органов брюшной полости. Множественные простые гигантские кисты правой и левой доли печени.
Симптомы кисты печени
Небольшие одиночные кисты печени, как правило, не имеют клинических проявлений. Симптоматика чаще развивается при достижении кистой размера 7-8 см, а также при поражении множественными кистами не менее 20% объема печеночной паренхимы.
В этом случае отмечается чувство распирания и тяжести в правом подреберье и эпигастрии, которые усиливаются после еды или нагрузки. На фоне увеличения кисты печени развиваются диспепсические явления: отрыжка, тошнота, рвота, метеоризм, понос. Среди прочих неспецифических симптомов, сопровождающих развитие кисты печени, отмечают слабость, потерю аппетита, повышенную потливость, одышку, субфебрилитет.
Гигантские кисты печени вызывают асимметричное увеличение живота, гепатомегалию, похудание, желтуху. В ряде случаев киста пальпаторно определяется через переднюю брюшную стенку в виде тугоэластического флюктуирующего безболезненного образования в правом подреберье.
Осложнения
Осложненное течение кисты печени развивается при кровоизлиянии в ее стенку или полость, нагноении, перфорации, перекруте ножки кисты, злокачественном перерождении. При геморрагии, разрыве кисты или прорыве ее содержимого в прилежащие органы развивается острый приступ абдоминальных болей. В этих случаях высока вероятность кровотечения в брюшную полость, перитонита. При сдавлении расположенных рядом желчных протоков появляется желтуха, а при инфицировании – образуется абсцесс печени.
Эхинококковые кисты печени опасны распространением паразитов гематогенным путем с образованием отдаленных инфекционных очагов (например, эхинококковых кист легкого). При распространенном поликистозе печени со временем возможно развитие печеночной недостаточности.
Диагностика
Большая часть кист печени обнаруживается случайно при проведении УЗИ брюшной полости. По данным эхографии киста печени определяется как ограниченная тонкой стенкой полость овальной или округлой формы с анэхогенным содержимым. При наличии в полости кисты крови или гноя, становятся различимы внутрипросветные эхосигналы. В ряде случаев УЗИ печени используется для проведения чрескожной пункции кисты с последующим цитологическим и бактериологическим исследованием секрета.
С помощью КТ, МРТ, сцинтиграфии печени, ангиографии чревного ствола и брыжеечных артерий проводится дифференциальная диагностика кисты печени с гемангиомой, опухолями ретроперитонеального пространства, опухолями тонкого кишечника, поджелудочной железы, брыжейки, водянкой желчного пузыря, метастатическими поражениями печени. При сомнениях в диагнозе выполняется диагностическая лапароскопия. Для исключения паразитарной этиологии кист печени проводятся специфические серологические исследования крови (ИФА, РНГА).

МРТ живота. Кистозное образование с гиперинтенсивным сигналом в правой доле печени
Лечение кисты печени
Пациенты с бессимптомными кистами печени, не превышающими 3-х см в диаметре, нуждаются в динамическом наблюдении гастроэнтеролога (гепатолога). Лечение паразитарных кист печени проводится под наблюдением инфекциониста или паразитолога.
Показаниями к хирургическому лечению кист печени оперативным путем служат:
- осложнения (кровотечение, разрыв, нагноение и др.)
- большие и гигантские размеры кисты (до 10 см и более)
- сдавление желчных путей с нарушением желчеоттока
- компрессия системы воротной вены с развитием портальной гипертензии
- выраженная клиническая симптоматика, ухудшающая качество жизни
- рецидивы кисты печени после попытки ее пункционной аспирации.
Все оперативные вмешательства, производимые по поводу кист печени, могут быть радикальными, условно-радикальными и паллиативными.
- К радикальным способам при солитарной кисте относят резекцию печени; при поликистозе – трансплантацию печени.
- Условно-радикальные методы могут включать вылущивание (энуклеацию) кисты или иссечение стенок кисты. При выполнении данных вмешательств широко используется малоинвазивный лапароскопический доступ.
- Паллиативные вмешательства при кистах печени не подразумевают удаления полостного образования и могут заключаться в следующем:
- прицельной пункционной аспирации содержимого кисты с последующей склерооблитерацией полости. Стойкий эффект после чрескожной пункционной аспирации кисты и ее склерозирования достигается при относительно небольших размерах (до 5-6 см) полости.
- вскрытии, опорожнении и дренировании остаточной полости кисты. Проведение вскрытия и наружного дренирования показано при солитарных посттравматических кистах печени, осложненных разрывом стенки или нагноением.
- марсупиализации кисты. Марсупиализацию (опорожнение кисты с подшиванием ее стенок к краям операционной раны) проводят при центральной локализации кисты в воротах печени, сдавлении желчных путей, наличии портальной гипертензии.
- фенестрации кисты. К фенестрации — вскрытию и иссечению свободных стенок кист, как правило, прибегают при множественных кистах или поликистозе печени в отсутствие признаков печеночно-почечной недостаточности.
- цистоэнтеростомии или цистогастростомии. При гигантских кистах производится наложение цистогастроанастомоза или цистоэнтероанастомоза, т. е. создается сообщение полости кисты печени с полостью желудка или кишечника.
Прогноз
После радикального удаления солитарных кист печени прогноз в целом благоприятный. После паллиативных вмешательств в различные отдаленные сроки возможны рецидивы кисты печени, требующие проведения повторных лечебных мероприятий. Прогрессирующее увеличение нелеченных кист печени может привести к целому ряду опасных осложнений. В случае распространенного поражения печени возможно наступление летального исхода вследствие печеночной недостаточности.