Картинки операции желчного пузыря

На сегодня удаление желчного пузыря остается основным методом лечения холецистита и желчнокаменной болезни. Операция проводится несколькими способами и имеет различия по оперативному доступу к пораженному органу. «Золотым стандартом» признана лапароскопическая холецистэктомия, выполняемая с помощью специального оборудования. При наличии противопоказаний резекция осуществляется традиционно (через большой разрез в брюшной стенке) или с использованием минидоступа.
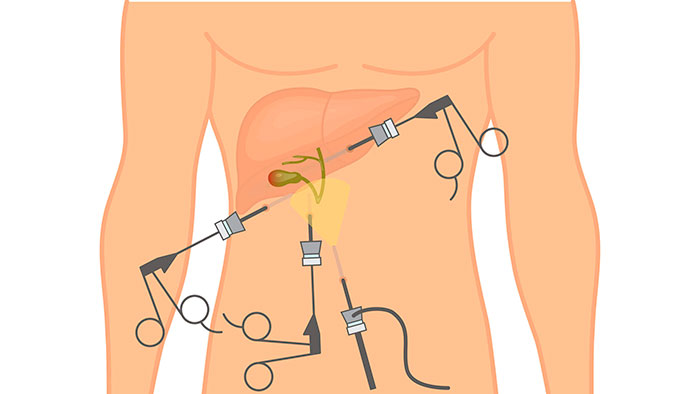
Что такое холецистэктомия
Пузырь служит хранилищем для желчи, которая выводит из организма излишки холестерина, токсины и билирубин. Он является важнейшей составляющей в пищеварительной цепочке. От слаженности работы желчного зависит качество расщепления и всасывания питательных веществ.
Нарушение функциональности полостного органа приводит к развитию патологических процессов. На определенном этапе помогает прием медикаментов и диетическое питание. Но в большинстве случаев требуется незамедлительное применение радикальных мер по удалению полостного органа.
Операция называется холецистэктомией и назначается, как планово, так и по экстренным показаниям. Предпочтительнее плановое проведение с предоперационной подготовкой пациента. Но существуют ситуации, при которых даже незначительное промедление грозит развитием тяжелых осложнений.
Почему проводится операция
Для лечения камней в органе используются различные методы. Это диета, литолитическая терапия или экстракорпоральное дробление камней ультразвуком. Каждый из них имеет свои недостатки и не является гарантией излечения.
Лекарственные средства для растворения камней токсичны, требуют длительного применения и плохо переносятся большинством пациентов. Экстракорпоральная литотрипсия разбивает крупные конкременты на мелкие фрагменты, но существует опасность перекрытия желчного протока крупным камнем и появления механической желтухи, а также других осложнений.
Эвакуация конкрементов из желчного не исключает повторного образования камней. Это означает, что после консервативного лечения сохраняются патологические изменения в органе и наличием факторов, которые ранее способствовали камнеобразованию.
Показания к проведению
Операция по удалению желчного пузыря требуется, если орган перестает функционировать и становится источником патологических процессов. Врач может назначить лапароскопическую или открытую холецистэктомию, если у больного:
- наличие камней в главном пузырном протоке;
- острый холецистит;
- обтурация (перекрытие) желчевыводящих путей;
- приступы печеночной колики;
- желчнокаменная болезнь с незначительными проявлениями или отсутствием признаков заболевания;
- отложение солей кальция в тканях желчного пузыря;
- холестероз – насыщение стенок органа холестерином на фоне ЖКБ;
- формирование полипов на слизистой органа;
- появление вторичного (желчного) панкреатита;
- новообразования различного генеза.
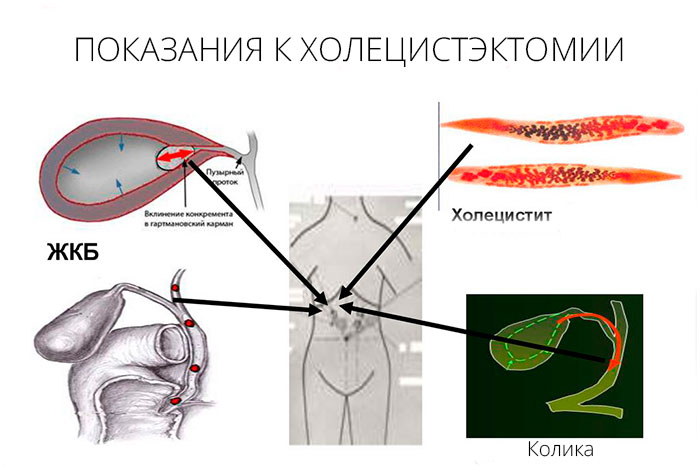
Все эти патологии представляют опасность для жизни пациента. Если операция холецистэктомия была проведена вовремя, это способствует выздоровлению больного и предупреждает развитие таких серьезных осложнений, как:
- абсцесс;
- механическая желтуха;
- воспаление желчных путей;
- нарушение моторики 12-перстной кишки (дуоденостаз);
- почечная и печеночная недостаточность.
При развитии гангренозного холецистита, появлении сквозного дефекта в стенке желчного пузыря (перфорации), это значит, что требуется срочное проведение операции.
Противопоказания
В каких случаях не проводится холецистэктомия:
- сердечная и дыхательная недостаточность в стадии декомпенсации;
- деструкция желчного пузыря;
- тяжелые хронические заболевания;
- низкие показатели свертываемости крови;
- онкология;
- острые инфекционные патологии;
- обширный перитонит;
- скопление лимфоидной жидкости или крови в передней брюшной стенке;
- 1 и 3 триместр беременности;
- врожденные дефекты желчного пузыря;
- выраженное воспаление в области шейки ЖП.
При появлении показаний к холецистэктомии у пожилых пациентов, лапароскопия или лапаротомия проводится независимо от возраста.
Операцию могут отменить из-за риска послеоперационных осложнений при наличии:
- сопутствующих соматических болезней;
- блокирование пузырного протока;
- гной в полости пузыря;
- наличие ранее проведенных операций в брюшной полости.
Операция по удалению желчного пузыря откладывается, если:
- человеку более 70 лет и он страдает хроническим заболеванием, протекающее в тяжелой форме;
- холангит – воспалительные процессы в желчных протоках;
- образование множества спаек в брюшной полости;
- механическая желтуха;
- цирроз;
- склероатрофический желчный пузырь;
- язвенное поражение стенок двенадцатиперстной кишки;
- ожирение 3-4 стадии;
- хронический панкреатит на фоне разрастания опухолевой ткани.
Острый холецистит в первые трое суток лечится лапароскопической холецистэктомией, если время упущено, значит, операция противопоказана.
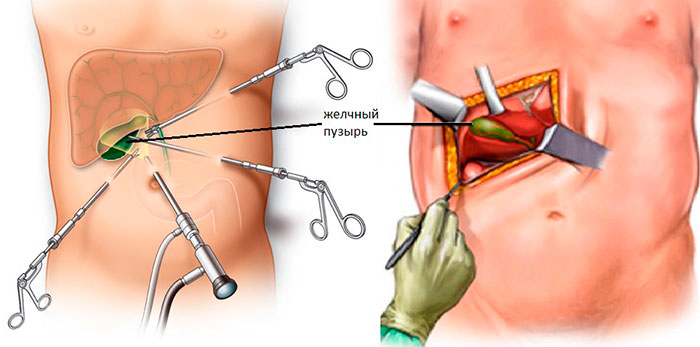
Типы оперативного вмешательства
В зависимости от показаний, операция может проводиться разными способами. В хирургии существует классификация, в основе которой лежит способ доступа к поврежденному органу в ходе операции.
Виды холецистэктомии и их описание:
- Лапаротомия – иссечение желчного открытым способом. Для этого делают большой разрез (15-20 см) на передней стенке живота.
- Лапароскопия – операция проводится через 3 аккуратных минипрокола с помощью эндоскопического оборудования.
- Холецистэктомия минидоступом – миниинвазивная манипуляция с незначительным травмированием тканей. Для резекции достаточно вертикального разреза 3-7 в области правого подреберья.
Какой тип операции применим в конкретном случае, определяет врач после получения результатов полного обследования пациента. Если противопоказаний нет, предпочтение отдается лапароскопической холецистэктомии, у нее самые лучшие характеристики.
Подготовка к операции
Плановое хирургическое лечение предполагает проведение предоперационной диагностики. Это позволяет провести оценку общего функционального состояния, наличие инфекции, аллергии, воспаления и других противопоказаний. Успех оперативного вмешательства много значит от качества подготовки.
Перечень методов обследования перед резекцией желчного пузыря:
- общее и биохимическое исследование крови и мочи;
- реакция на RW;
- анализ на наличие гепатита В и С;
- гемостазиограмма;
- описание электрокардиограммы;
- определение группы крови и резус-фактора;
- УЗИ билиарной системы и органов брюшной полости;
- флюорография;
- ФГС или колоноскопия (по показаниям).
Дополнительно может понадобиться консультация кардиолога, аллерголога, гастроэнтеролога и эндокринолога. Подробная диагностика поможет определить оптимальный вид наркоза и предположить реакцию организма на ЛХЭ операцию.
За 3 суток до плановой холецистэктомии рекомендуется перейти на щадящее питание, желательно не есть овощи, фрукты, хлебобулочные изделия. Накануне вечером можно поужинать йогуртом, кефиром или кашей, а также провести очищение кишечника с помощью клизмы. За 8 часов до оперативного вмешательства есть и пить запрещено.
Полостная холецистэктомия
Лапаротомия – это хирургическая манипуляция, которая проводится через обширное трепанационное окно. Проводится после неудачно проведенной лапароскопии или по специальным показаниям:
- воспаление брюшины (перитонит);
- гангренозный холецистит;
- рак или малигнизация доброкачественных образований;
- наличие большого количества камней (более 2/3 объема);
- абсцесс;
- водянка живота (скопление лимфоидной ткани);
- травмы пузыря.
Лапаротомия может стать продолжением ЛХЭ, если:
- поврежден печеночный проток;
- началось внутреннее кровотечение;
- образовались свищи.
В момент установки от вводимых троакаров могут повредиться внутренние органы, что также исправляется с помощью открытой операции.
Этапы лапаротомии
Техника хирургического вмешательства в открытом доступе включает следующие действия:
- Выполняется разрез (15-30 см) посреди живота или под правым ребром.
- Желчный пузырь освобождается от окружающих его жировых тканей.
- Перекрываются кровеносные сосуды и желчевыводящие протоки.
- Пузырь отсекают от печени и удаляют.
- Ложе в месте удаленного органа ушивается саморассасывающейся хирургической нитью или прижигается хирургическим лазером.
- Операционная рана постепенно ушивается по слоям.
Открытая (полостная) холецистэктомия проводится под общей анестезией и может продолжаться до 2 часов. К данной технике прибегают редко из-за обширной травматизации тканей живота, большого косметического дефекта в месте разреза и риска спаечного процесса. Дополнительным минусом является длительное восстановление.
Лапароскопическая операция
К самому распространенному методу хирургического лечения относят эндоскопическую холецистэктомию. Это малоинвазивная процедура удаления желчного пузыря с минимальным повреждением передней стенки живота.
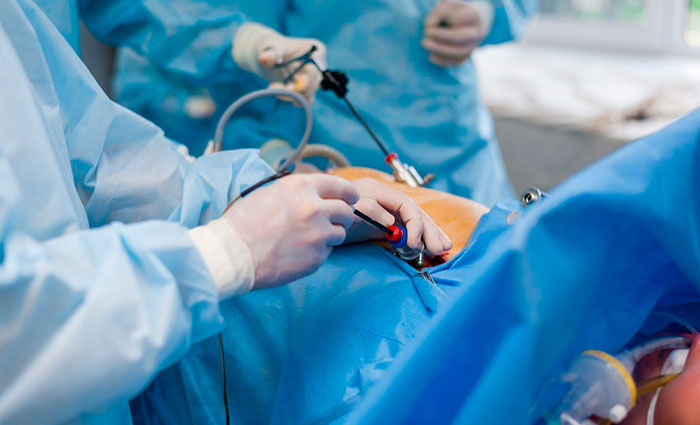
Пораженный орган извлекается через один из 3-4 разрезов, размер которых не превышает 10 мм. Впоследствии места проколов срастаются с формированием едва заметных рубчиков. Длительность хирургического вмешательства лапароскопически варьируется в пределах 30-90 минут и зависит от веса больного, продолжительности наркоза и наличии камней в протоках.
Преимущества и недостатки
Плюсы в видеолапароскопической эндоскопии:
- лапароскоп позволяет хорошо «видеть» место операции;
- отсутствие боли в послеоперационный период;
- наименьшая травматичность в сравнении с другими техниками;
- короткий срок пребывания в стационаре (1-4 дня);
- низкий риск формирования спаек и грыжевых образований;
- быстрое восстановление трудоспособности.
Как и любой другой медицинской манипуляции, минусы у эндоскопической операции тоже есть:
- вероятность присоединения инфекции;
- кровотечение;
- нарушение целостности внутренних органов медицинскими инструментами;
- отсутствие возможности удаление камней из протоков.
Если во время операции выявляется осложнение (инфильтрат, спайки), лечение продолжают через широкий доступ с выполнением традиционной техники.
Ход операции
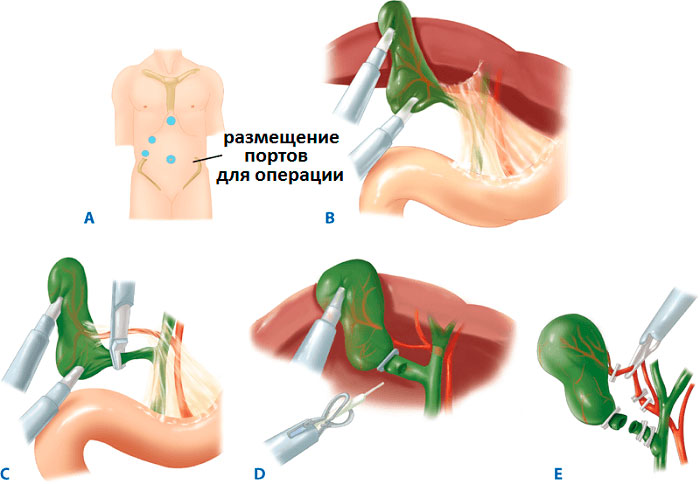
Хирургическое лечение проводится в стерильных условиях под общим наркозом. Описание этапов ЛХЭ:
- В рамках подготовки в желудок устанавливают зонд, в мочевой пузырь – катетер. Для профилактики образования тромбов, на ноги надевают противоэмболические чулки.
- В полость живота через прокол ниже пупка нагнетается окись азот или углекислый газ, чтобы улучшить доступ хирургам за счет поднятия живота.
- В 3-4 точках вводятся троакары с микроинструментами на конце. Процедура проводится под мониторингом с помощью лапароскопа.
- Пузырь отодвигается от тканей, печеночный проток и артерия пережимаются скобами.
- Орган иссекается и извлекается через пупочный разрез. Поврежденные участки тканей удаляются, сосуды купируются.
- Осуществляется промывка полостей раствором с антисептиком.
- Инструменты удаляются, на разрезы накладывают швы.
На всех этапах операции манипуляции контролируются визуализацией происходящего на экране монитора за счет микроскопической камеры, которая передает изображение, находясь в животе.
Операционные риски
Вероятность осложнений в ходе операции по поводу холецистэктомии ничтожно мала. По статистике, ситуации зафиксированы у 1 из 100 оперируемых. Иногда наблюдаются случаи травмирования троакарами внутренних органов. Но причиной чаще всего служат аномалии расположения органов. В редких случаях есть риск развития внутреннего кровотечения или нарушения целостности протока желчного пузыря.
Послеоперационный период
Непосредственно после операции, в первые 4 часа, необходимо соблюдение постельного режима. После лапароскопии вставать и начинать ходить рекомендуется уже через 6-8 часов. Пациент может жаловаться на тянущие болезненные ощущения в месте введения инструментов. Сильный болевой синдром отсутствует.
В большинстве случаев срок восстановления занимает не более 7-14 дней. В течение этого периода важно соблюдать режим двигательной активности – 1-2 месяца избегать тяжелых физических нагрузок, что способствует:
- предупреждению застойных явлений в легких;
- нормализации работы кишечника;
- уменьшения риска появления спаек.
При появлении болей, диспепсических расстройств, врач назначает лекарственные препараты, устраняющие негативную симптоматику.
Диета
После операции лапароскопической или открытой холецистэктомии у взрослых большое значение имеет правильное питание. После удаления желчного пузыря желчь небольшими порциями поступает в 12-перстную кишку напрямую. Поэтому следует избегать еды с большим содержанием жиров.
В первый день можно пить только воду, на 2 день – обезжиренный кефир и чай. В дальнейшем рацион составляют с учетом разрешенных продуктов:
| Разрешено | Запрещено |
|
|
| Каша из риса, овсянки, гречки на молоке. Крупа обязательно должна быть хорошо проварена. | Пшенная, перловая, кукурузная крупа |
| Жирное мясо: свинина, баранина |
| Вермишель мелкого размера, картофельное пюре | Консервы копченые блюда |
| Жареная, соленая рыба |
| Обезжиренный творог без сахара, кефир | Острый сыр, молочные продукты с высокой жирностью |
| Недавно испеченный хлеб, сдобная выпечка, изделия с кремом |
| Вареные или паровые овощи: морковь, цветная капуста, кабачки, картофель, тыква | Чеснок, щавель, капуста белокочанная, огурцы, репа, шпинат, грибы |
|
|
Режим питания после лапароскопической холецистэктомии должен быть дробным (5-6 раз в день), а еда теплой. Жидкость должна поступать в организм в достаточном количестве – не менее 2 л в сутки.

Возможные осложнения
У большинства пациентов резекция органа проходит успешно. Негативные последствия проявляются у 2 из 10 взрослых пациентов. Чаще осложнения наблюдаются у пожилых больных или при деструктивных видах патологии.
После удаления органа происходят изменения, которые могут послужить толчком к развитию вторичных патологий:
- меняется состав желчного секрета;
- нарушается процесс поступления желчи в 12-перстную кишку;
- нарушение процесса переваривания пищи;
- избыточное газообразование в кишечнике;
- нарушение перистальтики;
- расширяются печеночные протоки.
Такие явления способствуют появлению осложнений, которые могут возникнуть на разных этапах реабилитации после холецистэктомии. Перечень возможных последствий:
- гастродуоденальный рефлюкс;
- дуоденит;
- послеоперационная грыжа;
- нарушение баланса микрофлоры в кишечнике;
- формирование спаек;
- рубцы, уменьшающие просвет желчных протоков;
- воспаление тонкой или толстой кишки;
- гастрит;
- диарея;
- кишечные колики.
Осложнения могут проявиться после лапароскопической холецистэктомии, что является показанием для изменения тактики лечения.
Тревожные симптомы:
- выраженные абдоминальные боли;
- повышение температуры;
- желтуха с характерным окрашиванием кожных покровов;
- тяжесть в правом подреберье.
Большинство пациентов после удаления поврежденного органа полностью выздоравливают. У небольшого числа могут сохраниться или усилиться признаки болезни: горечь во рту, плохое пищеварение. Такое состояние называется постхолецистэктомическим синдромом и встречается у взрослых:
- с хроническим воспалением слизистой желудка;
- язвенным поражением;
- грыжей пищевода;
- колитом с хроническим течением.
Профилактикой синдрома является лечение сопутствующих патологий перед операцией.
Заключение
Прогноз наиболее благоприятный, если операция будет проводиться без разрезов. Для этого желательно не запускать патологию и оперироваться в плановом порядке. Когда лапароскопическая холецистэктомия проведена с соблюдением всех норм, больной выздоравливает и чувствует себя хорошо. Неприятные ощущения не возникнут, если придерживаться правил диетического питания и соблюдать рекомендации врача.
Видео
Посмотрите видео о жизни после удаления желчного пузыря.

Где находится и как болит желчный пузырь, большинство пациентов узнаёт после того, как в органе развивается воспалительный процесс. Спровоцировать его могут самые разнообразные причины – от погрешностей в питании до хронических заболеваний органов пищеварения и нарушения обменных процессов.
Устранить дискомфортные ощущения можно только после уточнения диагноза и курса комплексного лечения с применением медикаментозных средств, методов физиотерапии и корректировки образа жизни и питания.
Функции и местоположение желчного пузыря
Желчный пузырь – важная часть пищеварительной системы. Он располагается в правом подреберье, под печенью и связывается с ней желчными протоками. Это небольшой орган, размером от 6 до 10 см, полый внутри, по форме напоминающий грушу. Его предназначение заключается в накоплении желчи, вырабатываемой печенью и выделении ее в просвет кишечника при поступлении пищи. Стенки желчного пузыря состоят из нескольких слоев, представленных слизистой, серозной, мышечной и фиброзной тканями. В слизистом слое расположены железы, вырабатывающие слизь, а мышечные ткани отвечают за сокращение органа. В подробностях рассмотреть строение и структуру желчного пузыря можно на фото в интернете.
После того, как пищевой комок из желудка поступает в 12-перстную кишку, желчный пузырь сокращается и выталкивает желчь, которая смешиваясь с поджелудочным соком и пищеварительными ферментами, способствует расщеплению и перевариванию пищи. Объем желчного пузыря небольшой – – около 50 мл, в то время, как организм человека за сутки вырабатывает от 500 до 1000 мл желчи.
Из чего состоит важный компонент, влияющий на пищеварительные процессы? В состав желчи входят:
- фосфолипиды;
- холестерин;
- билирубин;
- желчные кислоты;
- протеины;
- слизи;
- аминокислоты;
- неорганические элементы (кальций, хлор, натрий) и вода.

Именно состав желчных кислот и их солей определяет основные функции пищеварительного секрета, которые заключаются в следующем:
- нейтрализация агрессивного действия желудочного сока;
- активизация пищеварительных ферментов, вырабатываемых поджелудочной железой и кишечником;
- подавление роста и развития патогенной микрофлоры;
- улучшение перистальтики кишечника;
- ускорение вывода токсичных веществ и продуктов распада.
Желчный пузырь не просто накапливает желчь, но и обеспечивает защиту организма от ее раздражающего действия, а также выводит излишки желчных кислот из циркуляционного процесса. Кроме того, в этом органе происходит обратное всасывание в кровь (резорбция) белковых соединений, аминокислот, солей и вырабатывается особый гормон – антихолецистокинин, отвечающий за тонус сфинктера Одди и расслабление желчного пузыря.
Так может ли болеть желчный пузырь, какие причины вызывают подобный симптом и как бороться с недугом? Чтобы разобраться в этом вопросе, следует определить первоисточник проблемы.
Почему болит желчный пузырь?

Причины болевого синдрома могут быть самыми разнообразными. Наиболее распространенные из них:
- погрешности в питании, чрезмерное потребление жирной, острой, жареной пищи;
- воспалительный процесс в желчном пузыре (холецистит);
- обменные нарушения, ведущие к застою желчи, формированию камней и развитию желчнокаменной болезни;
- функциональные изменения, связанные с нарушением моторики органа и снижением двигательной активности желчевыводящих путей (дискинезии);
- врожденные аномалии развития пузыря и желчных протоков;
- травмирование органа;
- злокачественная опухоль (рак желчного пузыря);
- вредные привычки (злоупотребление алкоголем, курение).
На вопрос, где болит желчный пузырь, пациент укажет на область правого подреберья. Но в этой зоне расположены и другие внутренние органы – печень, правая половина диафрагмы, часть ободочной кишки, правая почка и надпочечник. Чтобы правильно определить источник боли, необходимо подробно расспросить пациента о характерных симптомах.
Как болит желчный пузырь – основные симптомы
Выраженность и длительность болевого синдрома во многом зависит от источника проблемы. Приступы боли может вызвать воспаление, спровоцированное бактериальной инфекцией, движение камней, деформация органа, ведущая к затрудненному оттоку или застою желчи и прочие патологические изменения.
Как болит желчный пузырь у человека?

Характер болевого синдрома пациенты характеризуют, как тянущий, ноющий, либо острый и резкий, отдающий в правое подреберье, под лопатку, в спину, область поясницы. При пальпации отмечается повышенное напряжение мышц под ребрами, справа.
Выраженность боли о многом зависит от типа заболевания и его стадии. На начальных этапах болезни появляются приступообразные колики, которые усиливаются при погрешностях в питании, высокой двигательной активности, физических нагрузках. В дальнейшем, при прогрессировании заболевания к болевым ощущениям присоединяются:
- тошнота, приступы рвоты;
- отсутствие аппетита;
- непереносимость жирной пищи;
- диспепсические явления (метеоризм, вздутие живота);
- расстройства стула (диарея, запор);
- потеря веса и пр.
Болевой синдром усиливается и особенно сильно беспокоит больного по ночам, становясь причиной бессонницы. Поздние стадии заболевания характеризуются усилением боли, они становятся постоянными, интенсивными и могут вызвать болевой шок. Состояние больного осложняется тошнотой, приступами рвоты с желчью, не приносящими облегчения, сильной слабостью, чрезмерной потливостью, повышением температуры, учащением сердечного ритма.
Это общие симптомы, возникающие при заболеваниях желчного пузыря. Чтобы определить характер патологии следует остановиться подробнее на специфических проявлениях, их сопровождающих
Холецистит

Холецистит – воспалительный процесс острого или хронического характера, поражающий внутренние стенки желчного пузыря. Причиной воспаления может стать проникновение бактериальных агентов, паразитарные инфекции, застой желчи, погрешности в питании или сопутствующие заболевания внутренних органов (печени, поджелудочной железы).
Симптомы
Больных беспокоит ощущение тяжести в правом подреберье, тошнота, «пустая» отрыжка, сухость во рту. Ноющие боли в правом подреберье усиливаются при погрешностях в питании (употреблении жирной, жареной, острой пищи, алкоголя, газированных напитков). Наблюдаются признаки раздражения брюшины, характеризующиеся напряжением мышц в области больного органа.
При обострении холецистита боли могут отдавать под лопатку, в правое плечо или ключицу. Острая стадия заболевания сопровождается постоянным ощущением тошноты, отсутствием аппетита, изжогой, горечью во рту, приступами рвоты с желчью. Отмечается расстройство стула (диарея), метеоризм, вздутие живота, усиление болевого синдрома, лихорадочные состояния, желтушность кожи и склер.
Желчнокаменная болезнь (ЖКБ)

Причиной развития патологии становятся обменные нарушения, ведущие к изменению химического состава желчи и ее застою, гормональные сбои, сопутствующие болезни органов пищеварения, гиподинамия. В результате в желчном пузыре формируются холестериновые камни, которые в любой момент могут закупорить желчевыводящие протоки и стать причиной печеночной колики. Развитию болезни способствует генетическая предрасположенность, поражения печени (гепатит), хронический холецистит, неправильное и несбалансированное питание.
Симптомы
Приступ печеночной колики сопровождается острой болью, вынуждающей больного занимать определенное положение (на правом боку, с прижатыми к животу ногами). При любом движении боль усиливается и отдает в правое плечо, под лопатку, в спину и ключицу. Возникает нестерпимый кожный зуд, больной страдает от тошноты, многократных приступов желчной рвоты, не приносящей облегчения. Приступ ЖКБ сопровождается лихорадкой, резким подъемом температуры до высоких значений (40°С и выше), проливным потом, ознобом, слабостью. Такое состояние требует экстренной медицинской помощи и госпитализации больного.
Дискинезия желчевыводящих путей
Под этим термином скрывается нарушение моторики желчевыводящих путей, которое может протекать в двух вариантах.
Симптомы
При гипокинетическом типе двигательная и сократительная активность желчных путей низкая, в результате больного беспокоят тупые, распирающие боли в правом боку, горечь во рту по утрам, отсутствие аппетита, тошнота, вздутие живота.
Гиперкинетический тип патологии сопровождается кратковременными приступами боли, которые возникают при нарушении диеты, употреблении жирной, жареной пищи, алкоголя. Неприятные ощущения могут возникать на фоне чрезмерных физических нагрузок.
Дискинезия желчевыводящих путей – частый спутник беременных женщин. На поздних сроках беременности матка давит на соседние органы, в том числе на желчный пузырь и желчевыводящие протоки, что ведет к временной деформации органов и затрудненному оттоку желчи. Кроме того, нарушению моторики могут способствовать гормональные сбои, стрессы и прочие проблемы, которым женщины подвержены гораздо чаще, чем мужчины.
Как болит желчный пузырь у женщин во время беременности? После еды может преследовать тошнота, периодические тянущие боли в правом боку, часто возникает расстройство стула (диарея).
Холестероз
Заболевание желчного пузыря, сопровождающееся отложением жира (липидов) на стенках органа. Чаще всего диагностируется у женщин после 35 лет на фоне атеросклероза. Патология связана с нарушением обмена веществ и повышением уровня холестерина в крови.
Симптомы
Основные проявления холестероза – тошнота, возникающая после употребления жирных блюд, копченостей, чередование диареи и запоров, ощущение горечи и сухости во рту по утрам. При прогрессировании болезни возникают приступы желчной колики с резкой болью, рвота, сильная слабость, потливость. Болевой синдром усиливается при ходьбе, беге, резких движениях, выполнении физической работы.
Острый холангит
Заболевание вызывает воспалительный процесс в желчных протоках. Это одна из самых сложных патологий в плане диагностики и лечения. Холангит развивается на фоне застоя желчи, в результате проникновения болезнетворной микрофлоры из кишечника в желчные протоки или как осложнение хронического холецистита, желчнокаменной болезни.
Симптомы
Во время приступов в правом боку возникает нестерпимая боль, сопровождающаяся резким падением артериального давления. Появляется кожный зуд, многократная рвота, не приносящая облегчения, отмечается проливной пот, озноб, подъем температуры до 40°С.
Рак желчного пузыря

Злокачественная опухоль может долгое время развиваться бессимптомно, но по мере прогрессирования болезни тревожные признаки нарастают и заявляют о себе тупыми болями в области правого подреберья, которые невозможно купировать анальгетиками, тошнотой, быстрой потерей веса, эпизодическими приступами рвоты, желтушностью кожных покровов, асцитом.
Боль отдает под правую лопатку, в плечо, ключицу, при этом у больного может длительное время держаться субфебрильная температура. При обследовании выявляется небольшое напряжение мышц живота справа.
При появлении любого из вышеперечисленных симптомов необходимо обратиться за консультацией к терапевту или гастроэнтерологу и выяснить, почему болит желчный пузырь. Поставить правильный диагноз поможет полноценное обследование.
Диагностика
Диагностические мероприятия включают ряд лабораторных и инструментальных методов исследования. В их числе:
- общий и биохимический анализ крови с определением уровня билирубина, холестерина, трансаминаз, С-реактивного белка и щелочной фосфотазы;
- УЗИ органов брюшной полости;
- дуоденальное зондирование;
- лапароскопия с последующим бактериологическим исследованием материала.
При необходимости дополнительно прибегают к рентгенографии, холецистографии, используют современные методы исследования – КТ (компьютерную томографию), МРТ (магнитно-резонансную томографию) с помощью которых можно обнаружить любые патологические изменения в желчевыводящей системе.
После уточнения диагноза, врач подберет оптимальную схему лечения и объяснит больному, чем лечить боли желчного пузыря, как скорректировать образ жизни и какой диеты придерживаться, чтобы ускорить выздоровление.
Методы лечения

Заболевания желчного пузыря лечатся комплексно, с применением медикаментозных средств, методов физиотерапии и обязательным соблюдением строгой диеты. Препараты специалист подбирает с учетом типа заболевания, тяжести симптомов, индивидуальных особенностей пациента и возможных противопоказаний.
Лечение холецистита
- с целью устранения воспалительного процесса назначают антибиотики широкого спектра действия (Цефазолин, Левофлоксацин, Амикацин);
- купировать желчные колики помогут миотропные спазмолитики Дюспаталин, Мебеверин;
- устранить сопутствующие нарушения пищеварения (изжогу, отрыжку, диспепсию) смогут препараты Маалокс, Алмагель, Квамател;
- для поддержания функций поджелудочной железы назначают пищеварительные ферменты – Мезим, Панкреатин, Креон, Пангрол, Микразим, Фестал.
При обострении холецистита больному рекомендуется постельный режим. Необходимо соблюдать строгую диету №5, исключающую употребление высококалорийной, жирной пищи, богатой холестерином.
Лечение дискинезии

- применяют спазмолитики, купирующие болевой синдром (Но-шпу, Дротаверин, Мебеверин);
- для улучшения оттока желчи назначают желчегонные средства – Холагол, Аллохол, Холосас, Дигестал;
- устранить застойные явления помогут отвары трав (арники, девясила, кукурузных рылец, бессмертника);
- для нормализации моторики желчевыводящих путей назначают физиотерапевтические процедуры (УВЧ, индукционные и диодинамические токи);
- при гиперкинетическом типе дискинезии в состав лечения включают седативные и успокоительные средства.
В процессе лечения пациенту рекомендуется соблюдать диету №5, избегать стрессовых ситуаций.
Лечение острого холангита
- для устранения нестерпимых приступов боли назначают анальгетики (в том числе наркотические) – Кетанов, Промедол;
- используют антибиотики пенициллинового, цефалоспоринового или фторхинолонового ряда (Цефтриаксон, Амоксиклав; Гатифлоксацин);
- назначают спазмолитики (Мебеверин, Но-шпу, Дюспаталин);
- ферментные препараты (Креон, Пангрол);
- при высокой температуре – жаропонижающие средства (Парацетамолл, Инфулган).


