Камни в почках удаление желчного пузыря
Болезнь желчевыводящих путей – это распространенная патология органов пищеварительного тракта. По данным аутопсии, появление конкрементов чаще встречается у представительниц женского пола в зрелом возрасте. Актуальный метод лечения – удалять желчный пузырь если есть камни, однако придерживаясь определенного режима питания и образа жизни, холецистэктомии можно избежать.
Признаки наличия камней в желчном пузыре
Патогенетическим признаком ЖКБ является наличие камней. Обнаружение образований происходит случайно во время диагностики и других исследований при болезнях или при операциях на органах брюшной полости.
Чаще ЖКБ проявляются печеночной коликой. Патоморфологической причиной развития болевого синдрома является окклюзия шейки или протока ЖП конкрементом. Происходит повышение давления в желчном пузыре и протоках вследствие нарушения оттока желчи, ее инфицирования. Такое состояние возникает вследствие погрешностей в питании больного.
Виды конкрементов с риском удаления:
- Холестериновые (подвергаются терапевтическому лечению и методам дробления).
- Пигментные (подвергаются только оперативным манипуляциям).
- Смешанные (составляют сложности в лечении, часто являются причиной смерти).
Каждый вид может быть кальцифицированным и некальцифицированным. Классификация предусматривает выбор консервативного или оперативного лечения.
Возможно ли устранение камней без удаления желчного
Желчнокаменная болезнь характеризуется ощущением горечи во рту, тяжести в правом подреберье после еды. Болезненный синдром появляется после употребления жареной, жирной, острой, соленой пищи, копченостей.
Злоупотребление алкогольными напитками может стать поводом появления приступа.
Болезнь может протекать бессимптомно. Пациенты прибывают в клинику уже со сформированными конкрементами и острой болью (спазмами).
Оказать помощь таким пациентом необходимо срочно. Симптомы являются показанием к оперативному удалению.
Если образования были обнаружены своевременно, то по рекомендации хирурга можно производить консервативное лечение:
- Прием препаратов. Пить таблетки можно в том случае, если размер конкрементов небольшой, не закупоривает желчный пузырь. К основным медикаментам относят холелитолитики. Средства, осуществляющие медикаментозный литолиз камней. Действующее вещество — урсодезоксихолевой кислота, способна снизить секрецию холестерина, концентрировать выделенный ранее в желчи. Урсофальк, Хеносан, Хенофальк применяются для рассасывания холестериновых образований. Прием лекарств допустим при отсутствии аллергических реакций.
- Дробление мелких камней – нехирургический метод ЭУВЛ. Экстракорпоральная ударно-волновая литотрипсия используется для размельчения крупных конкрементов на мелкие фрагменты при помощи ультразвука.
Нередко пациентам проводится химический метод расплавления камней под контролем УЗИ и введения через катетер химических веществ. Позволяет избавиться от 90% существующих образований.

Когда нужно удалять желчный пузырь с камнями
Основным местом образования конкрементов является пузырь, гораздо реже, протоки. Существует стойкая зависимость показаний к удалению желчного. Факторы риска:
- Ожирение, частая гиподинамия.
- Наследственная предрасположенность.
- Пороки развития.
- Высококалорийная пища с большим содержанием холестерина (представляют наибольшую опасность).
- Алкоголизм.
- Сахарный диабет.
- Голодание.
- Стрессовая реакция.
- Операции на органах ЖКТ.
Учитывая этиологические факторы, необходимо проконсультироваться с врачом по поводу удаления желчного.
Абсолютные показания
При наличии абсолютных показаний проведение холецистэктомии обязательно. Операция может быть отложена при агональном состоянии больного, наличии в анамнезе тяжелых форм сопутствующих болезней.
К абсолютным показаниям операции по удалению относятся:
- Острый калькулезный холецистит.
- Частые рецидивирующие колики (спастические, ноющие боли).
- Крупные камни (до 3 сантиметров), способные вызывать пролежень.
- Холедохолитиаз (наличие камня в общем желчном протоке).
- Предположение онкологического заболевания.
- Отсутствие эффективности медикаментозного лечения.
- Развитие инфекционного (воспаление) процесса.
- Острые формы ЖКБ, осложненные перитонитом.
- Поддиафрагмальные абсцессы.
Абсолютные показания к удалению желчного пузыря вместе с камнями всегда указывают на срочное проведение операции. Замедление или отсрочка могут спровоцировать осложнения на всю жизнь.
Относительные показания
Относительные показания позволяют произвести оперативное лечение в плановом порядке. Риск развития послеоперационных осложнений снижается. Становится возможным проведение предоперационной подготовки, переведение острых заболеваний в хроническую форму.
Выделяют относительные показания к операции устранения желчного, если конкременты не беспокоят:
- хронический калькулезный холецистит;
- рефлюкс-эзофагит;
- функциональные расстройства ЖП.
Своевременное оперативное лечение позволит сохранить здоровье, избежать последствий.

Механизм операции по удалению камней и желчного
Дооперационный период заключается в специальной подготовке и планировании операции. Пациенту следует придерживаться легкой диеты. Нередко за несколько дней назначают клизмы.
Операция. Положение больного на спине. Обезболивание представлено эндотрахеальным наркозом.
Оперативный доступ: верхнесрединная лапаротомия;
Техника: производят максимально щадящий способ для широкого доступа к участку, требующему удалению. Чаще выполняют срединную лапаротомию. После рассечения брюшины на желчный пузырь накладывают два окончатых зажима. Затем натягивают шейку ЖП, делают надрез по правому краю ligamentum Неpatoduodenale, выделяют общий проток. На выделенный проток по всей окружности накладывается 2 зажима, между которыми его пересекают. Культя протока подлежит двойной лигатуре.
Проводят перевязку артерии пузыря. Обнажают желчный пузырь из его ложа, начиная разрезы от шейки, соединяя у дна пузыря. В область культи пузырного протока помещают дренаж, выводят его на переднюю брюшную стенку.
Ретроградная холецистэктомия (от шейки) выполняется в 99% случаев. Прогноз выздоровления в 90%, на летальность приходится 3-5%.
Средний срок пребывания в стационаре около 12 суток, с последующим амбулаторным лечением.
Холецистэктомия от дна (антеградная) используется в тех случаях, когда предыдущий способ технически выполнить невозможно.
Техника: удаление пузыря от дна к шейке, с перевязкой пузырной артерии и протока.
В последние годы стала популярна малоинвазивная лапароскопическая холецистэктомия, устранение камней лазером. Операция показана при остром холецистите.
Органосберегающая операция – холецистостомия (наложение свища ЖП). Проводится из маленького лапартомного доступа под контролем лапароскопии, с целью удаления камней и содержимого ЖП.
Этапы проведения:
- Пункция ЖП.
- Холецистолитотомия.
- Фиксация дренажной трубки к желчному и париетальной брюшине.
Лапароскопическая микрохолецистостомия показана при тяжелом состоянии больного, которым радикальную операцию произвести невозможно. Техника: проводится пункционно через печень. Хровиниловый катетер вводится в ложе пузыря через толстую иглу. Далее выполняется дренирование.
Послеоперационный период после удаления заключается в:
- приеме анальгетиков, спазмолитиков;
- профилактике пролежней;
- инфузионной терапии;
- принятии правильного положения в постели;
- обработке послеоперационной раны.
После оперативного вмешательства следует придерживаться диетического питания (частый дробный прием пищи с исключением жаренных, жирных, острых продуктов) для того, чтобы закрепить результат. Часто пациентам назначается 5 стол. Алкогольные напитки могут создать опасность, от них следует отказаться.
Для устранения последствий и ремиссии заболевания больным показано посещение санитарно-курортных мест (Трускавец, Миргород, Моршин).
Противопоказания к удалению желчного пузыря
Существует перечень заболеваний, при которых проведение удаления желчного не представляется возможным. В таком случае используется консервативное терапевтическое лечение с купированием болевого синдрома до тех пор, пока операция не сможет быть проведена.
Противопоказания:
- Беременность.
- Острый панкреатит.
- Панкреонекроз.
- Сердечно-сосудистая недостаточность.
- Сердечно-легочная недостаточность.
- Недостаточность функций печени и почек.
- Нарушение коагуляции крови.
Удаление пузыря при условии, что камни в желчном пузыре не беспокоят не всегда обязательно. Оперативному лечению подлежат больные, которые не отмечают утихание симптомов боли между приступами не купируемых миотропными спазмолитиками. Придерживайтесь всех рекомендаций врача, холецстэктомия не потребуется.
Статья была одобрена редакцией
íå äåëàþò, òàê êàê êàìíè òàì âñ¸ ðàâíî âûðàñòàþò íà ìåñòå ïðîêîëîâ.
Òîëüêî ïîëíîå óäàëåíèå.
Êàê ñêàçàëà õèðóðã: Íå äàé áîã òåáå áûòü â òîì ñîñòîÿíèè, êîãäà êàìíè óáèðàåì, à ïóçûðü — íå òðîãàåì.
Ýòî çíà÷èò, ÷òî òîëüêî ïðè êðàéíåé ñòåïåíè ñëàáîñòè îðãàíèçìà íå òðîãàþò ñàì ïóçûðü ,÷òîáû íå äåëàòü ñòðåññ îðãàíèçìó.
Íó, íå çíàþ, ó ìåíÿ õîðîøåìó çíàêîìîìó ïàðó ëåò íàçàä óáèðàëè êàìíè èç æåë÷íîãî, ïðè ýòîì «êðàéíåé ñòåïåíè ñëàáîñòè îðãàíèçìà» ó íåãî íå íàáëþäàëîñü è íå íàáëþäàåòñÿ, òüôó-òüôó.
ãîâîðþ ïðî ñåáÿ è áðàòà. Îáùàëñÿ ñ òðåìÿ õèðóðãàìè ðàçíûõ êëèíèê: òîëüêî óäàëåíèå. Óòðîì óäàëèëè — âå÷åðîì õîäèë ïî ïàëàòå.
À ãäå óäàëÿëè, íå ïîäñêàæåòå?
Ñòðàííî êàê-òî. Ïîëåçíûé æå îðãàí! Çà÷åì óäàëÿòü?
Ñëîâà õèðóðãîâ: Åñëè ó òåáÿ òàì êàìíè áîëüøå ãîäà, òî æåë÷íûé óæå íå ðàáîòàåò.
À. Åùå æåíå â ìàðòå óäàëèëè. Òîæå â Áðÿíñêå, íî äðóãîé êëèíèêå.
Ñêàæèòå ÷òî âàøà çíàêîìàÿ â èòîãå ñäåëàëà ñ æåë÷íûì? Òîæå ñòîëêíóëàñü ñ ýòîé ïðîáëåìîé, îáíàðóæèëè îäèí êàìåíü â æåë÷íîì. Íå õî÷åòñÿ ïðîùàòüñÿ ñ îðãàíîì..
Ìîæåò áûòü âû ïóòàåòå ñ óäàëåíèåì êàìíåé èç îáùåãî æåë÷íîãî ïðîòîêà ñ óäàëåíèåì èç æåë÷íîãî ïóçûðÿ? Ïðè âûõîäå êàìíåé èç æåë÷íîãî ïóçûðÿ è ïîïàäàíèè èõ â õîëåäîõ (è åãî çàêóïîðêå), â áîëüøèíñòâå ñëó÷àåâ ìîæíî óäàëèòü èõ ýíäîñêîïè÷åñêè (êàê ýãäñ). Íî óäÿëÿþòñÿ òîëüêî êàìíè èç õîëåäîõà, à ïóçûðå êàìíè îñòàþòñÿ, è âîîáùå íå äàé áîã ñòîëêíóòüñÿ ñ òàêîé ñèòóàöèåé, îíà êàê ðàç òàêè âïîëíå îïàñíà äëÿ æèçíè.  áóäóùåì ïîñëå äàííîé ìàíèïóëÿöèè ïðè õîðîøåì ñòå÷åíèè îáñòîÿòåëüñòâ î÷åíü ðåêîìåíäóåòñÿ óäàëÿòü æåë÷íûé.
À êàìíè èç æåë÷íîãî ïóçûðÿ, íå òðîãàÿ ñàì ïóçûðü ìîæíî óäàëèòü òîëüêî äðîáëåíèåì, íî ýòî òîæå ïàëêà î äâóõ êîíöàõ. Ïî äðóãîìó óäàëèòü íåëüçÿ, íèêàê è íèãäå. Âàñ äåçèíôîðìèðîâàëè.
È âû òóò ó âñåõ ñïðàøèâàåòå êòî ãäå óäàëÿë — ýòî áåñïîëåçíî. Ëàïàðàñêîïè÷åñêàÿ õîëåöèñòýêòîìèÿ îäíà èç ñàìûõ ðàñïðîñòðàíåííûõ îïåðàöèé, áîëüøèíñòâî õèðóðãîâ äåëàëè åå ñîòíè ðàç. Ñòîèò èñêàòü êîíêðåòíîå ìåñòî òîëüêî â òîì ñëó÷àå, åñëè åñòü êàêèå ëèáî èçâåñòíûå ïîòåíöèàëüíûå ñëîæíîñòè (íàïðèìåð, íåñêîëüêî ðàíåå ïåðåíåñåííûõ îïåðàöèé-íàëè÷èå ñïàå÷íîãî ïðîöåññà), íó èëè óæ ëè÷íî äëÿ ñâîåãî óñïîêîåíèÿ. À êàêèå ëèáî îñëîæíåíèÿ è íåóäà÷è áûâàþò ó ëþáûõ, äàæå ñàìûõ îïûòíûõ õèðóðãîâ. Ýòî íå êàêàÿ òî áîëüøàÿ ñëîæíàÿ îïåðàöèÿ, êîòîðóþ âûïîëíÿþò åäèíèöû.
Ïðè ìíå ðàç äåëàëè… ïðè ïàíêðåîíåêðîçå, êîãäà âîîáùå íè÷åãî òðîíóòü áûëî íåëüçÿ.
Ëþáîé êàïðèç çà Âàøè äåíüãè âûïîëíÿò â ðÿäå ÷àñòíûõ êëèíèê, íî îïåðàöèÿ ýòà ïîäîáíà ðàçðåçàíèþ ÿçûêà èëè ïðèøèâàíèþ ðîãîâ.
Áåñïîëåçíàÿ è äàæå âðåäíàÿ.
Ïî÷åìó áåñïîëåçíàÿ è äàæå âðåäíàÿ?
Ïóçûðü ñ êàìíÿìè — ïîñëå óáèðàíèÿ êàìíåé áóäåò áîëåòü ïî-ïðåæíåìó è ñ íîâîé ñèëîé âûðàáàòûâàòü êàìíè. Áîëåå ìåëêèå, êîòîðûå ïîéäóò â æåë÷íûé ïðîòîê è çàñòðÿíóò òàì.
Óäàëÿþò âìåñòå ñ æåë÷íûì. Ìíå óäàëèëè 4 ãîäà íàçàä, ÷óâñòâóþ ñåáÿ îòëè÷íî, åäèíñòâåííûé ìèíóñ íàäî æðàòü áîëåå ìåíåå ïî ðàñïîðÿäêó.
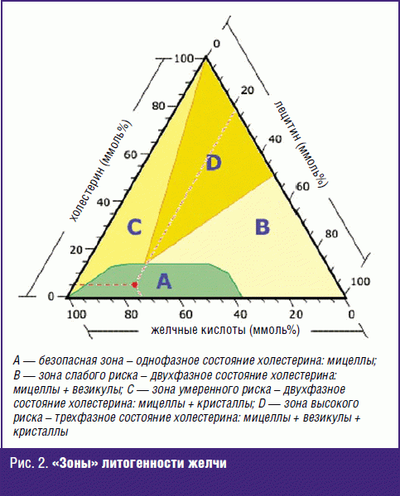
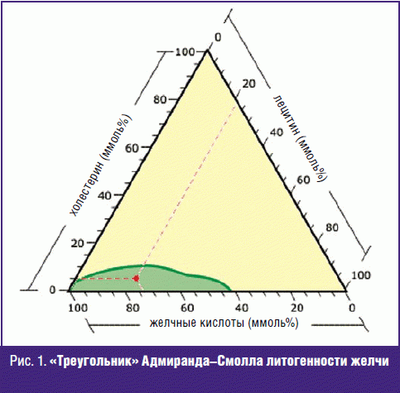
@KusMo, ñîâåò îò õèðóðãà. Óáèðàòü êàìíè , íå óáèðàÿ æåë÷íîãî ïóçûðÿ — ïóñòàÿ òðàòà ñèë. ×åðåç 2-4 ãîäà — ðåöèäèâ.  ãðóçóíèè è ïðî÷èõ ÷óðêåñòàíàõ â ñîâåòñêèå âðåìåíà òàê äåëàëè è ïîäñàæèâàëè áîëüíîãî íà êîíâååð — êàæäûå 3-4 ãîäà ïîâòîð. Ïëþñ ñòåíêó ïóçûðÿ çàøèâàþò êåòãóòîì (ñåé÷àñ — âèêðèëîì), íà òîé ÷àñòè íèòêè, êîòîðàÿ âíóòðè ïóçûðÿ î÷åíü õîðîøî îáðàçóåòñÿ êàìóøåê. Îò÷åãî öóíàðåôû è ïðî÷èå íîñîðîãè åõàëè â öåíòðàëüíóþ Ðîññèþ, ÷òîáû äîáðûé ðóññêèé õèðóðã çà áóòûëêó êîíüÿêà íîðìàëüíî ïðîîïåðèðîâàë èõ. (ãóãëèòü — » êîîðäèíàòû Àäìèðàíäà Ñìîëëà » , » ñòåïåíü ëèòîãåííîñòè æåë÷è «). Åñëè ñîâñåì ïðîñòî — òî æåë÷ü ýòî õîëåñòåðèí (æèðîðàñòâîðèì, â âîäå íåðàñòâîðèì), ëåöèòèí (ýìóëüãàòîð — ðàñòâîðÿåò æèðîðàñòâîðèìûå â-âà â âîäå), æåë÷íûå êèñëîòû (õðåíîâî ðàñòâîðèìû â âîäå, îãðàíè÷åííî â æèðàõ) è âîäà. Åñëè ÷åãî-òî ìíîãî èëè ìàëî — òî îáðàçóåòñÿ êàìåíü, èëè õîëåñòåðèíîâûé, èëè ïèãìåíòíûé (èç æåë÷íûõ êèñëîò), èëè ñìåøàííûé (õèðóðãîâ ýòî ìàëî èíòåðåñóåò — åñòü êàìåíü — íàäî ðåçàòü). Áåçîïàñíàÿ çîíà — çåëåíàÿ.
Åäèíñòâåííûé ñëó÷àé, êîãäà êàìåíü ìîæåò ñàì îáðàçîâàòüñÿ è ñàì ðàññîñàòüñÿ — âî âðåìÿ áåðåìåííîñòè è ïîñëå ðîäîâ (ãäå-òî ñïóñòÿ ãîä).
Âñå ñðåäñòâà äëÿ íåîïåðàöèîííîãî ëå÷åíèÿ ÆÊÁ — ôóôëîìèöèíû.
Õîëåöèñòýêòîìèÿ ëó÷øå èç ìèíè äîñòóïà —
âîò çäåñü îò 49 ñëàéäà
https://ppt-online.org/137854
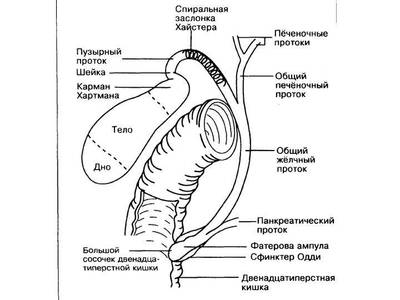
Åñëè âêðàòöå — òî äëÿ òîãî, ÷òîáû íå óåáàòü ïå÷åíî÷íûé æåë÷íûé ïðîòîê (àêòóàëüíî ó ïîëíûõ — íóòðÿíîãî ñàëà ìíîãî, ñ äëèòåëüíûì òå÷åíèåì ÆÊÁ — ñïàéêè, àòèïè÷íàÿ àíàòîìèÿ — òðåóãîëüíèê Êàëî íåòèïè÷íûé — ãóãëèòü » àíîìàëèè ðàçâèòèÿ æåë÷åâûâîäÿùèõ ïóòåé «) íàäî âûïîëíÿòü õîëåöèñòýêòîìèþ îò äíà. Íî ïðè ýòîì , êîãäà æåë÷íûé ïóçûðü âçÿò çàæèìîì, åñòü øàíñ èç-çà ïîâûøåíèÿ äàâëåíèÿ ïðîòîëêíóòü ìåëêèé êàìåíü â îáùèé æåë÷íûé (îò÷åãî ìåõàíè÷åñêàÿ æåëòóõà) èëè äî ôàòåðîâà ñîñî÷êà àêà áîëüøîé ñîñî÷åê 12ïåðñòíîé êèøêè, îò÷åãî ïàíêðåàòèò/ïàíêðåîíåêîç (åñëè çåâíóë).
À èäòè îò øåéêè ÷ðåâàòî òåì, ÷òî â æèðàõ ñåêàíåøü íå òî … (ãóãëèòü » ÿòðîãåííîå ïîâðåæäåíèå õîëåäîõà «)
È òóò èç ìèíè-äîñòóïà ïîÿâëÿåòñÿ õîëåöèñòýêòîìèÿ îò äíà ñ ïðåäâàðèòåëüíîé äåêîìïðåññèåé.
Åñëè âêðàòöå — òî èç ìèíè-äîñòóïà (5 ñì, 1 ðàçðåç) îáíàæàåòñÿ äíî ïóçûðÿ, òîëñòîé èãëîé , ïîäêëþ÷åííîé ê àñïèðàòîðó, óäàëÿåòñÿ æèäêàÿ æåë÷ü, ïîòîì íà äíî íàêëàäûâàåòñÿ êèñåòíûé øîâ, ïîòîì ïðîñâåò ïóçûðÿ âñêðûâàåòñÿ, óäàëÿåòñÿ ãóñòàÿ æåë÷ü («çàìàçêà»), óäàëÿþòñÿ êàìóøêè, ïîääàâëèâàåì ïå÷åíü, èç ïóçûðíîãî ïðîòîêà âèäèì æèäêóþ æåë÷ü — çíà÷èò, íåò êàìíåé â ïóçûðíîì ïðîòîêå, çàâÿçûâàåì êèñåò è ïðîäîëæàåì õîëåöèñýêòîìèþ îò äíà.
Íó è êîãäà óáðàëè ïóçûðü, òî îñòàëèñü ò.í. õîäû Ëþøêà — æåë÷íûå ïðîòîêè, èäóùèå íàïðÿìóþ îò ïðàâîé äîëè â ïóçûðü . Êàê íå êîàãóëèðóé ëîæå æåë÷íîãî ïóçûðÿ, èç íèõ áóäåò ïîäòåêàòü æåë÷ü, îò÷åãî ïîñëå îïåðàöèèè áóäåò áèëîìà (ñêîïëåíèå êðîâè è æåë÷è âíå ïå÷åíè, àíàëîã ñèíÿêà). Æåë÷ü — åäó÷àÿ è äåëàåò áðþøèíå áîëüíî, îò÷åãî ÆÊÒ ïóãàåòñÿ è íå ðàáîòàåò. Ëîæå ÆÏ íàäî çàòîìïîíèðîâàòü — îáû÷íî ïðÿäü áîëüøîãî ñàëüíèêà. Ïðè ýíäîõèðóðãèè — ïðîñòî óêëàäûâàåì, à ïðè ìèíè — äîñòóïå åùå è ïîäøèâàåì ïðÿì ê ïå÷åíè, îò÷åãî áèëîìà êðàéíå íåáîëüøàÿ /âîîáùå íåò. Ýòî õîðîøî ñêàçûâàåòñÿ íà çàïóñêå ÆÊÒ ïîñëå îïåðàöèè ( ãóãëèòü » ïîñëåîïåðàöèîííûé ïàðåç êèøå÷íèêà «).


Ñïàñèáî, âíÿòíî è ïîëåçíî!
1- ïðè äèåòå è ïîääåðæàíèè ïðèåìà õèìèè, õîëåñòåðèíîâûõ êàìíåé íå áóäåò, à èõ 80%
2- ñåé÷àñ óæå ýòè îïåðàöèè ëàïðîñêîïè÷åñêè äåëàþò ñ ëàçåðîì, ïîòîìó êåòãóò íå àðãóìåíò .
À ÷åì âàøåé çíàêîìîé òàê äîðîã áîëüíîé æåë÷íûé ïóçûðü? Îáúåì åãî îêîëî 100 ìë ïëþñ-ìèíóñ, â ñóòêè âûðàáàòûâàåòñÿ äî 2 ë æåë÷è, âû æå íå äóìàåòå, ÷òî îíà âñÿ ÷åðåç íåãî òàê ïðÿì è ïðîõîäèò, ÷òî îí íàñòîëüêî æèçíåííî âàæåí? Äà è êðîìå òîãî, ÷òî âàì âûøå óæå êîëëåãè íàïèñàëè, êàìíåíîñèòåëüñòâî, äàæå áåññèìïòîìíîå, ñóòü ðèñê õðîíè÷åñêîãî ïàíêðåàòèòà.
Äåëàþò. íå ïî îìñ, íî äåëàþò. Òîëüêî áîëüøîé âîïðîñ à íàäî ëè. È òî÷íî íå íàäî, åñëè óæå ïîøëè èçìåíåíèÿ ñòåíêè æåë÷íîãî.
@KusMo, ïðîäîëæèì. Êîñìåòè÷åñêèé ýôôåêò îò ìèíè-äîñòóïà — ÎÊ, ïðàêòè÷åñêè êàê îò ýíäîõèðóðãèè.
Ò.ê. ÆÏ áîëüøå íåò, òî ìîæåò íàñòóïàòü ò.í. ïîñòõîëåöèñòýêòîìè÷åñêèé ñèíäðîì. Åñëè âêðàòöå — ðàíüøå â ÆÏ æåë÷ü ñêàïëèâàëàñü, ïîåë æèðíîãî — îíà âûäåëÿåòñ. Òî ñåé÷àñ — êàê âûðàáîòàëàñü, òàê ñðàçó â 12-ïåðñòíóþ êèøêó ïîïàëà. À åñëè ñúåë ìíîãî æèðíîãî — æåë÷è íå õâàòèëî, æèð íå ïåðåâàðèâàåòñÿ, îò÷åãî äèàðåÿ, ðâîòà. Ïðîôèëàêòèêà — æèðíîãî ñíà÷àëà åñòü ïîìàëó, çàòåì, êàê ïðèâûê — ìàëûìè ïîðöèÿìè, ñ ïåðåðûâàìè 40-60 ìèíóò, ìîæíî ïðèíèìàòü âìåñòå ñ æèðíûì ïðåïàðàòû æåë÷íûõ êèñëîò (Õîëîãîí/ Àëëîõîë/ Õîëåíçèì è òä) . Íó èëè ïðîñòî íå îáæèðàòüñÿ.
À âîò ñ äðóãèì ïðèäåòñÿ äî êîíöà æèçíè æèòü.
Íåò ÆÏ — åøü áîëüøå êëåò÷àòêè.
 æåë÷è åùå åñòü
https://ru.wikipedia.org/wiki/Áèëèðóáèí
 íîðìå â òîëñòóþ êèøêó îí íå ïîïàäàåò, íî áåç ÆÏ æåë÷ü òå÷åò, à ïèùè íåò, îò÷åãî â òîëñòîé êèøêå åãî áàêòåðèè íà÷èíàþò ëîìàòü äî
https://ru.wikipedia.org/wiki/Ïèððîë
Ïèððîë çà ñ÷åò NH ãðóïïû ìîæåò ïðèñîåäèíèòüñÿ ê ÄÍÊ, ïîâðåäèâ å¸. Ïîýòîìó ìåòîäèêà ïðîôèëàêòèêè — êóøàåì ñîðáåíò (êëåò÷àòêó), ÷òîáû áèëèðóáèí íà íåé ñîðáèðîâàëñÿ è âñàñûâàëñÿ îáðàòíî â òîíêîì êèøå÷íèêå.
Ò.å. õëåá — òîëüêî ÷åðíûé, áîëüøå ôðóêòîâ, îâîùåé.
È ïîìíèòü, ÷òî ó âàñ íà 20% áîëüøå øàíñîâ íà ðàê òîëñòîãî êèøå÷íèêà …
Ò.å. ñìîòðåòü çà êðîâüþ â êàëå, ðàç â 3-5 ëåò — ÔÊÑ íó è èçáåãàòü çàïîðîâ …
Êîììåíòàðèé óäàëåí. Ïðè÷èíà: äàííûé àêêàóíò áûë óäàë¸í
Ýìì. Óäàëÿþò, êàæåòñÿ. Ìíå, ïðàâäà, èç-çà åãî íåáîëüøîãî ðàçìåðà ïðåäëîæèëè ïðèíèìàòü ïðåïàðàò äëÿ ðàçæèæåíèÿ. Íî ñêàçàëè, ÷òî îïåðàöèþ òîæå äåëàþò. Ìîæåò çà 4 ãîäà ÷òî ïîìåíÿëîñü…
ÿ òðè ãîäà íàäåÿëñÿ ðàñòâîðèòü — íå ïðîêàòèëî. Âðà÷ ñåðü¸çíî ïðåäóïðåæäàë, ÷òî ðèñêóþ: êàìåíü ìîæåò ðàçâàëèòüñÿ íà íåñêîëüêî è çàêðûòü ïðîòîêè — áóäåò àäñêàÿ áîëü.
Ïîòîì óäàëèë ïëàíîâî. Æèâó áåç æåë÷íîãî óæå 7 ëåò, áðàò — áîëüøå 15.
Îãðîìíîå ñïàñèáî çà èíôîðìàöèþ!
Äà ìîåé ïîêîéíîé áàáóøêå è íûíåøíåé òåòå óäàëÿëè, ïðè÷åì â ãîðîäå, äàæå íå Ìñê. Ýòî ïîðàññïðîñèòü íóæíî, ãäå ó Âàñ äåëàþò.
Óäàëåíèå êàìíåé äåëàþò âî ìíîãèõ êëèíèêàõ ïî âñåé Ðîññèè!
Ìîåìó äåäó ïðîâîäèë îïåðàöèþ ïî óäàëåíèþ àäåíîìû ïðîñòàòû, óäàëèâ çàîäíî êàìåíü.
Ìîåé áàáóøêå óäàëÿëè êàìåíü èç æåë÷íîãî ïóçûðÿ ëåò 40 íàçàä.
Ìîåé ò¸òå íå òàê äàâíî óäàëÿëè ñ ïî÷êè. Ñåé÷àñ íîâûå òåõíîëîãèè, íåáîëüøèå êàìíè óäàëÿþò äîâîëüíî áûñòðî óëüòðàçâóêîì, ñïåðâà äðîáÿò èì Íåáîëüøîé êàìåíü íà ìíîæåñòâî ìåëêèõ, ñ ïîñëåäóþùèì (íåìíîãî áîëåçíåííûì) áûñòðûì óäàëåíèåì!
Îñòàëüíûì ïðîâîäèëè îïåðàöèþ, ò.ê. áûëè áîëüøèå êàìíè, íî êàæäàÿ óñïåøíî çàêàí÷èâàëàñü.
Óëüòðàçâóêîì çà ïàðó-òðîéêó ÷àñîâ ìîæíî èäòè äîìîé. Íî èíîãäà äëÿ ïîëíîãî óäàëåíèÿ êàìíåé òðåáóåòñÿ íåñêîëüêî ñåàíñîâ (óëüòðàçâóêîì).
Âû ñîáðàëè âñå êàìíè â îäíó êó÷ó. À îíè ðàçíûå, è îðãàíû ðàçíûå, è ïîäõîäû ðàçíûå.
Ñàðàòîâ. À ãäå ò¸òå óäàëÿëè — ìîæåòå ïîæàëóéñòà óçíàòü?
Àâòîð âû áû ïðî÷èòàëè ñíà÷àëà ñóòü çàáîëåâàíèÿ ÆÊÁ è ñàìè âñå ïîíÿëè ïî÷åìó êîíêðåìåíòû íå óäàëÿþò .
Ìàòåðè äðîáèëè óëüòðàçâóêîì, ïîòîì îíè äîëæíû áûëè âûâîäèòüñÿ åñòåñòâåííûì ïóòåì, íî â èòîãå âñå ðàâíî óäàëèëè æåë÷íûé. Îïåðàöèé ïî óäàëåíèþ êàìíåé èç æåë÷íîãî íåò, ïî êðàéíåé ìåðå, òàê åé ãîâîðèëè ëåò 5-6 íàçàä.
Ó íåå â èòîãå áûëà ïîëîñòíàÿ ïëàíîâàÿ îïåðàöèÿ, ê êîòîðîé ãîòîâèëè îêîëî ãîäà, äóìàþ, åñëè áû áûëî âîçìîæíî óäàëèòü òîëüêî êàìíè, òî ñäåëàëè áû ýòî
Äà, óäàëÿþò âìåñòå ñ æåë÷íûì.
òàêîé âîïðîñ ê çíàþùèì ëþäÿì. â ÿíâàðå ìíå ñäåëàëè îïåðàöèþ ËÕÝ (êîíâåðñèÿ) ,õîëèöèñòýêòîìèÿ èç ìèíè äîñòóïà, â àâãóñòå ÿ ïîïàë â áîëüíè÷êó ñ áîëÿìè â ïðàâîì ïîäðåáüå è ìåõàíè÷åñêîé æåëòóõîé, ïðè óçè âûÿñíèëîñü ÷òî æåë÷íûé ïóçûðü íà ìåñòå è êàìíè â íåì âñå åùå ïðèñóòñòâóþò. Âîçìîæíî ëè òàêîå ÷òî ìíå óäàëèëè ÷àñòü êàìíåé, íî æåë÷íûé îñòàâèëè íà ìåñòå èëè ýòî áðåä è ìåíÿ ïðîñòî ðàçðåçàëè à ïîòîì çàøèëè è ñêàçàëè ÷òî âñå ãîòîâî? È åñëè âòîðîé âàðèàíò òî êàê ìíå ïîñòóïèòü ëîæèòüñÿ íà ïîâòîðíóþ îïåðàöèþ è ñóäèòüñÿ ñ áîëüíèöåé â êîòîðîé ìåíÿ ðåçàëè â 1é ðàç?
Íà ÓÇÈ ìîæåò áûòü áîëüøàÿ êóëüòÿ ïóçûðíîãî ïðîòîêà ñ êàìíÿìè, òàêîå èíîãäà ñëó÷àåòñÿ, â òîì ÷èñëå, åñëè íà ïåðâîé îïåðàöèè áûëè òåõíè÷åñêèå òðóäíîñòè (ò.å. ïóçûðü ïðèøëîñü óäàëèòü ïî÷òè âåñü, íî îñòàâèòü ïîáîëüøå â ìåñòå ñîåäèíåíèÿ ñ îáùèì ïðîòîêîì, êîòîðîå áûëî îïàñíî è/èëè î÷åíü ñëîæíî âûäåëèòü). Îáñóäèòå ýòî ñ ëå÷àùèì âðà÷îì, ó íåãî/íåå èíôîðìàöèè î âàøåé ñèòóàöèè çàâåäîìî áîëüøå, ÷åì ó çíàþùèõ ëþäåé. ×òî ñ ýòîé èíôîðìàöèåé äåëàòü — ðåøàòü âàì.
Ìîæíî âûðåçàòü êàìíè èç æåë÷íîãî. Åñòü êëèíèêè. È äàæå â Ðîññèè òàê äåëàëè. Íî ýòî íå ïåðñïåêòèâíî, ïîýòîìó îòêàçàëèñü îò òàêîé ïðàêòèêè. Æåë÷íîêàìåííàÿ áîëåçíü íå óõîäèò. Æåë÷íûé ïóçûðü è åñòü òîò ïðîâîöèðóþùèé îðãàí, ãäå ñîçäàþòñÿ íîâûå êàìíè. Åñòü õîðîøèé ñàéò Æåë÷íåò.ðó. Òàì ïîäðîáíî âñ¸ îáúÿñíÿåòñÿ, â âîïðîñàõ-îòâåòàõ. Ìíå ïîíðàâèëèñü ìåíþøêè ðàçíûå, ðåöåïòû. Ïëþñ íåïëîõî î ôèçè÷åñêèõ íàãðóçêàõ îáúÿñíÿåòñÿ, âîîáùå, èíôû ìàëî âåçäå. Òàì áîëåå-ìåíåå ïîíÿòíî âñ¸ ñòàëî.
Íàïðèìåð â Êèòàå, îïåðàöèè íåðåçèäåíòàì äåëàòü çàïðåùåíî.
Ìàòåðè óäàëèëè ïîëíîñòüþ òðè íåäåëè íàçàä êðàñíîäàðñêèé êðàé
Òî-òî è îíî, ÷òî ïîëíîñòüþ. Âìåñòå ñ æåë÷íûì ïóçûð¸ì. À òîëüêî êàìíè íå óäàëÿþò.
 1993 ãîäó ìîÿ ìàòü ëåãëà íà òàêóþ îïåðàöèþ.
…èç áîëüíèöû íå âåðíóëàñü.
Çíàêîìîé èç çà ñèëüíî ëèøíåãî âåñà îòêàçàëè â îïåðàöèè, ìîë íóæíî ïîõóäåòü. Îäíè äèåòû áåç ôèç.íàãðóçîê íå ñèëüíî ïîìîãàþò, à ëèøíèé ðàç äàæå ïðîñòî íà ïðîãóëêó âûéòè íå ìîæåò-áîëè ñèëüíûå. Ïàëêà î äâóõ êîíöàõ. Íî ýòî âñå òîëüêî ñ åå ñëîâ
Íó ýòî äà… Êàê õóäåòü áåç íàãðóçîê — âîîáùå íå ïîíÿòíî.
Äà áðåä êîíå÷íî. Íîðìàëüíî óáèðàþò êàìíè.
À ãäå? Ñêàæèòå ïîæàëóéñòà? Ìîæåò ÿ ïðîñòî èñêàòü íå óìåþ?
íèãäå — íå âåðüòå ýòîìó «ñïåöó».
â ëþáîé öèâèëèçîâàííîé ñòðàíå ýòî äåëàåòñÿ. òîëüêî äëÿ ýòîãî íóæåí åñòåñòâåííî äèàãíîç è íàïðàâëåíèå. Âèäèìî çíàêîìàÿ òâîÿ ïèçäèò èëè ÷òî òî ñåáå íàäóìàëà âî âðåìÿ ãðèïïà è íå ïðèìåííî ðåøèëà ÷òî ýòî êàìíè.
Ïðóôîâ íà òàêèå îïåðàöèè è èõ ýôôåêòèâíîñòü â «ëþáîé öèâèëèçîâàííîé ñòðàíå» åñòåñòâåííî íå áóäåò?
Óâû, äèàãíîç ïîäòâåðæä¸í.



