Как проходит операция по удалению желчного пузыря лазером
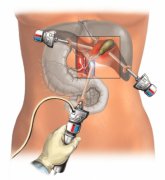
Лапароскопическая холецистэктомия – щадящее удаление желчного пузыря лазером. Как показала практика, это наиболее эффективный метод при терапии желчнокаменной болезни, закупорки желчевыводящих путей камнями.
Впервые такая хирургическая операция сделана в 1987 г. Лапароскопия в 80% выполняется планово и является наиболее распространенной в мире: малотравматична, без внушительных разрезов.
Цена операции зависит от выбранного региона, клиники, сложности проведения и колеблется от 12 до 100 тыс. рублей.
Противопоказания
При огромном количестве преимуществ лапароскопическая холецистэктомия имеет противопоказания:
- перитонит;
- панкреатит;
- ожирение 3-4 степени;
- злокачественные новообразования в области желчного пузыря;
- III триместр беременности;
- цирроз печени;
- хирургические вмешательства, проведенные на брюшной полости ранее.
Преимущества методики
 Лапароскопии отдают предпочтение из-за следующих преимуществ:
Лапароскопии отдают предпочтение из-за следующих преимуществ:
- низкая вероятность при операции затронуть прочие внутренние органы, риск повреждения сосудов минимален, небольшие кровопотери;
- после хирургического вмешательства можно самостоятельно передвигаться спустя 3-4 часа;
- небольшой восстановительный период после операции, из клиники отпускают домой на 4 сутки, больничный закрывают через неделю;
- болевые ощущения при лапароскопии менее выражены и ощущаются лишь в первые сутки;
- операция длится не больше часа, в связи с чем пациент меньше находится под наркозом;
- после операции остаются малозаметные рубцы размером 1-5 см, которые через несколько месяцев становятся практически незаметными;
- низкая вероятность послеоперационных осложнений;
- нет необходимости в ношении специального послеоперационного бандажа.
Период подготовки
Подготовка непосредственно перед лапароскопической холецистэктомией не занимает много времени. Пациенту накануне хирургического вмешательства (после 22 часов) требуется отказаться от пищи и воды. Наутро ему проведут мероприятия по очищению кишечника. После чего врачи выполнят операцию по лазерному удалению пузыря.
За 7 дней до лапароскопии нужно перестать пить антикоагулянты и препараты, влияющие на свертываемость крови, обследоваться и сдать необходимые анализы:
- крови – общий, биохимический, на резус-фактор и определение группы, на сахар;
- мочи;
- УЗИ брюшной полости;
- ЭКГ.
Список процедур и дальнейших консультаций может расширить лечащий хирург, это обусловлено имеющимися заболеваниями или ранее перенесенными.
Процесс проведения операции
Лапароскопическая холецистэктомия длится от 35 до 120 минут. На продолжительность операции влияет ее сложность и квалификация врача. В среднем хирургическое вмешательство занимает 1 час.
Пошаговые действия:
- Пациента на операционном столе вводят в наркоз. Всегда используют общий. Выбор препаратов осуществляет анестезиолог на основе обследования и опроса в предоперационный период.
- Из желудка зондом удаляют газы и жидкости.
- Подключают аппарат искусственной вентиляции легких.
- Хирург делает первый надрез, в который вводит лапароскоп с камерой, она передает изображение на экран. Брюшную полость заполняют углекислым газом для лучшей видимости.
- В три последующих прокола вводят специализированные инструменты и троакар.
- От печеночного ложа и анатомических сращений отсекают желчный пузырь, он убирается из нижнего прокола.
- Брюшная полость и внутренние органы осматриваются и обрабатываются антисептиком.
- Надрезы зашивают.
При возникших затруднениях в процессе операции хирург может перейти от лапароскопии к лапаротомии (открытое хирургическое вмешательство).
Восстановительный период
 Послеоперационный этап после лапароскопического вмешательства заключается в соблюдении диеты, изменении физической активности, обработке швов и приеме медикаментов.
Послеоперационный этап после лапароскопического вмешательства заключается в соблюдении диеты, изменении физической активности, обработке швов и приеме медикаментов.
- Диета. После лапароскопии крайне важно наладить пищеварение и защитить печень. Этот внутренний орган лишь на 8-11 день берет на себя весь функционал желчного пузыря. Поэтому так важна специальная диета, идеальным считается стол № 5. Запрещено все жареное, жирное, копченое. 1-й день: прием пищи не рекомендуется, можно небольшими глотками выпить 0,5 литра негазированной чистой воды и на этом всё. 2-й день: обезжиренный йогурт, безмолочные каши. 3-й день: кисель, нежирный кефир, некрепкий чай, все – без сахара. С 4-го по 11-й день: разрешается постепенно вводить в меню постное мясо, рыбу, овощные супы, обезжиренный творог, черствый хлеб, макароны, тушеные овощи. Промежуток между приемами пищи не должен превышать 3 часов, оптимальным считается 5-6 трапез в день. Величину порции необходимо уменьшить до размера вашей ладони. Количество жидкости довести до 2 литров в сутки. Также рекомендуется исключить никотин и алкоголь.
- Физическая активность. На 2-й день после оперативного вмешательства и на протяжении 30 дней ежедневно нужно ходить, без фанатизма, но чем больше, тем лучше. Это убережет от спаек и образования тромбов. В ближайший месяц стоит отказаться от физических нагрузок. По его истечении рекомендуется легкая гимнастика. Она необходима для предотвращения застоя пищи. По прошествии двух месяцев и после посещения врача можно постепенно увеличивать свою физическую активность.
- Обработка швов. Проводится в больнице медицинскими сотрудниками 3 дня после хирургического вмешательства. Швы снимаются на 7 день в стационаре.
- Медикаментотерапия. Лекарства в послеоперационный период нужны в целях избежания негативных последствий. Антибиотики вводятся внутривенно в больнице 3-7 дней. Спазмолитики – от 10 до 14 суток.
Возможные последствия
При плановой лапароскопии риск осложнений минимален. Неблагоприятные последствия могут появиться при срочном оперативном вмешательстве или из-за индивидуальных особенностей организма.
Предполагаемые осложнения:
- желчный перитонит;
- кровотечение;
- тромбоз;
- инфекционные заболевания;
- повреждение желчного протока, печени, тонкого кишечника;
- воспаление поджелудочной железы;
- воспаления легких;
- проблемы с сердцем.
При выявлении отрицательных реакций врачи принимают меры по их устранению.
Лапароскопия желчного пузыря – повсеместно распространенное хирургическое вмешательство. Относится к безопасному и наиболее эффективному лечению желчнокаменной болезни. Не стоит терпеть дискомфорт, связанный с этим заболеванием, следует выбрать клинику, сделать операцию и вернуть себе жизнь без боли.
Редакция: 04.05.2018
Желчный пузырь – это небольшого размера мешочек с желчью (пищеварительный сок, производимый печенью, который используется при расщеплении жиров). Жирная пища, попадая в организм, провоцирует желчный пузырь на выброс желчи в тонкую кишку.
Образования представляют собой небольшие камни из холестерина, желчного пигмента и кальциевых солей, обычно в смеси. Они являются распространенным расстройством пищеварительной системы и затрагивают около 15 процентов людей в возрасте 50 лет и старше.
В большинстве случаев образования не вызывают никаких проблем. Однако может потребоваться быстрое лечение, если они блокируют протоки и вызывают осложнения, такие как инфекции или воспалительные процессы поджелудочной железы (панкреатит).
Хирурги могут удалить пузырь (операция называется холецистэктомия), если камни или другие болезни желчного пузыря вызывают проблемы. Методы включают лапароскопическую холецистэктомию или открытую хирургию. Орган не относится к жизненно важным, организм может справиться без него, следовательно, если требуется его удаление, доктора назначают процедуру незамедлительно.
Симптомы заболевания
Примерно в 70 процентах случаев образования не вызывают никаких симптомов. Симптомы могут включать боль в животе и спине (боль обычно нечастая, но тяжелая) с усилением после употребления жирной пищи, желтуху, лихорадку и боль, если желчный пузырь или желчный проток заражаются.
Заболевание чаще встречается у женщин, чем у мужчин. Оно также часто встречается у людей с избыточным весом и генетической наследственностью.
Нет единственной причины появления заболевания. У некоторых людей печень производит слишком много холестерина. Это может привести к образованию кристаллов холестерина в желчи, которые превращаются в камни. У других людей камни формируются из-за того, что пузырь не опустошается.
Диагностика заболевания
Существуют три основных типа образований. Смешанные – наиболее распространенный тип. Они состоят из холестерина и солей, кроме того, смешанные камни имеют тенденцию развиваться группами. Второй тип – холестериновые камни.
В основном состоят из холестерина, – жироподобного вещества, которое имеет решающее значение для многих метаболических процессов. Холестериновые камни могут расти достаточно большими, они провоцируют блокировку желчных протоков. И наконец, третий тип – пигментные образования. В данном случае желчь имеет зеленовато-коричневый цвет за счет особых пигментов. Желчные пигментные камни обычно небольшие, но многочисленные.
Врачи диагностируют заболевание, используя ряд тестов, в том числе:
- общие тесты – например, физическое обследование и рентгенография;
- УЗИ – звуковые волны образуют картину, которая показывает наличие уплотнений;
- эндоскопический тест – эндоскопическая ретроградная холангиопанкреатография (ERCP);
- сканирование гепатобилиарной иминодиуксусной кислоты (HIDA) – специальный тип сканирования, который оценивает, насколько хорошо функционирует орган;
- магнитно-резонансная холангиопанкреатография (MRCP) – форма магнитно-резонансной томографии (МРТ).
Осложнения при наличии камней в желчном пузыре
Осложнения, которые могут потребовать оперативного лечения:
- колика – камень может перемещаться из тела желчного пузыря в его кистозный канал, что приводит к обструкции (симптомы включают сильную боль и лихорадку);
- воспаление желчного пузыря (холецистит) – камень блокирует канал желчного пузыря, приводя к инфекции и воспалению органа (симптомы включают сильную боль в животе, тошноту и рвоту);
- желтуха – если желчный камень блокирует желчный проток, ведущий к кишечнику, желчь попадает в кровь человека, а не в пищеварительную систему (пигменты вызывают пожелтение кожи и глаз человека, моча также может стать оранжевой или коричневой);
- панкреатит – воспаление поджелудочной железы, вызванное блокированным желчным протоком, низко расположенным под поджелудочной железой (ферменты поджелудочной железы раздражают и сжигают поджелудочную железу и просачиваются в брюшную полость);
- холангит – воспаление желчных протоков, которое происходит, когда желчный проток блокируется камнем, и желчь заражается (вызывает боль, лихорадку и желтуху).
Лечение заболевания
Лечение зависит от размера и местоположения камней, но может включать диетические модификации, такие как ограничение или устранение жирных и молочных продуктов.
Литотрипсия – специальная машина генерирует звуковые волны, чтобы разрушить желчные камни. Лечение используется только в некоторых центрах для людей с маленькими и мягкими камнями.
Некоторые лекарства могут растворять камни, но данный метод применяется редко из-за наличия побочных эффектов и переменной скорости успеха.
Хирургическое удаление
Около 80 процентов людей, страдающих желчными камнями, нуждаются в хирургическом вмешательстве. В период операции доктора могут удалить весь желчный пузырь (холецистэктомия) или просто камни из желчных протоков. Лапароскопическая холецистэктомия – операция при помощи лазера. Хирург делает несколько небольших разрезов через кожу, обеспечивая доступ к различным инструментам. Доктор удаляет желчный пузырь через один из разрезов.
Перед операцией нужно обсудить некоторые вещи с врачом или хирургом, в том числе переносимость анестезии, аллергическую реакцию на препараты, употребление лекарственных средств и т. д.
Лапароскопическая холецистэктомия
Общая процедура включает следующие действия. Доктор делает несколько небольших разрезов в животе так, что тонкие инструменты могут попасть в брюшную полость. Вставляется трубка, через которую в брюшную полость попадает газ (отделяет брюшную стенку от основных органов). Хирург наблюдает за органом на мониторе, используя крошечную камеру, прикрепленную к лапароскопу. С помощью лазера делается иссечение органа с зажимом всех артерий и протоков. После проводится его изъятие из брюшной полости через один из сделанных ранее разрезов. Из брюшной полости убирается газ, на разрезы накладываются швы, обрабатываются раны и закрываются стерильными повязками.
После операции с использованием лазера наблюдается легкая боль в плече от углекислого газа. Если боль ощутима, врач может назначить обезболивающие препараты. Также рекомендуется регулярно кашлять, чтобы очистить легкие от общего анестетика, больше двигаться и не забывать про диетическое питание.
Вся операция несет определенную степень риска. Возможные осложнения после лазерного удаления пузыря включают внутреннее кровотечение, инфекционные заболевания, повреждение близлежащих органов пищеварения, желчного протока. Может произойти утечка желчи в брюшную полость, а также повреждение кровеносных сосудов. Важно посетить своего врача в течение семи-десяти дней после операции, чтобы убедиться, что все в порядке. Наличие осложнений (в редких случаях) могут потребовать повторной операции.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Просмотров: 7528
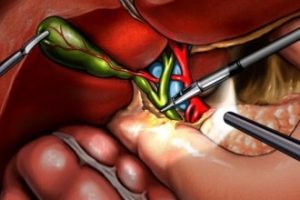
Если встал вопрос об удалении желчного пузыря, то следующая проблема – выбор типа оперативного вмешательства. Существует два проверенных способа холецистэктомии – традиционная операция и менее травматичная лапароскопия. Применение лазера пока набирает силу, но этот метод имеет отличные перспективы.
Основные показания к удалению:
- острый холецистит,
- полипоз,
- желчекаменное заболевание,
- воспаление желчных протоков, не поддающееся лечению,
- стойкая желтуха,
- нарушение основных функций печени.
Методы хирургического вмешательства.
Сегодня хирург располагает двумя основными технологиями удаления желчного пузыря:
- классическая операция,
- видеолапароскопия.
Последняя технология относится к «малоинвазивной операции. Лапароскопия выполняется специальными инструментами, доставляемыми в брюшную полость через отверстия маленького размера. Следы на коже почти отсутствуют.
Особенности традиционного метода
Это стандартная операция с широким доступом к желчному пузырю. Ее недостатки:
- операционная травма (нарушение функций дыхания, ограничение подвижности больного и т.д.),
- множественность раневых осложнений,
- сильный косметический дефект,
- длительная реабилитация после операции.
Малоинвазивные операции
Это широкое понятие включает:
- лапароскопическую хирургию,
- получение данных с помощью рентгена, компьютерной томографии, УЗИ, видеоэндоскопии и др.
Достоинства метода:
- низкая травматичность,
- быстрая реабилитация,
- наличие хорошего косметического эффекта,
- сокращение осложнений,
- понижение риска образования спаек после операции.
Противопоказани
- явные нарушения в области сердца и легких,
- диффузный перитонит,
- поздняя беременность,
- высокая степень ожирения,
- раковая опухоль желчного пузыря,
- плохая свертываемость крови,
- механическая желтуха.
Использование лазера при удалении желчного пузыря
Применяемая аппаратура
В России разработана и внедрена в клинической практике методика использования при лапароскопическом удалении желчного пузыря лазерной установки «ИРЭ-Плюс» и лазера YAG Nd высокоэнергетического излучения. По сравнению с другими методами лазерные генераторы:
- уменьшают количество повреждений тканей,
- стимулируют процессы восстановления,
- снижают риск осложнений в 4 раза.

Для расслоения тканей, отделения желчного пузыря с его структурами используется полупроводниковый лазер «ИРЭ-Полюс» мощностью 5-30 Вт при длине волны 0,97мкм.
Для сохранения тока крови и желчи применяется лазер YAG Nd с мощностью 80 Вт при длине волны 1,06 мкм. Этот лазер глубоко проникает в ткани, обеспечивая нормальную коагуляцию крупных кровеносных сосудов.
С помощью сверхтонкого изгибаемого лапароскопа делают один разрез в зоне пупочного кольца. Процесс контролируется видеокамерой. При участии лазерных приборов извлекается желчный пузырь и производится контрольный осмотр оперативной зоны.
После завершения операции производят послойное ушивание пупочного кольца. Шов остается невидимым внутри пупка.
Период восстановления после операции.
Спустя несколько часов по завершении операции больной может поворачиваться и садиться. Через 8 часов он может вставать и передвигаться самостоятельно. На третьи сутки больного выписывают. По прошествии 10-14 дней он может вернуться к трудовой деятельности. Пациенту не рекомендуются физические нагрузки 1-1,5 месяцев.
Описанная операция оставляет минимальный болевой синдром и улучшенные косметические результаты по сравнению со стандартным лапароскопическим удалением желчного пузыря.
Дополнительная информация:
Операция по удалению желчного пузыря – основной метод лечения заболевания билиарной системы. Несмотря на развитие методов консервативной терапии, полностью избавить от патологий органа может только хирургическое вмешательство. Есть несколько видов операции. Какой из них будет выбран – зависит от состояния пациента и технической базы клиники.
Что такое холецистэктомия
Желчный пузырь (ЖП) – грушевидный орган, находящийся под печенью. Он предназначен для накопления желчи и ее заброса в двенадцатиперстную кишку. Неправильное питание, нездоровый образ жизни и нарушение обменных процессов приводят к заболеваниям ЖП. Орган и протоки могут воспаляться, закупориваться камнями. В таких случаях назначают операцию по удалению желчного пузыря.
Вне зависимости от метода удаления все операции называются холецистэктомия. Для указания типа вмешательства добавляют определяющее слово – лапароскопическая, полостная, мини-доступом, однопортовая.
Хотя орган не жизненно важен, вмешательство проводят хирурги с большим клиническим опытом. Неправильное удаление желчного пузыря грозит тяжелыми последствиями: кровотечениями, повреждениями печени и находящихся рядом органов, излиянием желчи.
Когда нужна операция
Показаниями к холецистэктомии выступают патологии желчного пузыря и его протоков, не поддающиеся медикаментозному лечению. Среди них:
- Желчнокаменная болезнь (ЖКБ). Часто становится причиной для операции. Сопровождается образованием конкрементов, которые закупоривают протоки, провоцируют желчную колику, угрожают прободением желчного пузыря и перитонитом.
- Калькулезный холецистит – одно из проявлений ЖКБ. Характеризуется болями в правом подреберье, горьким привкусом, тошнотой, желчной коликой.
- Холецистит – воспаление стенок желчного пузыря, может распространяться на соседние органы. К нему приводят желчекаменная болезнь, локальное нарушение кровообращения. Холецистэктомию по этой причине чаще делают у взрослых пожилого возраста.
- Холестероз. Проявляется отложением жиров в стенке желчного пузыря. Может выявляться случайно, в таких случаях операция холецистэктомии назначается после планового обследования.
- Полипоз. Это образование доброкачественных опухолей – полипов. Показаниями к удалению выступают новообразования, которые быстро растут и превышают 10 мм. Такие формирования склонны малигнизироваться.
Однако есть случаи, когда желчный пузырь не вырезают. Абсолютные противопоказания – острый инфаркт и инсульт, гемофилия, беременность в I и II триместре, перитонит.
Холецистэктомию с осторожностью назначают при желтухе, циррозе, панкреатите, язве желудка и двенадцатиперстной кишки. Вмешательство нежелательно, если диагностирован острый холецистит, длящийся от 3 суток, или пациент в ближайшие полгода перенес операции. Будут ли удалять желчный пузырь с указанными состояниями, рассматривается индивидуально.
Рак желчного пузыря, ожирение III и IV степени, спайки и уплотнения в шейке органа – противопоказания для лапароскопической холецистэктомии (ЛХЭ). Выбирают лапаротомию.
Виды и особенности операций по удалению желчного пузыря
Есть 2 типа холецистэктомии – экстренный и плановый. Первый проводят пациентам с острыми состояниями в день госпитализации. Второй назначают в стандартном порядке, дают 10-14 суток на подготовку к удалению желчного пузыря.
Операция классифицируется по методу проведения. Существуют следующие виды холецистэктомии: лапаротомия, мини-доступом, лапароскопическое вмешательство – классическое и однопортовое. Сколько длится операция по удалению, зависит от техники выполнения, анатомических особенностей, осложнений. Время проведения варьируется от 40 минут до 6 часов.
Открытая полостная операция – лапаротомия
Классическую холецистэктомию делают через разрез – посередине живота или под реберной дугой. Ее назначают, когда невозможно выполнить вмешательство другим способом: при подозрении на онкологию, спайках, ожирении от III степени, риске повреждений стенок желчного, находящихся рядом органов и сосудов.
Такое вмешательство называется лапаротомия. Полостная операция на желчном ранее использовалась повсеместно. Сегодня ее вытеснили современные методы, а к полостному способу прибегают, если нельзя применить другие.
Преимущество лапаротомии – беспроблемный доступ. Врач может осмотреть и исследовать органы.
Сколько времени длится полостная операция по удалению желчного пузыря, зависит от телосложения пациента, есть ли воспаление или камни, осложнений.
В среднем для вырезания органа требуется 4 часа. Даже если возникнут трудности, максимальное время, сколько продлится вмешательство, – 6 часов.
Лапароскопическая холецистэктомия
Операция по удалению желчного с помощью лапароскопа – самая распространенная. Ее используют в 90% случаях.
Лапароскопическая холецистэктомия проводится с помощью эндоскопа. Он состоит из:
- лапароскопа – оптической трубки с линзами, видеокамерами и подсветкой;
- инсуффлятора – подает стерильный газ в брюшную полость;
- троакара – трубки со стилетами, предназначенных для прокалывания тканей;
- аспиратора – для промывания полости и откачивания жидкости;
- эндоскопических инструментов – ножниц, степлеров, зажимов и пр.
Лапароскопическую операцию по удалению желчного пузыря выполняют через проколы размером 1-1,5 см на животе. Делают 4-5 разрезов, в которые вводят инструментарий. Прямого визуального доступа у врача нет, он ориентируется по изображению на мониторе.
При лапароскопии желчный пузырь удаляют через прокол в области пупка, в конце накладывают швы. По времени операция длится до 2 часов, обычно 40-60 минут.
Лапароскопическое удаление желчного пузыря имеет плюсы и минусы. К преимуществам относят:
- малоинвазивность и, как следствие, быструю реабилитацию и восстановление работоспособности;
- кровопотерю до 30-40 мл;
- уменьшенные боли после вмешательства;
- редкие случаи послеоперационных осложнений.
Недостатками считают ограниченный доступ и невозможность провести вмешательство при спайках, ожирении, воспалении, свищах. Если возникли осложнения при лапароскопии, желчный будут удалять классическим способом – полостным.
Однопортовая лапароскопия – SILS
Усовершенствованный метод эндоскопического вмешательства – хирургия одного прокола. Аббревиатура данного способа удаления желчного пузыря – SILS, от английского singl incision laparoscopic surgery. Это разновидность операции лапароскопии, при которой делается всего один 2-сантиметровый прокол в области пупка.
В разрез вставляют гибкий порт SILS с 3 отверстиями. В них вводят все оборудование. Главное требование – гибкость инструментов. Жесткие будут пересекаться друг с другом, и лапароскопия желчного осложнится.
Преимущества методики – в меньшей инвазивности. Она позволяет:
- делать холецистэктомию пациентам вне зависимости от возраста и анатомических особенностей;
- выполнять одновременно несколько вмешательств из одного разреза;
- сократить болевые ощущения и сроки восстановления. Прокол заживает за 2-4 дня, шрамов не остается, больных выписывают спустя сутки.
Минус однопортовой лапароскопии – продолжительность. Время операции по удалению желчного пузыря – 1,5-2 часа.
Холецистэктомия мини-доступом
Этот метод – разновидность классической лапаротомии. Отличие заключается в меньшем разрезе. Если при полостном вмешательстве его длина 20 см, то при мини-доступе – 3-7 см. У хирурга такой же доступ, как и при открытом способе, однако меньше травмируются ткани, а реабилитация легче.
Продолжительность операции по удалению желчного пузыря минидоступом занимает 2 – 3 часа.
Видео: лапароскопическая холецистэктомия, ход операции
Опасна ли операция: возможные осложнения
Последствия возможны при любом хирургическом вмешательстве, холецистэктомия не исключение. Стандартными послеоперационными ухудшениями считают:
- нагноение и расхождение швов – по вине больного или из-за плохой антисептической обработки;
- боли в области живота, при лапароскопическом вмешательстве – иррадиирующие в зону ключиц и грудины из-за введения газа;
- проблемы с пищеварением – так как желчный пузырь удален, 2 недели отмечают диарею, запор, тошноту, несварение.
При осложненной холецистэктомии или по вине хирурга удаление желчного пузыря может быть опасно для человека. К таким случаям относят:
- повреждения сосудов с последующим кровотечением;
- травмы желчных протоков или пузыря с излиянием секрета в брюшную полость – грозит развитием панкреатита;
- перфорация кишечника, печени, других органов;
- метастазирование опухоли в брюшной полости – происходит, если операция проводилась на фоне рака печени или ЖП.
Риск осложнений при лапароскопии – 0,5-1%.
Если хирургическое вмешательство проводилось с помощью эндоскопа и возникло одно из указанных осложнений, лапароскоп извлекают и проводят лапаротомию, поскольку устранить повреждения можно только через открытый доступ. Таким образом, операция по удалению желчного пузыря занимает больше времени.
Последствие, характерное только для операции лапароскопического удаления, – подкожная эмфизема. Она возникает, когда хирург вводит троакар не в брюшную полость, а под кожу, и закачивает газ в эту область. Чаще встречается у больных с ожирением. Осложнение не опасно: воздух удаляют через прокол или он рассасывается сам.
Как подготовиться к операции
Перед холецистэктомией выполняют предварительные меры. Вначале пациент проходит обследование за 1-1,5 недели до холецистэктомии. Больной сдает:
- общий и биохимический анализы крови;
- коагулограмму;
- анализ крови на гепатит, ВИЧ, сифилис;
- мазок из влагалища – для женщин;
- электрокардиограмму, флюорографию и ультразвуковое исследование органов пищеварения.
По показаниям назначают колоноскопию, холангиопанкреатографию, фиброгастроскопию и другие необходимые анализы. К операции допускают, если показатели в пределах нормы. В противном случае состояние пациента вначале стабилизируют, а потом направляют его в хирургическое отделение.
Схема подходит для планового удаления желчного пузыря. В экстренных случаях у хирургов есть всего два часа на подготовку.
За 2 недели до операции с пациентом беседуют хирург и анестезиолог. Они рассказывают о возможных осложнениях, ходе операции, как удаляют желчный пузырь, и объясняют, как подготовиться к холецистэктомии.
Дальше подготовку к лапароскопии или лапаротомии делают самостоятельно. Она включает:
- диету. За 2 недели до холецистэктомии едят легкоусвояемую пищу, которая не провоцирует желчеобразование;
- выполнение лечебной гимнастики, назначенной врачом;
- употребление легкоусваиваемой пищи накануне операции;
- отказ от еды вечером после 18.00 и от питья после 22.00;
- накануне операции на желчный пузырь и утром – прием слабительных средств совместно с проведением клизм.
С утра пациент моется, надевает чистую одежду и сбривает волосы на животе. Перед операционной снимает украшения, очки, контактные линзы.
Как проходит операция по удалению желчного
При любом способе операции по удалению желчного пузыря делается общий наркоз. Дальнейшее проведение хирургического вмешательства различается. Этапы полостной холецистэктомии:
- разрез по срединной линии живота или под реберной дугой;
- определение и перевязка артерии, снабжающей кровью ЖП;
- отсечение желчного пузыря и его изъятие;
- обработка ложи органа;
- установка дренажей по необходимости;
- наложение швов на раны.
Лапаротомия – сложная операция по удалению желчного пузыря. Проще проводится лапароскопия, но у нее есть нюансы.
Перед проведением лапароскопии желчного пузыря пациента укладывают на спину. Возможны 2 положения: врач становится между ног оперируемого или располагается слева. Затем приступает непосредственно к лапароскопической холецистэктомии, ход операции следующий:
- делают 4 прокола: 1-й – выше или ниже пупка, 2-й – под грудиной, 3-й – в 4-5 см под реберной дугой, 4-й – в области пупка;
- в брюшную полость закачивают углекислый газ, чтобы раздвинуть органы, обеспечить видимость и доступ к желчному пузырю;
- вводят лапароскоп, аспиратор и эндоскопические инструменты;
- накладывают зажимы и отсекают ЖП от желчного протока, соединяющего орган с двенадцатиперстной кишкой;
- перерезают артерию и зашивают ее просвет;
- отделяют пузырь, по мере иссечения прижигая электрокоагулятором кровоточащие раны;
- извлекают ЖП через разрез в пупке;
- промывают оперируемую область антисептиком, откачивают жидкость и зашивают проколы.
Это главные моменты. Подробнее о том, как удаляют желчный пузырь лапароскопией или лапаротомией, расскажет лечащий врач.
Техника выполнения других видов холецистэктомии сходна. Так, SILS лапароскопия желчного пузыря делается, как стандартная, только через один прокол. А вмешательство мини-доступом подобно классической полостной, за исключением длины разреза.
После операции
Период восстановления зависит от способа хирургического вмешательства – открытым или лапароскопическим. В первом случае основная реабилитация займет 3 недели, во втором – 7 дней. К работе возвращаются спустя 1-2 месяца или 20 дней соответственно.
Сколько придется лежать в больнице после удаления желчного пузыря, также связано с хирургическим методом: при лапароскопии выписывают на третьи-пятые сутки, при лапаротомии – спустя 1,5-2 недели.
Вне зависимости от способа пациент должен соблюдать общие рекомендации:
- нельзя переворачиваться на кровати, подниматься или ходить 6-7 часов. Затем нужно осторожно прогуливаться по палате или больничному коридору, чтобы не образовались тромбы;
- запрещено есть и пить в первые сутки;
- нельзя мочить швы;
- 4 недели не поднимать тяжести свыше 3 кг, в последующие – больше 5 кг;
- половую жизнь исключают на 2-8 недель.
Со второго дня употребляют отвары трав, шиповника, обезжиренный кефир. На третьи сутки едят легкий бульон, мягкие фрукты, пюре, смузи. Затем диету расширяют перетертым нежирным мясом, супами, кашами, кисломолочными продуктами. Такого режима питания придерживаются 2 недели.
На следующие полгода под запретом жареное, копченое, специи, консервы, крепкий чай, алкоголь, сладости, свежий хлеб, выпечка. Питаются дробно – маленькими порциями 5-7 раз в день. Температура еды – умеренная, комнатная.
Боли после хирургического вмешательства снимают анальгетиками. Показаны антибиотики для предотвращения инфекции, гепатопротекторы, желчегонные препараты и ферменты для нормализации пищеварения. Дополнительно назначают витамины и физиотерапевтические процедуры.
Видео: реабилитация после холецистэктомии
Удаление желчного – не опасное вмешательство, хотя возможны осложнения и накладываются ограничения в период восстановления. Пациенты быстро возвращаются к прежней жизни. Сроки реабилитации зависят от метода хирургического вмешательства. Быстрее она проходит после лапароскопии или SILS. Но у них высокая стоимость: в среднем 50 тыс. и 92 тыс. рублей соответственно. Дешевле обойдется лапаротомия: цена на классическую около 39 тыс. рублей, на холецистэктомию мини-доступом – 33 тыс. рублей.



