Эндоскопические методы исследования желчного пузыря

Эндоскопические методы исследования, позволяющие непосредственно осматривать желчные пути, занимают сравнительно скромное место. Основные причины — трудность доступа к желчным путям, дороговизна эндоскопической аппаратуры, технические сложности выполнения процедуры. Однако современные эндоскопы уже позволяют проводить осмотр не только желчных путей, но и желчного пузыря, получать желчь и биопсийный материал из этих органов. В связи с тем что билиарная патология редко протекает изолированно и часто связана с другими заболеваниями органов пищеварения, рутинные эндоскопические исследования также сохраняют свое значение.
В настоящее время международными обществами эндоскопистов (Комитет по минимальной стандартной терминологии Европейского общества гастроинтестинальной эндоскопии (ESGE), Американское общество гастроинтестинальной эндоскопии (ASGE), Всемирная организация эндоскопии пищеварительной системы (OMED)) проведена стандартизация терминов для эндоскопических протоколов, показаний к различным эндоскопическим исследованиям, а также эндоскопических заключений и диагнозов.
Эзофагогастродуоденоскопия
Эзофагогастродуоденоскопия (ЭГДС) входит в стандарты диагностики при билиарной патологии. Позволяет оценить состояние слизистой оболочки верхнего отдела пищеварительного тракта и фатерова сосочка (рис. 6.1), патологические рефлюксы (рис. 6.2) и сопутствующие заболевания. Эндоскопическому исследованию должны предшествовать сбор анамнеза и физикальное обследование. Основания (термин рекомендован международными эндоскопическими обществами) к эндоскопическому исследованию включают наличие клинических симптомом и/или диагнозов (табл. 6.1).


Абсолютных противопоказаний к ЭГДС нет, за исключением болезней пищевода, не позволяющих провести эндоскоп в желудок, а также в связи с большим риском перфорации пищевода. Частым противопоказанием к исследованию является невозможность получить осознанное согласие пациента, нестабильная гемодинамика.
При необходимости ЭГДС дополняется биопсией слизистой оболочки, хромоэндоскопией, компьютерной внутрижелудочной рН-метрией и другими методами. Несомненным достоинством метода является возможность записывать эндоскопическую картину на различные носители или хранить ее в памяти компьютера.
Диагностическая ЭГДС, как правило, выполняется с помощью гибких эндоскопов с торцевой оптикой. ЭГДС — относительно безопасное исследование. Частота осложнений составляет примерно 1 на 1000 исследований, а летальность — 1 на 10000. Эти показатели выше при экстренной эндоскопии, а также у пожилых и тяжелобольных. Основные причины летального исхода — осложнения со стороны сердечно-сосудистой и дыхательной систем, перфорация эндоскопом и кровотечения. В ряде ситуаций капсульная эндоскопия представляет собой адекватную альтернативу традиционной ЭГДС.
Методика проведения ЭГДС описывается в специальных руководствах. В настоящее время все чаще в целях диагностики билиарной патологии стала применяться эндоназальная ЭГДС, которая легче переносится пациентами, в том числе и находящимися в тяжелом состоянии.
В протоколах ЭГДС следует применять стандартизованные термины и названия анатомических отделов, используемые для топографического описания результатов эндоскопического исследования, которые рекомендованы международными эндоскопическими обществами, и в соответствии с этим оформлять эндоскопическое заключение и диагнозы.
Колоноскопия
Колоноскония позволяет осмотреть слизистую оболочку толстой кишки, при необходимости выполнить прицельную биопсию. Основные показания к исследованию изложены в табл. 6.2.


Для подготовки к исследованию назначают обычные слабительные средства и очистительные клизмы. В последние годы для подготовки к эндоскопическому или рентгенологическому исследованию применяют хорошо зарекомендовавший себя в клинической практике фортранс. Дозу препарата устанавливают из расчета 1 л приготовленного раствора на 15-20 кг массы тела.
Колоноскопия, выполненная квалифицированным специалистом, является безопасным диагностическим и терапевтическим методом исследования всех отделов толстой кишки. Основные осложнения колоноскопии — кровотечение и перфорация наблюдаются в 0,5-1,3% случаев, летальность составляет 0,02%.
Осмотр начинают с анальной области, что позволяет выявить свищи, стриктуры, трещины, выпавшие геморроидальные узлы. Обязательно проводят предварительное пальцевое исследование прямой кишки. При портальной гипертензии в прямой кишке отмечаются венозные коллатерали между системой воротной и нижней полой вены, которые могут быть источником геморроидального кровотечения.
Следует учитывать тот факт, что. например, первичный склерозирующий холангит часто сочетается с неспецифическим язвенным колитом. Подобное сочетание увеличивает риск колоректального рака, что необходимо учитывать при колоноскопии. По последним данным, холецистэктомия также увеличивает риск рака кишечника.
При описании протоколов колоноскопии следует применять стандартизованные термины и названия анатомических отделов, используемые для топографического описания данных эндоскопического исследования, которые рекомендованы международными эндоскопическими обществами, и в соответствии с этим оформлять эндоскопические заключения и диагнозы.
Лапароскопия
Лапароскопия обычно проводится после того, когда другие методы диагностики оказались мало информативными. С помощью лапароскопии можно визуально оценить состояние печени, желчного пузыря, селезенки, серозной поверхности, наличие и характер жидкости в брюшной полости, выполнить прицельную биопсию печени, удалить асцитическую жидкость, а также осуществить ряд оперативных вмешательств (холецистэктомия, рассечение спаек и другие) (рис. 6.3). В России лапароскопия в клинике внутренних болезней при заболеваниях печени стала широко применяться после выхода в свет монографии профессора А.С. Логинова в 1964 г.

Внедрение в широкую практику лапароскопической холецистэктомии позволило расширить представление о частоте патологических изменений в печени при желчнокаменной болезни. Лапароскопическая диагностика хронического гепатита на фоне хронического калькулезного холецистита основывается на изменении формы, рельефа поверхности, цвета и консистенции печени. Изучение макроскопической картины желчного пузыря и данные биопсии печени позволяют повысить качество диагностики и определить наиболее оптимальный способ лечения холецистита в сочетании с гепатитом.
Эндоскопические признаки хронического гепатита, такие как изменение размера печени, расположение ее круглой связки, неравномерность рельефа и уплотнение паренхимы, изменение цвета печени вследствие длительного хронического воспаления различной этиологии определяют показания к ее биопсии у больных, которым проводится лапароскопическая холецистэктомия (ЛХЭ). Анализ макроскопических изменений печени и удаленного во время ЛХЭ желчного пузыря, а также результаты биопсии печени дополняют предполагаемый диагноз хронического гепатита. При этом совпадение лапароскопического диагноза хронического гепатита и холецистита с морфологическими данными составляет 97,2%.
Однако при лапароскопии не всегда удается пронесли качественную ревизию органов брюшной полости и дать оценку состояния желчных протоков и очаговых образований печени. В этих случаях используют дополнительные методы инструментальной диагностики. Так, например, интраоперационная сонография позволяет дополнительно определить различные анатомические варианты взаимоотношения органов и тканей, особенно при наличии спаек, рубцово-воспалительных и инфильтративных процессов, аномалиях желчных путей, дифференцировать доброкачественные и злокачественные изменения лимфоузлов и другую патологию. Метод особенно ценен при ЛХЭ, его применение способствует предотвращению травм желчных протоков и крупных сосудов. К сожалению, полное или частичное пересечение общего желчного протока является наиболее частым и не имеющим тенденции к снижению осложнением при ЛХЭ, коррекция которого требует повторных реконструктивных операций на желчных протоках, трудоемких и не всегда эффективных. При необходимости кроме интраоперационной ультрасонографии применяют интраоперационную холангиоскопию или холангиографию, реже другие методы, например холангиоманометрию.
Пероральная холангиоскопия
Выполняется с помощью дочернего эндоскопа, вводимого в биопсийный канат дуоденоскопа. Осматривают внепеченочные желчные пути, при необходимости проводят биопсию и манипуляции иа желчных путях. Исследование проводится под местной анестезией, при планируемом оперативном вмешательстве — под общей анестезией. Показания — недостаточная информативность других методов диагностики, в первую очередь для подтверждения или исключения злокачественного поражения стенки желчных протоков.
Эндосонография – современный способ диагностики заболеваний органов желудочно-кишечного тракта. Процедура считается безопасной, высокоинформативной, крайне редко приводит к осложнениям. Однако, как любая диагностическая инструментальная манипуляция, эндоУЗИ показано далеко не всем.
Что такое
Ультрасонография желчного пузыря сочетает в себе УЗИ органа и эндоскопическое исследование. Процедура заключается в подведении ультразвукового датчика к нужному органу с помощью трубки. Благодаря этому врач получает высокоточную информацию.
Эндосонография позволяет обнаружить мелкие новообразования в желчном пузыре диаметром от 1 мм, злокачественные формирования, вследствие чего можно начать своевременную терапию, предотвратить осложнения.
ЭндоУЗИ – безопасная процедура, которая должна выполняться только опытным специалистом, так как крайне редко, но случаются серьезные последствия.
Показания
При проблемах с желчным пузырем больной страдает от горечи во рту, болевого синдрома в правом подреберье, нарушения пищеварения, диареи. Все эти клинические проявления служат показанием к выполнению эндоскопической ультрасонографии.
Кроме того, эндосонография назначается при наличии подозрений на опухолевидные дефекты доброкачественной или злокачественной природы, незначительных камнях в протоках. Чаще всего процедура выполняется уже после установки диагноза, чтобы уточнить информацию.
Противопоказания
Несмотря на относительную безопасность, эндоУЗИ обладает противопоказаниями. Основным запретом на проведение манипуляции считается сужение пищевода при стенозе, так как при нарушении проходимости пищеварительной трубки нельзя ввести эндоскоп с ультразвуковым аппаратом.
По теме
Еще не следует применять эндосонографию в следующих ситуациях:
- При декомпенсированных патологиях дыхательной, сердечно-сосудистой системы.
- При обострении хронических инфекционных заболеваний.
- Если пациент в тяжелом состоянии.
- При нестабильности шейных позвонков.
Кроме того, ультрасонографию лучше заменить другим диагностическим методом при остром парапроктите, дивертикулах пищевода, существенной деформации луковицы ДПК, плохой свертываемости крови. Если до этого выполнялась операция на пищеварительной трубке, то об этом следует сказать специалисту.
Подготовка
Перед эндосонографией важно пройти правильную подготовку. Для начала врач должен осмотреть больного, изучить жалобы, анамнез патологии, а пациент – сдать все необходимые анализы крови, мочи, сообщить об аллергических реакциях на определенные медикаменты.
За 10 часов до манипуляции нельзя есть, пить. Если эндоскоп будет вводиться через толстый кишечник, то этот запрет увеличивается до одних суток.
Кроме того, в этом случае еще нужно будет прочистить орган клизмой или лекарственными средствами. Непосредственно перед исследованием нельзя курить, так как никотин повышает выделение слюны, что способно ухудшить результативность ультрасонографии.
Как делают
Эндосонография напоминает ФГДС. Пациент ложится на левый бок, сгибает ноги в коленях, после чего эндоскоп вводится через ротовую полость в пищевод. Благодаря ультразвуковому датчику врач изучает состояние легких, лимфатических узлов, стенок желудка, поджелудочной железы.
Когда трубка проходит через ДПК, оцениваются желчевыводящие пути, желчный пузырь, в котором нередко обнаруживаются доброкачественные полипы, камни. Манипуляция проводится с седацией, если необходима биопсия или эндоскоп вводится через толстый кишечник.
Продолжительность процесса колеблется от 20 минут до нескольких часов. Это зависит от цели диагностики, необходимости взятия биологического материала или оперативного вмешательства.
Какие болезни показывает
Эндосонография назначается для дифференциальной диагностики полипов в желчном пузыре, аденомиоза, конкрементов, билиарного сладжа, воспалительных процессов на стенках органа, камней в желчевыводящих протоках.
Особенно важно изучение состояния панкреатического, желчного протоков, которые часто подвергаются доброкачественным или злокачественным формированиям, но плохо видны во время выполнения обычного ультразвукового исследования.
Если обследуются другие отделы желудочно-кишечного тракта, то ультрасонография с применением эндоскопа позволяет обнаружить раковые опухоли в пищеводе, желудке, поджелудочной железе, толстом кишечнике, подслизистые дефекты, панкреатит, различные кисты.
Проведение эндоУЗИ позволяет выявить патологию на ранней стадии, благодаря чему удается избежать серьезных осложнений.
Расшифровка
После манипуляции выполняют расшифровку полученных результатов. В первую очередь оцениваются размеры желчного пузыря. Увеличение органа свидетельствует о наличии новообразований, нарушении проходимости желчевыводящих протоков, а уменьшение – об атрофии органа.
По теме
Далее нужно оценить форму, так как иногда пузырь развивается с врожденной аномалией, вследствие чего ухудшается его функциональность.
Важно обследовать контуры, состояние путей, обнаружить или исключить камни в протоках. Неоднородная структура органа часто свидетельствует о хроническом холецистите.
Как часто можно делать
Периодичность выполнения манипуляции зависит от характера обнаруженного заболевания. Если патология протекает без осложнений, то эндоУЗИ необходимо проводить раз в год.
При диагностировании серьезной болезни эндосонография назначается сразу после лечебного курса для оценки результата терапии. Так как заболевания желчного пузыря и других органов пищеварения склонны к сезонным обострениям, то проходить процедуру можно от 2 до 4 раз в год.
Есть ли осложнения
Если отсутствуют противопоказания, а ультрасонография с эндоскопом проведена правильно, то последствия развиваются крайне редко. Несмотря на это, исследование способно повредить слизистую оболочку пищевода, желудка, вследствие чего развиваются кровотечения.
В тяжелых ситуациях возникает прободение исследуемого органа с последующим появлением перитонита или медиастинита. Иногда у пациента появляется аллергическая реакция на лекарственный препарат, использующийся для медикаментозного сна, в виде покраснения, отечности, анафилактического шока.
Кроме того, эндоУЗИ способно привести к аритмии, инфекционному поражению желчевыводящих протоков, легких. В нормальных условиях такие осложнения отсутствуют, а после процедуры возникают незначительные неприятные ощущения вместе с сонливостью, которые быстро проходят.
Плюсы и минусы
Ультразвуковая эндоскопия – высокоинформативный метод, позволяющий визуализировать мелкие новообразования размером от 1 мм. Такие незначительные объекты невозможно обнаружить с помощью обычного УЗИ.
С помощью эндоскопа ультразвуковой датчик подносится прямо к обследуемому участку, что значительно улучшает эффективность диагностики. Ультрасонография хорошо справляется с изучением лимфатических узлов. Во время процесса есть возможность взять биологический материал для гистологического обследования, провести некоторые лечебные мероприятия.
Однако эндосонографию нельзя назвать приятной процедурой. Более того, данный метод иногда приводит к серьезным осложнениям, а перед диагностикой нужно пройти правильную подготовку.
Эндоскопическая ультрасонография желчного пузыря – высокоточный способ исследования, который позволяет обнаружить различные дефекты и заболевания органа. Однако манипуляция должна проводиться лишь опытным специалистом, иначе могут возникнуть опасные последствия.
Эндоскопическая ретроградная холангио-панкреография (или сокращённо ЭРХПГ) является одним из самых эффективных неинвазивных методов диагностики и лечения желчных и панкреатических протоков.
С какой целью необходимо выполнять эндоскопию?
ЭРХПГ нужна для дифференциальной диагностики проходимости желчевыводящих путей, а также протоков поджелудочной железы. Эндоскопия применяется при сужении протоков, опухолях, камнях, лечении заболеваний поджелудочной железы и жёлчного пузыря (кист, опухолей, полип и т.п.), а также при скрытых кровотечениях, анемии, болезни Крона и так далее.
Эндоскопия желчных путей и поджелудочной железы позволяет обнаружить изменения в желчных путях и протоках поджелудочной железы, найти пораженное место, взять биопсию и провести срочную операцию.
поджелудочная железа
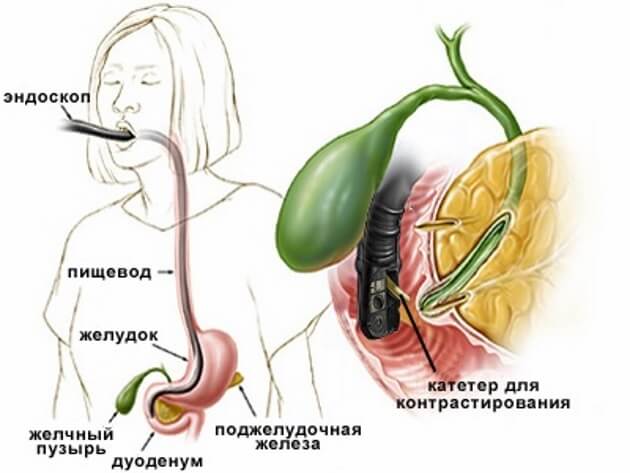
Эндоскопия желчных путей и поджелудочной железы: как проходит процедура?
Для проведения эндоскопии необходим специальный оптический прибор, называющийся дуоденофиброскоп. Гибкий зонд со встроенной оптической системой вводится перорально в большой сосочек двенадцатиперстной кишки. С использованием оптического фиброскопа в пластмассовую трубку вводят контрастное вещество, позволяющее окрасить пути желчного пузыря и крупные протоки поджелудочной железы, с целью лучшего их обнаружения. Во время эндоскопии могут одновременно провести мини инвазивную операцию пораженных участков, если в этом есть острая необходимость. Обычно такая операция применяется при перекрытиях желчевыводящих путей, внутренних кровоизлияниях и т.д.
Эндоскопия позволяет извлекать образцы ткани с целью обнаружить причину блокировки, определить микрофлору желкудка, а также развеять или подтвердить подозрения на наличие опухолей. Полученную ткань используют для цитологических и прочих исследований. С использованием специальных инструментов могут быть извлечены камни из жёлчных путей.
Эндоскопия желчных путей и поджелудочной железы эффективна в борьбе со:
- стенозом;
- сужением желчных протоков (используется стент, открывающий желчные пути, дренирующий желчь и поддерживающий проходимость жёлчных протоков);
- полипами (они удаляются);
- инородными телами (полностью извлекаются).
Также при процедуре вводятся различные медикаменты, останавливается внутреннее кровоизлияние при помощи клипирования и т.п.
Наркоз во время эндоскопии
При эндоскопии специалисты применяют кратковременную анестезию, которая быстро выводится из организма пациента. Она расслабляет, вызывает небольшую сонливость.
Контрастное вещество вводят перед эндоскопией внутривенно. Пациенту необходимо лечь на левый бок, через его рот вводится эндоскоп, и проводится обследование. Исследование проводится в стационарных условиях. Эндоскопия полностью безболезненна и комфортна. Возможно першение в горле, но оно пройдёт в течение получаса.
При ЭРХПГ используют специальный аэрозоль, обезболивающий полость рта и глотку, снимающий дискомфортные ощущения и улучшающий дыхание во время установки эндоскопа. Врач направляет оптический прибор (который размером с небольшой кусочек сахара) через рот и глотку в пищевод, желудок и дуоденальный сосочек, просвечивая двенадцатиперстную кишку. Всю информацию о состоянии желчных протоков и протока поджелудочной железы специалист получает из экрана монитора, транслирующего изображение протоков пациента. По результатам исследования врач сможет поставить точный диагноз и назначить лечение, которое, как показывает практика, в 95% случаев проходит успешно.
Эндоскопические исследования также могут провести, пока пациент спит. В таком случае внутривенно вводят снотворный препарат. Процесс контролирует анестезиолог.
В некоторых случаях во время инвазивных операций могут использовать общий наркоз.
Спустя полчаса после проведения ЭРХПГ пациенты возвращаются к нормальной жизни.
Как подготовиться к процедуре?
Чтобы пациенту провели эндоскопию, он не должен принимать никакую пищу за 6-8 часов до её начала. Только с позволения врача можно выпить немного воды. Когда до эндоскопии остаётся 3 часа, воду пить уже нельзя. При больном сердце, диабете и прочих хронических заболеваниях пациент обязан предупредить об этом врача.
При процедуре могут понадобиться:
1. Результаты анализов крови и функции её свертывания.
2. При наличии результатов компьютерной томографии или сканирования УЗИ пациент должен взять их с собой на процедуру (снимки или CD).
3. При высоком кровяном давлении и приёме сопутствующих лекарств пациент обязан сообщить эту информацию врачу-эндоскописту.
4. При наличии аллергии на лекарства нужно также донести эту информацию до специалиста.
5. Если у пациента диабет, ему ни в коем случае нельзя делать инъекцию инсулина утром перед проведением эндоскопии. Инсулин необходимо будет взять с собой. Также рекомендуется принести еду, которая понадобится после процедуры.
6. В случае приёма антикоагулянтов (аспирин, Plavix в их числе) либо препаратов для разжижения крови (к примеру, варфарин) необходимо навестить гастроэнтеролога, чтобы узнать, можно ли остановить приём медикаментов за неделю до проведения эндоскопии.
7. За 8 часов до процедуры пациент обязан не принимать ничего в пищу.
8. Беременным эндоскопия проводится в исключительных случаях: при повреждениях протоков поджелудочной железы, внутренних кровоизлияниях, диареях и других заболеваниях.
Что происходит после процедуры?
После проведения эндоскопии пациент остаётся в палате в течение получаса-часа. За ним наблюдают специалисты до тех пор, пока лекарство не прекратит действовать.
Запрещено пить воду и употреблять в пищу горячее в течение часа с момента обследования. После 60 минут пациенты вновь возвращаются к привычному режиму питания.
Также запрещается садиться за руль в течение 8 часов после процедуры. Это объясняется сонливость пациента и рассеянности его внимания ввиду приёма препаратов для обезболивания.
Если у пациента наблюдается повышенная температура, лихорадка, проблемы с глотанием, боли в области груди или живота, ему немедленно следует обратиться к своему лечащему врачу. Перед выпиской из больницы врач вручает пациенту результаты процедуры, а также направление для последующего лечения и исследования.
Какие осложнения могут возникнуть?
Осложнения при эндоскопии редки: они происходят примерно в 4% всех случаев и, как правило, требуют лечения. В случае если пациент должным образом не подготовлен к процедуре, он может столкнуться с:
- кровоизлиянием (которое прекращается само собой в большинстве случаев);
- прободением пищевода или кишечника (в редчайших случаях);
- травмами слизистой оболочки;
- признаками интоксикации и аллергии во время наркоза;
- воспалением поджелудочной железы (острым панкреатитом) из-за введения контрастного вещества (осложнение быстро устраняется введением временного протеза для протока);
- нарушением стенок полого органа во время взятия биопсии.
Как показывает практика, нарушения возможны из-за несоблюдения показаний и противопоказаний к проведению эндоскопии. В случае если пациент переносит осложнения, ему тут же назначают дополнительные исследования и оказывают своевременную помощь в лечении.