Хирургическое лечения заболевания желудка и 12 перстной кишки

Показания
к хирургическому лечению разделяют
на абсолютные и относительные. К
абсолютным
показаниям относят: 1) перфоративные
язвы, 2) тяжелые профузные кровотечения,
3) подозрение на превращение язвы в рак,
4) пилородуоденальный стеноз и деформации
желудка с нарушением моторно-эвакуаторной
функции всех степеней, 5) некоторые
болезни оперированного желудка, как
пептическая язва гастроэнтероанастомоза,
желудочно-ободочнокишечные свищи,
«порочный круг» после гастроэнтеростомии.
К
условно абсолютным показаниям следует
относить: 1) пенетрирующие язвы желудка
и двенадцатиперстной кишки, 2) большие
хронические каллезные язвы желудка и
двенадцатиперстной кишки, 3) умеренные
повторяющиеся желудочно-кишечные
кровотечения, останавливающиеся под
влиянием консервативной терапии, 4)
незажившие и рецидивные язвы после
паллиативных операций (ушивания прободной
язвы, гастроэнтеростомии и других
операций)..
Относительным
показанием к операции является
безуспешность полноценного
консервативного лечения:
часто
рецидивирующие язвы, плохо поддающиеся
повторным курсам консервативной
терапии;длительно
не заживающие вопреки консервативному
лечению (резистентные) язвы,
сопровождающиеся тяжелыми клиническими
симптомами (боли, рвота, скрытое
кровотечение);повторные
кровотечения в анамнезе, несмотря на
адекватное лечение;каллезные
и пенетрирующие язвы желудка, не
рубцующиеся при адекватном
консервативном лечении в течение 4—6
мес;рецидив
язвы после ранее произведенного ушивания
перфоративной язвы;множественные
язвы с высокой кислотностью желудочного
сока;социальные
показания (нет средств для регулярного
полноценного медикаментозного лечения)
или желание больного избавиться от
язвенной болезни хирургическим
способом;непереносимость
компонентов медикаментозной терапии.
С.
С. Юдин по поводу хирургической тактики
при желудочных язвах писал: «При язвах
желудочных сроки терапевтического
лечения нужно сокращать тем увереннее,
чем больше язва, чем глубже ниша, чем
старше больной и чем ниже
кислотность».
Оперативное вмешательство
показано: 1) при хронической язве желудка,
длительно не заживающей после настойчивого
терапевтического лечения (6—8 недель),
2) у больных пожилого возраста с пониженной
кислотностью желудочного сока и 3) у
больных с хронической язвой антрального
отдела желудка, наиболее склонной к
малигнизации.
91. Абсцесс дугласова пространства. Причины, клиника, диагностика, лечение.
Абсцесс
дугласова пространства
— одно из осложнений, возникающих при
деструктивном аппендиците и гнойных
воспалениях придатков матки. Может
также проявляться в качестве осложнения
после операций на органах брюшной
полости.
Симптомы
Заболевание
начинается остро с повышения температуры,
которая носнт гектическнй характер,
наблюдается озноб. Пульс обычно
соответствует температуре. Больные
жалуются на сильные режущие боли в
животе, частые позывы на дефекацию,
примесь слизи в кале. В дальнейшем могут
наблюдаться зияние сфинктера, недержание
кала и газов, а также дизурические
явления. При пальпации определяются
болезненность в нижних отделах живота,
напряжение мышц, иногда положительный
симптом Блюмберга — Щеткина. Изменяется
картина крови. При бимануальном
исследовании обнаруживается болезненный
инфильтрат, прощупываемый через переднюю
стенку прямой кишки или задний свод
влагалища. В центре инфильтрата при его
размягчении иногда определяется
флюктуация.
Диагностика.
Тщательно собранный анамнез порой
является главным помощником в постановке
правильного диагноза. Необходимо
выяснить, какие заболевания недавно
перенес пациент и, по возможности, какое
лечение проводилось.
Данные
лабораторных методов исследования
малоинформативны и указывают лишь на
имеющийся воспалительный процесс без
какой-либо указки на его локализацию.
Пальцевое ректальное и пальцевое
влагалищное исследование (у женщин) при
абсцессе Дугласова пространства –
болезненная процедура, особенно во
время формирования полости. Это
обстоятельство является очень ценным
диагностическим признаком заболевания.
Окончательный
диагноз выставляется после проведения
пункции абсцесса с аспирацией его
содержимого. Проводится она или через
прямую кишку, или через задний свод
влагалища. Полученный гной обязательно
должен быть отправлен на микробиологическое
исследование.
Лечение
Техника
операции состоит в следующем. Под
местным, реже общим обезболиванием
проводится растяжение сфинктера заднего
прохода сначала пальцами, а затем
ректальным зеркалом. После этого легко
ввести в задний проход влагалищное
зеркало. Слизистая прямой кишки
протирается шариком, смоченным в спирту.
Еще раз пальцем ориентируются в
местоположении участка размягчения. В
ряде случаев глазом можно увидеть
выпяченную стенку ампулы, покрытую
тусклой, покрасневшей, легко кровоточащей
слизистой. Строго по средней линии, в
установленном пальпацией участке
размягчения делается прокол, и в шприц
насасывается гной. Не вынимая иглы,
осторожно рассекают по ней стенку кишки.
Не рекомендуется сразу производить
широкий разрез стенки кишки во избежание
кровотечения из геморроидальных сосудов.
После вскрытия гнойника рану медленно
тупо расширяют с помощью пальца и
постепенно раскрываемых браншей
корнцанга. В гнойную полость вводят
дренажную трубку, которая фиксируется
одним швом к коже промежности. У женщин
показано влагалищное вскрытие абсцесса.
Техника операции сходна с только что
изложенной. После введения зеркал и
низведения матки кпереди открывается
доступ к заднему своду. Производятся
пункция, рассечение тканей по ходу иглы,
тупое расширение раневого отверстия и
введение дренажной трубки.
Послеоперационное
лечение предусматривает обеспечение
оттока гноя из операционной раны (частые
перевязки, теплые сидячие ванночки).
Большое значение имеет борьба с гнойной
интоксикацией, обезвоживанием организма
(введение жидкостей, переливание крови,
высококалорийная диета, витаминотерапия
и др.).
БИЛЕТ
17
Соседние файлы в предмете Факультетская хирургия
- #
- #
- #
- #
03.10.20171.98 Mб90Острый холецистит.pptx
- #
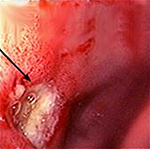
Язвенная болезнь 12-ти перстной кишки — это заболевание двенадцатиперстной кишки хронического рецидивирующего характера, сопровождающееся образованием дефекта в ее слизистой оболочке и расположенных под ней тканях. Проявляется сильными болями в левой эпигастральной области, возникающими через 3-4 часа после еды, приступами «голодных» и «ночных» болей, изжогой, отрыжкой кислотой, часто рвотой. Наиболее грозные осложнения — кровотечение, прободение язвы и ее злокачественное перерождение. Диагностика включает гастроскопию с биопсией, рентгенографию желудка, уреазный дыхательный тест. Основные направления лечения — эрадикация хелокобактерной инфекции, антацидная и гастропротективная терапия.
Общие сведения
Язвенная болезнь двенадцатиперстной кишки – это хроническое заболевание, характеризующееся возникновением язвенных дефектов слизистой ДПК. Протекает длительно, чередуя периоды ремиссии с обострениями. В отличие от эрозивных повреждений слизистой, язвы представляют собой более глубокие дефекты, проникающие в подслизистый слой стенки кишки. Язвенная болезнь двенадцатиперстной кишки встречается у 5-15% населения (статистика колеблется в зависимости от региона проживания), чаше встречается у мужчин. Язва двенадцатиперстной кишки в 4 раза более распространена, чем язва желудка.
Причины
 Современная теория развития язвенной болезни считает ключевым фактором в ее возникновении инфекционное поражение желудка и двенадцатиперстной кишки бактериями Helicobacter Pylori. Эта бактериальная культура высевается при бактериологическом исследовании желудочного содержимого у 95% больных с язвой двенадцатиперстной кишки и у 87% пациентов, страдающих язвенной болезнью желудка.
Современная теория развития язвенной болезни считает ключевым фактором в ее возникновении инфекционное поражение желудка и двенадцатиперстной кишки бактериями Helicobacter Pylori. Эта бактериальная культура высевается при бактериологическом исследовании желудочного содержимого у 95% больных с язвой двенадцатиперстной кишки и у 87% пациентов, страдающих язвенной болезнью желудка.
Однако инфицирование хеликобактериями не всегда приводит к развитию заболевания, в большинстве случаев имеет место бессимптомное носительство. Факторы, способствующие развитию язвенной болезни двенадцатиперстной кишки:
- алиментарные нарушения – неправильное, нерегулярное питание;
- частые стрессы;
- повышенная секреция желудочного сока и пониженная активность гастропротективных факторов (желудочных мукопротеинов и бикарбонатов);
- курение, в особенности натощак;
- продолжительный прием лекарственных препаратов, имеющих ульцерогенный (язвогенерирующий) эффект (чаще всего это препараты группы нестероидных противовоспалительных средств – анальгин, аспирин, диклофенак и др.);
- гастринпродуцирующая опухоль (гастринома).
Язвы двенадцатиперстной кишки, возникающие в результате приема лекарственных средств или сопутствующие гастриноме, являются симптоматическими и не входят в понятие язвенной болезни.
Классификация
Язвенная болезнь различается по локализации:
- ЯБ желудка (кардии, субкардиального отдела, тела желудка);
- пептическая пострезекционная язва пилорического канала (передней, задней стенки, малой или большой кривизны);
- язва двенадцатиперстной кишки (луковичная и постбульбарная);
- язва неуточненной локализации.
По клинической форме выделяют острую (впервые выявленную) и хроническую язвенную болезнь. По фазе выделяют периоды ремиссии, обострения (рецидив) и неполной ремиссии или затухающего обострения. Язвенная болезнь может протекать:
- латентно (без выраженной клиники),
- легко (с редкими рецидивами),
- среднетяжело (1-2 обострения в течение года)
- тяжело (с регулярными обострениями до 3х и более раз в год).
Непосредственно язва двенадцатиперстной кишки различается:
- По морфологической картине: острая или хроническая язва.
- По размеру: небольшого (до полусантиметра), среднего (до сантиметра), крупного (от одного до трех сантиметров) и гигантского (более трех сантиметров) размера.
Стадии развития язвы: активная, рубцующаяся, «красного» рубца и «белого» рубца. При сопутствующих функциональных нарушениях гастродуоденальной системы также отмечают их характер: нарушения моторной, эвакуаторной или секреторной функции.
Симптомы
У детей и лиц пожилого возраста течение язвенной болезни иногда практически бессимптомное либо с незначительными проявлениями. Такое течение чревато развитием тяжелых осложнений, таких как перфорация стенки ДПК с последующим перитонитом, скрытое кровотечение и анемия. Типичная клиническая картина язвенной болезни двенадцатиперстной кишки – это характерный болевой синдром.
Боль чаще всего умеренная, тупая. Выраженность боли зависит от тяжести заболевания. Локализация, как правило, с эпигастрии, под грудиной. Иногда боль может быть разлитой в верхней половине живота. Возникает зачастую ночью (в 1-2 часа) и после продолжительных периодов без приема пищи, когда желудок пуст. После приема пищи, молока, антацидных препаратов наступает облегчение. Но чаще всего боль возобновляется после эвакуации содержимого желудка.
Боль может возникать по несколько раз в день на протяжении нескольких дней (недель), после чего самостоятельно проходить. Однако с течением времени без должной терапии рецидивы учащаются, и интенсивность болевого синдрома увеличивается. Характерна сезонность рецидивов: обострения чаще возникают весной и осенью.
Осложнения
Основные осложнения язвы двенадцатиперстной кишки – это пенетрация, перфорация, кровотечение и сужение просвета кишки. Язвенное кровотечение возникает, когда патологический процесс затрагивает сосуды желудочной стенки. Кровотечение может быть скрытым и проявляться только нарастающей анемией, а может быть выраженным, кровь может обнаруживаться в рвоте и проявляться при дефекации (черный или с кровавыми прожилками кал). В некоторых случаях произвести остановку кровотечения можно в ходе эндоскопического исследования, когда источник кровотечения иногда удается прижечь. Если язва глубокая и кровотечение обильное – назначают хирургическое лечение, в остальных случаях лечат консервативно, корректируя железодефицит. При язвенном кровотечении пациентам прописан строгий голод, питание парентеральное.
 Перфорация язвы двенадцатиперстной кишки (как правило, передней стенки) приводит к проникновению ее содержимого в брюшную полость и воспалению брюшины – перитониту. При прободении стенки кишки обычно возникает резкая режуще-колющая боль в эпигастрии, которая быстро становится разлитой, усиливается при смене положения тела, глубоком дыхании. Определяются симптомы раздражения брюшины (Щеткина-Блюмберга) – при надавливании на брюшную стенку, а потом резком отпускании боль усиливается. Перитонит сопровождается гипертермией. Это – экстренное состояние, которое без должной медицинской помощи ведет к развитию шока и смерти. Перфорация язвы – это показание к срочному оперативному вмешательству.
Перфорация язвы двенадцатиперстной кишки (как правило, передней стенки) приводит к проникновению ее содержимого в брюшную полость и воспалению брюшины – перитониту. При прободении стенки кишки обычно возникает резкая режуще-колющая боль в эпигастрии, которая быстро становится разлитой, усиливается при смене положения тела, глубоком дыхании. Определяются симптомы раздражения брюшины (Щеткина-Блюмберга) – при надавливании на брюшную стенку, а потом резком отпускании боль усиливается. Перитонит сопровождается гипертермией. Это – экстренное состояние, которое без должной медицинской помощи ведет к развитию шока и смерти. Перфорация язвы – это показание к срочному оперативному вмешательству.
Пенетрация язвы – это глубокий дефект, поражающий стенку кишки с проникновением в смежные органы (печень или поджелудочную железу). Проявляется интенсивной болью колющего характера, которая может локализоваться в правом или левом подреберье, иррадиировать в спину в зависимости от месторасположения пенетрации. При изменении положения боль усиливается. Лечение в зависимости от тяжести консервативное, при отсутствии результата – оперативное.
Стеноз двенадцатиперстной кишки возникает при выраженном отеке изъязвленной слизистой или формировании рубца. При сужении просвета возникает непроходимость (полная или частичная) двенадцатиперстной кишки. Зачастую она характеризуется многократной рвотой. В рвотных массах определяется пища, принятая задолго до приступа. Также из симптоматики характерна тяжесть в желудке (переполнение), отсутствие стула, вздутие живота. Регулярная рвота способствует снижению массы тела и обменным нарушениям, связанным с недостаточностью питательных веществ. Чаще всего консервативное лечение ведет к уменьшению отечности стенок и расширению просвета, но при грубых рубцовых изменениях стеноз может приобрести постоянный характер и потребовать оперативного вмешательства.
Диагностика
 При опросе выявляется характер болевого синдрома, его связь с приемами пищи, сезонность приступов, сопутствующая симптоматика. Наиболее информативными методами диагностики являются:
При опросе выявляется характер болевого синдрома, его связь с приемами пищи, сезонность приступов, сопутствующая симптоматика. Наиболее информативными методами диагностики являются:
- Гастроскопия. Эндоскопическое исследование слизистых оболочек желудка и двенадцатиперстной кишки дает детальную информацию о локализации язвы и ее морфологических особенностях, выявляет кровотечение и рубцовые изменения. При ФГДС возможно произвести биопсию тканей желудка и ДПК для гистологического исследования.
- Рентген желудка. При рентгенологическом обследовании с контрастным веществом язвенная болезнь двенадцатиперстной кишки проявляется, как дефект стенки (бариевая смесь проникает в язву и это видно на рентгенограмме), обнаруживается стеноз кишки, перфорации и пенетрации язв.
- Выявление хеликобактерной инфекции. Для выявления инфицированности хеликобактериями применяют ПЦР-диагностику и уреазный дыхательный тест.
- Лабораторные методы. При лабораторном исследовании крови можно обнаружить признаки анемии, которая говорит о наличии внутреннего кровотечения. На скрытую кровь исследуют также каловые массы. При дуоденальном зондировании получают данные о состоянии среды ДПК.
Лечение язвенной болезни двенадцатиперстной кишки
Лечение язвы двенадцатиперстной кишки проводится строго по назначению врача-гастроэнтеролога, самолечение недопустимо в связи с тем, что самостоятельный прием препаратов, способствующих избавлению от боли ведет стуханию симптоматики и латентному развитию заболевания, что грозит осложнениями. Медикаментозная терапия язвенной болезни двенадцатиперстной кишки включает в себя меры по эрадикации Helicobacter и заживлению язвенных дефектов (чему способствует понижение кислотности желудочного сока).
- Для подавления хеликобактерной инфекции применяют антибиотики широкого спектра действия (метронидазол, амоксициллин, кларитромицин), проводят антибиотикотерапию с течение 10-14 дней.
- Для снижения секреторной деятельности желудка оптимальными препаратами являются ингибиторы протонной помпы – омепразол, эзомепразол, ланзопразол, рабепразол. С той же целью применяют средства, блокирующие Н2-гистаминовые рецепторы слизистой желудка: ранитидин, фамотидин. В качестве средств, понижающих кислотность желудочного содержимого, применяют антациды.
- Гелевые антациды с анестетиками эффективны и в качестве симптоматически препаратов – облегчают боль, обволакивая стенку кишки.
- Для защиты слизистой применяют гастропротективные средства: сукральфат, препараты висмута, мизопростол.
При неэффективности консервативного лечения или в случае развития опасных осложнений прибегают к оперативному лечению. Операция заключается в иссечении или ушивании язвы двенадцатиперстной кишки. При необходимости для понижения секреции проводят ваготомию.
Прогноз и профилактика
Меры профилактики развития язвенной болезни двенадцатиперстной кишки:
- своевременное выявление и лечение хеликобактерной инфекции;
- нормализация режима и характера питания;
- отказ от курения и злоупотребления алкоголем;
- контроль за принимаемыми лекарственными средствами;
- гармоничная психологическая обстановка, избегание стрессовых ситуаций.
Неосложненная язвенная болезнь при должном лечении и соблюдении рекомендаций по диете и образу жизни имеет благоприятный прогноз, при качественной эрадикации – заживление язв и излечение. Развитие осложнений при язвенной болезни утяжеляет течение и может вести к угрожающим жизни состояниям.
Язвенная болезнь
(пептическая язва) характеризуется
наличием длительно незаживающего
глубокого дефекта стенки желудка или
двенадцатиперстной кишки, возникающего
вследствие агрессивного действия
кислотно-пептического компонента
желудочного сока на слизистую оболочку
на фоне ослабления ее защитных свойств
хроническим гастритом, вызванным
инфекцией Helicobacter
pylori.
Язва имеет тенденцию к хроническому
рецидивирующему течению.
Показания к
хирургическому лечению разделяют
на абсолютные и относительные.
Абсолютными показаниями считают
перфорацию язвы, профуз-ное или
рецидивирующее гастродуоденальное
кровотечение, пилородуоде-нальный
стеноз и грубые рубцовые деформации
желудка, сопровождающиеся нарушениями
его эвакуаторной функции.
Относительным
показанием к операции является
безуспешность полноценного
консервативного лечения:
часто рецидивирующие
язвы, плохо поддающиеся повторным
курсам консервативной терапии;длительно не
заживающие вопреки консервативному
лечению (резистентные) язвы,
сопровождающиеся тяжелыми клиническими
симптомами (боли, рвота, скрытое
кровотечение);повторные
кровотечения в анамнезе, несмотря на
адекватное лечение;каллезные и
пенетрирующие язвы желудка, не рубцующиеся
при адекватном консервативном
лечении в течение 4—6 мес;рецидив язвы после
ранее произведенного ушивания
перфоративной язвы;множественные
язвы с высокой кислотностью желудочного
сока;социальные
показания (нет средств для регулярного
полноценного медикаментозного лечения)
или желание больного избавиться от
язвенной болезни хирургическим
способом;непереносимость
компонентов медикаментозной терапии.
Если 3—4-кратное
лечение в стационаре в течение 4—8
нед при адекватном подборе лекарственных
препаратов не приводит к излечению
или длительным ремиссиям (5—8 лет), то
следует настоятельно ставить вопрос о
хирургическом лечении, чтобы не
подвергать пациентов риску появления
опасных для жизни осложнений.
Современные
плановые операции типа ваготомии не
калечат больных, как ранее широко
применявшиеся резекции желудка,
летальность менее 0,3%.
А — субтотальная
резекция желудка; Б — резекция 1/3 желудка.
В – антрумэктомия.
Вовремя сделанная
ваготомия, помимо обеспечения
безопасности больного, экономит его
личные и государственные средства,
улучшает качество жизни.
Врач должен помнить,
что он не имеет права подвергать пациента
риску возникновения опасных для жизни
осложнений.
Хирургическое
лечение язвенной болезни двенадцатиперстной
кишкипреследует
те же цели, что и консервативное. Оно
направлено на устранение агрессивного
кислотно-пептического фактора и создание
условий для свободного прохождения
пищи в нижележащие отделы желудочно-кишечного
тракта. Эта цель может быть достигнута
различными способами.
Пересечение
стволов или ветвей блуждающего нерва,
т. е. вагото-м и я . При этом типе операции
желудок не удаляют, поэтому различные
виды ваготомии получили название
органосберегающих операций.Резекция 2/3—3/4
желудка. При этом придерживаются
принципа: чем выше кислотность желудочного
сока, тем выше уровень резекции желудка
(рис. 11.12).Сочетание одного
из видов ваготомии с экономной резекцией
желудка (антрумэктомией). При этой
операции подавляются вагальная и
гуморальная фазы секреции при сохранении
резер-вуарной функции желудка.
Наиболее часто
применяют следующие виды оперативных
вмешательств: а) стволовую в аготомию
с пилоропластикой (по Гейнеке—Микуличу,
Финнею, Жабуле) или, что наиболее выгодно,
с дуоденопластикой ; б) ваготомию с ант
румэктомией и анастомозом по Бильрот-I,
Бильрот-П или по Ру; в) селективную
проксимальную ваготомию; г) резекцию
желудка; д) гастрэктомию.
При резекции
желудка удаляют обычно дистальную часть
его (дистальная резекция). Непрерывность
желудочно-кишечного тракта восстанавливают
по различным модификациям Бильрот-I,
Бильрот-П или по Ру. Удаление значительной
части тела желудка производят для
снижения ки-слотопродукции за счет
уменьшения зоны расположения обкладочных
клеток, продуцирующих соляную кислоту.
Естественно, при этом удаляют язву и
весь антральный отдел, продуцирующий
гастрин.
При резекции
желудка во время его мобилизации
неизбежно пересекают желудочные ветви
блуждающих нервов вместе с сосудами
малой и большой кривизны. Резекция
желудка практически всегда сопровождается
селективной ваготомией, выполняемой
вслепую, без выделения пересекаемых
желудочных ветвей вагуса.
После удаления
2/3
желудка раньше, как правило, накладывали
гастроеюнальный анастомоз позади
поперечной ободочной кишки на короткой
петле (по Бильрот-Н в модификации
Гофмейстера—Финстерера). Это в
большинстве случаев приводит к
рефлюксу содержимого двенадцатиперстной
кишки в желудок, к развитию рефлюкс-гастрита
и рефлюкс-эзофагита. Некоторые хирурги
предпочитают накладывать анастомоз
впереди ободочной кишки, используя
длинную петлю тонкой кишки. Между
приводящей и отводящей петлями (по
Бальфуру) накладывают энтероэнтероанастомоз
для устранения рефлюкса содержимого
приводящей петли кишки (желчь,
панкреатический сок) в культю желудка.
Однако и в этом случае наблюдается, хотя
и менее выраженный, рефлюкс. В последние
годы предпочтение отдают гастроеюнальному
Y-анастомозу на выключенной по Ру петле.
Этот способ более надежно предотвращает
рефлюкс желчи и панкреатического сока
в культю желудка, возникновение
рефлюкс-гастрита и последующую метаплазию
эпителия, уменьшает вероятность развития
рака культи желудка в последующем.
Позадиободочный
гастроеюнальный анастомоз (по
Гофмейстеру—Фин-стереру) на короткой
петле многие хирурги считают порочным,
устаревшим, так как он способствует
рефлюксу желчи и панкреатического сока
в культю желудка, развитию рефлюкс-гастрита,
метаплазии эпителия желудка и в ряде
случаев возникновению рака культи. У
больных, оперированных по этому способу,
чаще всего появляются тяжелые
пострезекционные синдромы.
Соседние файлы в папке БИЛЕТЫ ПО ХИРУРГИИ
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #



