Хирургическое лечение осложнений язвенной болезни желудка

25
Язвенная
болезнь во всём мире является широко
распространённым заболеванием. Приводимые
в специальной литературе конца ХХ века
статистические данные свидетельствуют
о многих миллионах больных в экономически
развитых странах, подчёркивая тенденцию
к росту заболеваемости этим недугом.
По мнению ведущих гастроэнтерологов
мира, язвенная болезнь представляет
собой национальную проблему. Так,
социальная цена этого заболевания в
США в год более 1000 млн долларов.
Johnson
(1965) предложил различать три типа язвы
желудка: I
– язвы малой кривизны; II
– комбинированные язвы желудка и
двенадцатиперстной кишки; III
– препилорические язвы. Первый тип
наблюдается приблизительно у 60% больных,
II
– у 20%, III
– также у 20%.
ХИРУРГИЧЕСКАЯ
АНАТОМИЯ ЖЕЛУДКА
Желудок
располагается в надчревной области,
преимущественно в левом подреберье.
Форма и положение его изменяются в
зависимости от наполнения, тонуса
стенок, воздействия соседних органов,
вместимость достигает 2 л. В желудке
различают 4 части: кардиальную, дно,
тело, антральную и привратник.
Кардиальная
часть располагается ниже входа в желудок
на расстоянии около 5 см. Дно желудка,
или свод, находится слева от кардиальной
части и выше уровня кардиальной вырезки.
Тело находится между кардиальной частью
и дном с одной стороны и антральной
частью – с другой. Граница между
антральной частью и телом желудка
проходит по промежуточной борозде,
которой на малой кривизне соответствует
угловая вырезка.
Кровоснабжение
желудка осуществляется ветвями чревного
ствола – левой желудочной, печёночной
и селезёночной артериями. Наиболее
мощной и важной в практическом отношении
является левая желудочная артерия,
которая проходит по свободному правому
краю желудочно-поджелудочной связки и
делится на восходящую и нисходящую
ветви. Нисходящая ветвь левой желудочной
артерии на малой кривизне соединяется
с правой желудочной артерией, которая
отходит от печёночной артерии. Третьим
источником кровоснабжения желудка
является селезёночная артерия, от
которой отходят короткие желудочные
артерии, идущие в желудочно-селезёночной
связке ко дну желудка. Конечной ветвью
селезёночной артерии является левая
желудочно-сальниковая артерия, проходящая
вдоль большой кривизны в желудочно-ободочной
связке. Она соединяется с аналогичной
ветвью, идущей справа из печёночной
артерии – с правой желудочно-сальниковой
артерией.
Вся
венозная кровь из желудка оттекает в
систему воротной вены. Вены располагаются
рядом с одноимёнными артериями. В области
кардиальной части вены желудка
анастомозируют с нижними венами пищевода.
При портальной гипертензии эти шунты
часто бывают источником кровотечения.
Желудок
иннервируется симпатическими и
парасимпатическими волокнами, которые
образуют внежелудочные нервы и
интрамуральные сплетения. Симпатические
нервы отходят к желудку от чревного
сплетения и сопровождают сосуды,
отходящие от чревной артерии.
Парасимпатическая иннервация желудка
осуществляется блуждающими нервами, а
также нервами, идущими в составе чревного
сплетения.
Лимфатическая
система желудка начинается лимфатическими
капиллярами слизистой оболочки желудка,
переходящими в ряд сплетений: подслизистое,
интрамуральное и серозно-подсерозное.
Лимфатические
узлы, расположенные вдоль ветвей
печёночной, левой желудочной и селезёночной
артерий, относятся к лимфатическим
узлам первого порядка, вдоль основных
стволов этих сосудов – к узлам второго
порядка, вдоль чревной артерии – к узлам
третьего порядка.
ИСТОРИЧЕСКИЙ
ОБЗОР
Хирургия
язвенной болезни прошла трудные, а порой
противоречивые этапы своего развития.
Бывало и так, что выдвинутые гипотезы
о патогенезе заболеваний желудка и
рождавшиеся на их основе методы
хирургического лечения оказывались
недостаточно обоснованными. Истории
лечения язвенной болезни посвящены
многие увлекательные страницы хирургии.
Первым
периодом истории клинической хирургии
желудка следует считать последнее
двадцатилетие XIX
века: именно этот период можно назвать
годами блестящих дерзаний хирургов
разных стран, когда впервые с успехом
были выполнены почти все оперативные
вмешательства, ставшие затем основными
в лечении язвенной болезни.
Вторым
периодом в истории хирургии язвенной
болезни явился длительный период
клинической оценки отдалённых результатов
предложенных способов операций. Была
признана несостоятельность ряда из
них, например гастроэнтеростомии.
Следует напомнить, что в это время была
принята теория патогенеза язвенной
болезни, основанная на результатах ряда
физиологических исследований о механизме
желудочной секреции, выполненных, прежде
всего сотрудниками школы И.П.Павлова.
Не имея возможности на этих страницах
уделить достаточного внимания историческим
моментам, хочется предложить познакомиться
с замечательной монографией С.С.Юдина
«Этюды желудочной хирургии».
Современным
периодом истории хирургического лечения
язвенной болезни можно считать наше
время.
ПОКАЗАНИЯ
К ХИРУРГИЧЕСКОМУ ЛЕЧЕНИЮ ЯЗВЕННОЙ
БОЛЕЗНИ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ
КИШКИ
Показания
к операции при язвенной болезни делятся
на:
Абсолютные:
перфорация;
кровотечение,
которое нельзя остановить иным методом
помимо оперативного;стеноз
привратника III
и IV
стадии;малигнизация.
Условно
абсолютные:
рецидивирующие
кровотечения;пенетрация.
Относительные:
при
отсутствии эффекта от консервативного
лечения:
А.
Отсутствие тенденции к заживлению язвы
при лечении более 6 недель.
Б.
Рецидивы язвы желудка более двух раз в
год в течение 1 года, язвы двенадцатиперстной
кишки – в течение 3 лет.
Надо
сказать, что количество плановых операций
при язвенной болезни в различных странах,
по данным многих авторов уменьшилось,
в том числе: в России – в 2 раза, в Норвегии
– на 72%, в Шотландии – на 80% и т.д. Это
связанно с разработкой схем фармакотерапии
на основе современных представлений
об этиологии и патогенезе язвенной
болезни. В то же время значительно
увеличилось число операций при её
осложнённых формах. Этот парадокс можно
объяснить как социальными факторами
(дороговизна медикаментов, нежеланием
больного выполнять рекомендации врача
и т.д.), так и медицинскими (низкая
квалификация терапевтов, незнание ими
современных схем лечения язвенной
болезни).
МЕТОДЫ
ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ЯЗВЕННОЙ БОЛЕЗНИ
ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ
Все
методы оперативного лечения язвенной
болезни можно разделить на две большие
группы:
Резекция
желудка. При этом существуют два её
вида по способу восстановления
непрерывности пищеварительного тракта,
имеющие свои модификации: по Бильрот-I
и Бильрот-II.Ваготомия,
которая делится на:
стволовую
ваготомию;селективную
желудочную;селективную
проксимальную ваготомию.
Резекция
желудка является одним из основных
методов хирургического лечения язвенной
болезни желудка и двенадцатиперстной
кишки. Успех этой операции объясняется
её физиологической обоснованностью.
При резекции половины или 2/3 желудка
удаляется его антральная часть,
вырабатывающая гастрин, и тем самым
полностью устраняется гормональный
механизм регуляции желудочной секреции,
а также уменьшается количество
кислотопродуцирующих клеток.
Однако
резекция желудка не может полностью
удовлетворять всем требованиям,
предъявляемым к методам оперативного
лечения язвенной болезни желудка и
двенадцатиперстной кишки, а именно:
надёжно устранить кислотно-пептический
фактор, пострезекционные осложнения
(демпинг-синдром и другие), уменьшить
летальность. Изучение физиологии
желудка, этиологии и патогенеза язвенной
болезни показало, что одной из причин
возникновения пептических язв является
неустранённый вагусный механизм
регуляции желудочной секреции. В связи
с этим, наряду с резекцией желудка в
настоящее время в лечении язвенной
болезни широко используют операции на
блуждающих нервах. Разработка и применение
этих операций объясняется стремлением
хирургов сохранить желудочный резервуар
и предупредить рецидив язвы, снизить
чрезмерную секрецию соляной кислоты и
сохранить часть её для пищеварения,
снизить риск для жизни резекции желудка
частоту её осложнений.
Идея
ваготомии базируется на данных физиологии
пищеварения, в частности исследованиях
И.П. Павлова и его школы. Однако первый
же опыт использования стволовой ваготомии
дал отрицательные результаты. У
оперированных возникали атония желудка
с нарушениями эвакуации, понос, язва
желудка. В связи с чем было предложено
её сочетать с дренирующей операцией
(гастроэнтеро-, гастродуоденостомией,
пилоропластикой по Джадду, Гейнеке-Микуличу,
Финнею и т.д.).
Для
устранения неблагоприятных последствий
стволовой ваготомии, связанных с
денервацией внутренних органов, была
предложена селективная желудочная
ваготомия, т.е. ваготомия с сохранением
печёночных ветвей левого и чревной
ветви правого блуждающего нервов. В
дальнейшем широкое распространение
получила селективная проксимальная
ваготомия, заключающаяся в денервации
тела и дна желудка, продуцирующих соляную
кислоту, и в сохранении иннервации
антральной части желудка. Более точно
передаёт сущность методики название
американских авторов – селективная
ваготомия обкладочных клеток. Благодаря
этой операции, сохраняются тормозное
влияние блуждающего нерва на выработку
гастрина и моторная функция антральной
части желудка.
Большим
достижением современной хирургии
желудка является преодоление схематизма
классических резекций и применение
индивидуальных, соответствующих
функциональным особенностям каждого
больного операций.
При
выборе метода оперативного лечения
язвенной болезни обычно принимают во
внимание четыре основных фактора:
особенности
желудочной секреции;предрасположенность
больного к развитию постгастрорезекционных
расстройств;общее
состояние больного (возраст, пол, масса
тела, типологические особенности высшей
нервной деятельности, наличие
сопутствующих заболеваний);анатомо-морфологические
особенности язвенного процесса.
Залогом
успеха хирургического лечения язвенной
болезни желудка и двенадцатиперстной
кишки является дифференцированный
выбор оперативного вмешательства по
строго обоснованным показаниям при
условии правильного технического
выполнения операции. Такой подход
позволяет устранить неблагоприятные
последствия того или иного метода
лечения и получить лучшие отдалённые
функциональные результаты.
Классическая
резекция желудка выполняется при язвах
желудка, т.к. они склонны к малигнизации,
а также декомпенсированном стенозе
выходного отдела желудка, когда имеется
выраженное нарушение функции антральной
части с потерей сократительной способности
желудка. Характер операции во многом
определяется локализацией язвы. При её
расположении в дистальной половине
желудка производят дистальную резекцию
от 50% желудка в том числе с сохранением
привратника. Восстановительный этап
после резекции желудка необходимо
осуществлять с учётом предрасположенности
к демпинг-синдрому. В последнем случае
производят операцию по Бильрот-I.
При язвах проксимальной половины желудка
и кардиальной его части возможно
выполнение субтотальной резекции
желудка по Бильрот-II,
резекция кардиальной части желудка.
Основным
видом оперативного лечения язвенной
болезни двенадцатиперстной кишки, по
мнению А.А. Шалимова, следует считать
селективную проксимальную ваготомию.
Она показана при пилородуоденальных
язвах, если секреция соляной кислоты
не превышает 60 ммоль/л.
ПЕРФОРАТИВНЫЕ
ГАСТРОДУОДЕНАЛЬНЫЕ ЯЗВЫ
Частота
заболевания
Тяжёлое,
угрожающее жизни осложнение – перфорация
– продолжает занимать ведущие позиции
в структуре летальности при язвенной
болезни. Количество операций на протяжении
последних десятилетий держится на
уровне 7,5-13,0 на 100 тыс человек, а летальность,
снизившаяся к 50-м годам прошлого века,
уже многие годы составляет от 5 до 18%.
Современная статистика последнего
десятилетия подчёркивает рост этого
грозного осложнения. У мужчин оно
встречается в 7 раз чаще, чем у женщин,
и как правило в молодом и зрелом возрасте.
Классификация
По
локализации:
А
– язва желудка: малой кривизны, передней
стенки, задней стенки.
Б
–язва двенадцатиперстной кишки: передней
стенки, задней стенки.
По
виду перфорации:
1
– прободение в свободную брюшную
полость.
2
– прободение прикрытое.
3
– прободение атипичное.
По
клиническому течению:
1
– стадия шока.
2
– стадия мнимого благополучия.
3
– стадия выраженного перитонита.
Перитонит,
присутствующий при перфорации, является
важным фактором, определяющим течение
заболевания, его исход, а также тактику
хирургического лечения.
Клиника
Перфорация
язвы развивается остро, хотя у 20% больных
удаётся выявить продромальный период:
за 3-4 дня до перфорации усиливаются
боли, появляется тошнота, рвота. Перфорация
сопровождается классической
триадой признаков,
описанной Г. Мондором: кинжальная боль,
доскообразное напряжение мышц живота,
язвенный анамнез.
При
объективном обследовании:
при осмотре живот в акте дыхания не
участвует, либо отмечается извращённый
торако-абдоминальный тип дыхания
(втягивание брюшной стенки при вдохе)
(с-м Бейли), может быть видна поперечная
складка над пупком (с-м Чугаева), выражены
перемычки прямых мышц живота (с-м
Дзюбановского-Чугаева). При перкуссии
и пальпации живот резко болезненный,
напряжён сначала в верхних, а затем во
всех отделах. С-м Щёткина-Блюмберга
положительный. Исчезает или значительно
уменьшается печёночная тупость (с-м
Жобера), появляется притупление в правом
боковом канале и правой подвздошной
ямке (с-м Кервена). Часто отмечается
положительный френикус с-м. Не следует
забывать и о важности ректального
обследования, при котором можно выявить
резкую болезненность области дугласова
пространства (так называемый «крик
Дугласа») – с-м Кулленкампфа. Пульс в
первую стадию нередко уряжён – с-м
Грекова.
Спустя
5-6 часов от начала заболевания клиническая
картина как бы стирается, наступает
мнимое благополучие. Напряжение мышц
передней брюшной стенки уменьшается,
при пальпации отмечается умеренная
болезненность, выявляются положительные
симптомы раздражения брюшины. Перистальтика
ослаблена, печёночная тупость отсутствует.
Пульс учащается, температура тела
повышается.
Затем,
через 6-12 часов после перфорации, состояние
больных прогрессивно ухудшается,
снижается пульсовое давление, возникает
вздутие живота, перистальтика отсутствует
– развивается клиническая картина
перитонита.
Прикрытая
перфорация описана впервые в 1912 г. А.
Шницлером, который указал на возможность
закрытия отверстия в желудке и
двенадцатиперстной кишке соседними
органами, фибрином, частицей пищевых
масс. Клиническая картина в таких случаях
становится менее выраженной. После
характерного начала происходит прикрытие
отверстия и ограничение процесса. В
свободную брюшную полость попадает
сравнительно небольшое количество
жидкости и воздуха. Боль и напряжение
мышц постепенно уменьшаются, состояние
больных улучшается. Характерной
клинической особенностью прикрытой
перфорации является длительное стойкое
напряжение мышц передней брюшной стенки
в правом верхнем квадранте живота при
общем хорошем состоянии больного (с-м
Ратнера-Виккера). Диагностика таких
перфораций бывает трудной, поэтому при
подозрении на прикрытую перфорацию
показано неотложное оперативное
вмешательство.
Ещё
более трудна диагностика атипичной
перфорации (перфорации в забрюшинную
клетчатку). В таком случае может
наблюдаться клиника септического
процесса в забрюшинной клетчатке.
Делят хирургическое лечение язвенной болезни желудка на 2 вида: плановое и экстренное. Первое прописывают, когда консервативное лечение не приносит требуемого терапевтического эффекта. К экстренной операции прибегают в том случае, когда диагностирована перфоративная язва или профузное желудочное кровотечение. В отличие от методов консервативной терапии, у хирургии существует ряд возможных осложнений, поэтому назначают ее не всем больным.

Что за заболевание?
Язва является недугом хронического характера, для которого характерны язвенные поражения слизистых оболочек желудочно-кишечного тракта. Патология сильно ухудшает жизнь больных и негативно сказывается на общем состоянии здоровья. В процессе прогрессирования заболевания пациенты жалуются на мощные болевые ощущения, которые сопровождаются приступами тошноты и рвоты. Если не проводить своевременное лечение недуга, он становится причиной возникновения серьезных осложнений, к примеру, кровотечения.
Вернуться к оглавлению
Почему развивается болезнь?
 Отсутствие сбалансированного рациона питания ускоряет процесс развития болезни.
Отсутствие сбалансированного рациона питания ускоряет процесс развития болезни.
Спровоцировать появление заболевания могут следующие факторы:
- постоянные стрессовые ситуации и нервные перенапряжения;
- генетическая предрасположенность;
- курение;
- злоупотребление алкогольными и кофеинсодержащими напитками;
- чрезмерное употребление острой, кислой, соленой пищи;
- несбалансированный рацион;
- болезни хронического характера;
- неправильное употребление определенных медпрепаратов;
- повышенное производство соляной кислоты.
Вернуться к оглавлению
Симптоматика
Для язвы желудка характерны следующие симптомы:
- болевые ощущения;
- отрыжка;
- изжога;
- приступы тошноты;
- повышенное отделение газов;
- запор.
Вернуться к оглавлению
Показания к хирургическому лечению язвенной болезни желудка
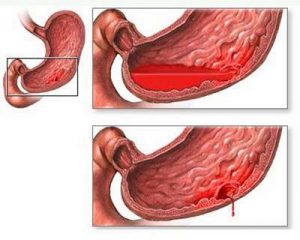 Обострение болезни сопровождается кровотечением.
Обострение болезни сопровождается кровотечением.
В большинстве ситуаций недуг лечат методами консервативной терапии. Однако существуют ситуации, когда она оказывается неэффективной. Медики выделяют следующие показания к хирургическому лечению язвенной болезни:
- малигнизация;
- полипоз желудочно-кишечного тракта;
- постоянные обострения;
- нерезультативность консервативной терапии;
- большие масштабы очагов язв;
- частое кровотечение;
- рубцевание желудка;
- пилоростеноз;
- запущенная стадия недуга;
- преклонный возраст;
- противопоказания к употреблению определенных фармсредств, которые используются для терапии язвы.
Вернуться к оглавлению
Когда не назначается хирургия?
Язвенная болезнь желудка не лечится с помощью оперативного вмешательства, если у пациента диагностированы следующие состояния:
- серьезные болезни внутренних органов;
- нарушение свертываемости крови;
- недостаточность легких;
- инфаркт и инсульт;
- период беременности;
- алкоголизм;
- недуги психического характера;
- раковые заболевания с метастазами;
- болезни почек.
Вернуться к оглавлению
Как подготовиться к хирургическому вмешательству?
 Фиброгастроскопия – самый информативный метод диагностики.
Фиброгастроскопия – самый информативный метод диагностики.
Перед проведением операции больного отправляют на ряд обследований, которые включают в себя следующие методы:
- электрокардиография;
- общее исследование мочи и крови;
- рентгенография грудной клетки и желудочно-кишечного тракта;
- ЭФГДС, во время которой берут материал на биопсию;
- компьютерная и магнитно-резонансная томография ЖКТ;
- УЗИ печени.
Вернуться к оглавлению
Виды операций
Резекция при язве
Во время хирургического вмешательства специалист избавляется от пораженной области желудка, которая преимущественно составляет ⅔ органа. Медики считают эту методику наиболее эффективной, но и самой трудной. У резекции существует немало противопоказаний, которые следует учесть перед ее назначением. Длительность вмешательства составляет около 3 часов. Если у пациента после проведения хирургии нормальное самочувствие, через 7 дней ему разрешается садиться на кровати. Спустя 10 суток допустимо вставать и аккуратно ходить. Примерно в это время разрешают употреблять пищу, которая в первое время должна состоять из перетертых овощей и вязких каш.
После резекции человек должен находиться под постоянным контролем медицинского персонала. Ему потребуется на протяжении всей жизни соблюдать строгое диетическое питание и исключить тяжелую физическую активность.
Вернуться к оглавлению
Ваготомия
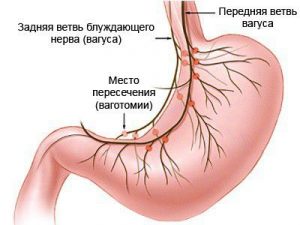 В ходе операции происходит рассечение блуждающего нерва или его отдельных ветвей.
В ходе операции происходит рассечение блуждающего нерва или его отдельных ветвей.
В процессе этого хирургического вмешательства доктор рассекает нервные окончания, которые участвуют в производстве гастрина, представляющего собой гормон, активно задействованный в нормализации пищеварительного процесса. Важным является то, что желудок остается нетронутым. После проведения вмешательства дефекты слизистой оболочки самостоятельно заживают спустя определенное время. Этот метод операции приобрел распространения вследствие немаленького риска летального исхода после резекции.
Вернуться к оглавлению
Ушивание язвы
По сравнению с первым типом оперативного вмешательства, эта методика является более щадящей, поскольку не причиняет большого вреда организму. Чаще всего к помощи ушивания прибегают, когда у пациента диагностирована прободная язва желудка. Во время операции медик надрезает брюшину и с помощью аспиратора устраняет излившуюся зону. После этого хирург приступает к установке ограничения прободного дефекта.
Вернуться к оглавлению
Возникновение осложнений
После проведения хирургического вмешательства нередко возникают послеоперационные последствия. Чаще всего у пациентов наблюдаются следующие осложнения:
- снижение уровня глюкозы в крови;
- пищевые аллергические реакции;
- анастомозит;
- воспаление поджелудочной железы;
- деформация желудка рубцового характера;
- воспаление печени;
- воспалительное поражение толстой и тонкой кишки;
- кровотечения.
Вернуться к оглавлению
Период реабилитации
 До полного выздоровления необходимо придерживаться особого рациона питания.
До полного выздоровления необходимо придерживаться особого рациона питания.
После того как было проведено хирургическое лечение язвы желудка и двенадцатиперстной кишки, пациента ожидает длительный восстановительный период. В первую очередь прописывают употребление противоязвенных медпрепаратов. Начальные 7 дней после операции человеку потребуется соблюдать постельный режим. Однако даже в это время следует заниматься определенными простыми упражнениями. К примеру, нижними конечностями разрешено двигать уже в первые сутки после хирургии. Назначают и дыхательную гимнастику. Садится человеку можно спустя неделю.
Одним из основных элементов лечения после проведения хирургического вмешательства является диетическое питание. Блюсти его потребуется не менее 2 месяцев. Больному потребуется ограничить в рационе быстрые углеводы и соль. Кроме этого, снизить нужно и употребление жидкости. С помощью такого ограниченного меню удается не допустить возникновения воспалительных процессов и ускорить восстановление организма.
В первые сутки после хирургического вмешательства человеку запрещено и есть, и пить. Вещества, которые требуются организму для нормальной жизнедеятельности, вводят внутривенно. На третий день пациенту разрешают выпить небольшое количество минеральной воды без газа или фруктового киселя. Спустя неделю в меню вводят шиповниковый отвар, белковый омлет, супы-пюре. Разрешено употреблять вязкую рисовую кашу. При этом пищу следует готовить без масла. Постепенно медик добавляет в рацион больного новые продукты. Хлебобулочные изделия и кисломолочную продукцию допустимо включить в питание через 2 месяца после операции.


