Функциональное расстройство желчного пузыря гипокинетического типа
Гипокинетическая дискинезия желчевыводящих путей – это недуг, который характеризуется нехваткой желчи во время переработки еды. Развивается недуг оттого, что желчный пузырь вовремя не сократился и нужный компонент не попал в пищеварительный тракт. В результате такого нарушения пища нормально не переваривается, полезные компоненты плохо усваиваются, а значит, ухудшается и общая жизнедеятельность человека.
Довольно часто такая форма заболевания диагностируется именно у людей старшего возраста, после 40 лет, когда у человека часто случаются неврозы, и он поддаётся стрессам.
Причиной формирования недуга являются нарушение оттока желчи, её застой, ухудшение тонуса и моторики желчного и протоков. В группу риска людей, у которых может развиваться подобная патология, относятся личности:
- повышенной тревожности;
- нервозные;
- с вегетативными нарушениями – отмечаются головные боли, похолодание конечностей, частое биение сердца, нарушенный сон.
Также провоцирующим фактором могут послужить различные ранние заболевания ЖКТ, которые уже одолевали больного – гастрит, панкреатит, язва.
Ещё одной причиной, по мнению докторов, может быть неправильный образ жизни и питания. Прогрессировать патология может при перееданиях, частом нарушении рациона и излишнем количестве вредной пищи.
У некоторых пациентов диагностируется наследственный фактор, который провоцирует недуг на развитие ещё в детском возрасте.
Факторами быстрого развития патологии могут послужить различные бактерии и инфекции.
Возникать ДЖВП может ещё под воздействием таких причин:
- воспаление в брюшной полости и малом тазу;
- вегетососудистая дистония;
- эмоциональное, умственное или физическое перенапряжение;
- неактивный способ жизни;
- астеническое телосложение;
- слабость мышц;
- хронические аллергические болезни;
- остеохондроз.
Гипотоническая ДЖВП развивается в характерной симптоматике. Дискинезия разделяется на две формы, однако у каждого типа имеются специфические признаки, которые помогают доктору быстро определить заболевание. При гипокинетической патологии больной ощущает такие симптомы, которые провоцируются сильными эмоциональными всплесками или нарушением диеты:
- боли тупого, ноющего, неинтенсивного характера в правом подреберье;
- чувство тяжести и распирания зоны под ребром;
- неприятные ощущения не переходят на другие области тела;
- горький вкус в ротовой полости;
- тошнота;
- ухудшение аппетита;
- отрыжка;
- вздутие живота;
- нарушение стула;
- раздражительность;
- плаксивость;
- быстрое наступление усталости;
- обильное выделение пота;
- головные боли;
- жёлтый налёт на языке.
Если недуг развивается у мужчин, то ухудшается либидо, а у женщин нарушается менструальный цикл.
Если же гипокинетическая форма дискинезии развилась до холестаза, а это последняя стадия застоя желчи в желчных протоках, то у пациента начинается более тяжёлая симптоматика:
- сильный зуд кожного покрова всего тела;
- жёлтый оттенок кожи и слизистых;
- потемнение мочи;
- осветление каловых масс до серого оттенка.
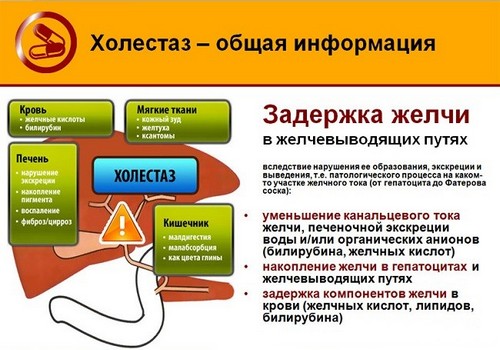
Признаки холестаза
При обнаружении вышеупомянутых клинических проявлений больному сразу нужно обратиться к доктору. С выявленными признаками пациенту поможет справиться гастроэнтеролог. Медик должен определить причину появления такой симптоматики, какие признаки были первыми, а также выявить факторы риска. Во время физикального осмотра и опроса больного, доктор устанавливает наличие желтушности кожного покрова и слизистых глаз, боли при пальпации в районе под правым ребром.
Лабораторные обследования нужно проводить для уточнения диагноза и в целях дифференциальной диагностики:
- анализ крови может показать медику на воспалительный процесс — лейкоцитоз с нейтрофильным сдвигом и увеличенный показатель СОЭ;
- в анализе мочи можно выявить желчные пигменты;
- больше информации может дать биохимический анализ крови, который помогает определить признаки синдрома холестаза;
- для исключения вирусов проводится проба на вирусные гепатиты.
Также обязательно проведение инструментальной диагностики:
- УЗИ брюшной полости – помогает проанализировать форму, размер желчного, выявить наличие или отсутствие конкрементов, аномалии. Рекомендуется проводить УЗ-исследование 2 раза – натощак и после лёгкого завтрака;
- дуоденальное зондирование – определяется работа и тонус органа, анализируется скорость сокращения органа и синхронность функционирования сфинктеров желчевыводящих протоков. Доктор может диагностировать лабильность пузырного рефлекса, ухудшенный ритм оттока желчи и излишнее выделение пузырной желчи;
- эзофагогастродуоденоскопия – проводится для выявления недугов желудка, тонкого кишечника;
- холецистографии – используется для точной визуализации желчного при помощи контрастного вещества. Анализируется его форма, размер, расположение и скорость сокращения;
- ЭРХПГ и гепатобилиарная сцинтиграфия – для исключения иных патологий печени, поджелудочной железы и желчевыводящих каналов.
Терапия заболевания по гипокинетическому типу заключается в трёх основных методах:
- устранение первопричины заболевания;
- лечение холестаза и его осложнений;
- восстановление нормальной работы желчного пузыря.
При любых проблемах с ЖКТ очень важна диетотерапия. При недуге желчевыводящей системы доктора также назначают пациентам определённые правила питания и соблюдения режима дня:
- количество принятий пищи должно быть не меньше 5 раз в сутки маленькими порциями;
- в меню не должно быть продуктов из жира животного происхождения;
- любые жареные, солёные, копчёные продукты запрещены;
- нужно исключать различные сладости, шоколадки, кофе, какао и газировку;
- нежелательно употреблять яйца и бобовые из-за повышенного уровня образования газов;
- уменьшить количество соли;
- пища должна быть приготовлена на паровой бане, в духовке или протушеная;
- соблюдать питьевой режим и выпивать в сутки норму жидкости.
В рационе у человека с подобным диагнозом должны быть такие продукты:
- сушенные хлебные изделия;
- кисломолочные продукты;
- постные мясные, рыбные изделия;
- овощи;
- варёная колбаса и сосиски;
- растительное и сливочное масло;
- мёд;
- сахар;
- карамель;
- пастила;
- соки из свежих овощей и фруктов;
- сладкие фрукты и ягоды;
- крупы;
- лёгкие бульоны.

Диета при гипокинетической дискинезии желчевыводящих путей
Помимо диеты, больному ещё стоит соблюдать правильный режим дня, чтобы организм успевал отдыхать и восстанавливаться. Для этого пациентам рекомендован такой режим:
- ночью спать не меньше 8 часов;
- ложиться отдыхать не позже 23:00;
- гулять на свежем воздухе.
Чтобы терапия недуга была максимально эффективной, медики назначают больным прохождение различных физиотерапевтических процедур, а также употребление медикаментов. Доктора назначают таблетки, чтобы достигать таких целей:
- нормализации выделения желчи;
- устранения болевого синдрома;
- снятия спазмов в сфинктере;
- уменьшения симптомов;
- нормализации нервной системы.
Значительно улучшить состояние пациента можно с помощью употребления спазмолитиков, ферментных препаратов, желчегонных, седативных, успокоительных, тонизирующих лекарств и т. д.
По состоянию здоровья больного и по особенностям течения недуга назначается физиотерапия. Пациенту рекомендуется электрофорез, диадинамические токи, парафиновые аппликации, иглоукалывание, массажи.
Нередко в терапии заболевания доктора используют народные методы устранения недуга. Особенно такие способы лечения актуальны в момент ремиссии. Доктора советуют употреблять отвары из трав в рамках предотвращения рецидивов. А вот в моменты обострения использовать такую терапию нужно крайне аккуратно после назначения доктора. Отвары и настойки можно делать из таких растений:
- корень аира;
- барбарис;
- листья берёзы;
- бессмертник;
- золототысячник;
- кориандр;
- рыльца кукурузы;
- лопух;
- цветение пижмы;
- полынь;
- рябина;
- хмель;
- цикорий.
Смешивать в разной пропорции и по-разному комбинировать между собой эти травы можно, однако перед их использованием важно проконсультироваться со специалистом.
Как результат несвоевременного или неправильного лечения, у больного могут развиться разные осложнения – холецистит и желчекаменная болезнь. Довольно часто докторам удаётся полностью устранить недуг, поэтому организм не подвергается формированию иных патологий.
В профилактических целях доктора рекомендуют прибегать к общим советам, которые они дают в моменты обострения. Для предотвращения развития болезни, человеку желательно соблюдать такие правила:
- высыпаться;
- умеренно заниматься умственной и физической работой;
- гулять на свежем воздухе;
- правильно питаться;
- уменьшить количество стрессов.
Эти требования можно соблюдать как здоровым людям, так и больным, которые хотят предотвратить рецидивы дискинезии.
 Маленький бунтарь
Маленький бунтарь
Заболевания желчевыделительной системы являются самыми распространёнными среди заболеваний органов брюшной полости. В настоящее время ими страдают до 20 процентов взрослого населения развитых стран, и эти заболевания имеют тенденцию к дальнейшему росту. Рассказывает профессор кафедры терапии ФУВ Красноярского медицинского университета, гастроэнтеролог Елена ГРИЩЕНКО.
Среди заболеваний желчевыделительной системы выделяют функциональные расстройства желчного пузыря и сфинктера Одди, бескаменный воспалительный холецистит и желчекаменную болезнь. Эти состояния являются растянувшимся во времени одним патологическим процессом: вначале возникает нарушение моторики желчного пузыря — дискинезия, затем присоединяется воспалительный процесс — формируется бескаменный холецистит, который со временем трансформируется в желчекаменную болезнь
Функциональные расстройства желчного пузыря — это нарушения тонуса и моторики билиарной системы. Нет органических изменений в билиарной системе, а функционирует она неправильно: или отток желчи слишком быстрый, или, наоборот, желчь вовремя не эвакуируется и застаивается в желчном пузыре.
Причин расстройства много. Чаще всего нарушена регулирующая система оттока желчи: симпатическая и парасимпатическая нервная системы расбалансированы, проще сказать — это невроз. Нарушения в эндокринной системе тоже приводят к дисфункции. Известно, что при ожирении, сахарном диабете, у женщин, принимающих пероральные контрацептивы, часто развивается гипофункция билиарной системы. На моторику желчного пузыря могут влиять профессиональные вредности, приём препаратов, различные диеты, алкоголь и табак.
При повышенном оттоке желчи отмечаются достаточно интенсивные приступообразные боли в правом подреберье, напоминающие колику. Желчи много, она усиливает перистальтику кишечника — начинаются диспептические нарушения, проще — поносы.
Для застоя желчи характерно ощущение тяжести, распирания в области правого подреберья, выраженный кишечный дискомфорт и частые запоры.
Боли могут быть постоянными, умеренными или интенсивными. Они нарушают физическую активность пациента, заставляют обращаться к врачу. Особенно если мешают спать или сопровождаются тошнотой, а порой и рвотой.
Диагноз “Функциональное расстройство желчного пузыря” выставляется, когда имеются характерные боли и данные лабораторно-инструментального обследования, исключающие наличие органической патологии в билиарной системе, например, камни или воспаление желчного пузыря. А также отсутствуют функциональные нарушения других органов желудочно-кишечного тракта, способных имитировать подобные боли. Для этого берут клинический и биохимический анализ крови, делают УЗИ органов брюшной полости и забрюшинного пространства, проводят микроскопическое исследование желчи, полученной во время дуоденального зондирования или ретроградной холангиопанкреатографии.
Дуодена́льное зонди́рование. Сначала в организм вводят различные раздражители (например тёплый раствор магнезии) для стимуляции сокращений желчного пузыря и расслабления сфинктера общего жёлчного протока, что приводит к выходу жёлчи в двенадцатиперстную кишку. Выделившуюся желчь собирают через введённый в ДПК зонд и исследуют в лаборатории.
Ретроградная холангиопанкреатография — метод, комбинирующий эндоскопию с одновременным рентгеноскопическим обследованием.
Золотым стандартом диагностики дисфункции желчного пузыря является динамическая холесцинтиграфия — метод исследования движения желчи в организме.
О функциональном расстройстве желчного пузыря говорят, если
— уровень печеночных ферментов, билирубина, амилазы/липазы в биохимическом анализе крови в норме;
— воспалительной реакции в исследуемой желчи не обнаружено;
— камней в желчном пузыре не обнаружили;
— фракция изгнания при холесцинтиграфии меньше 40 процентов, то есть норма.
Застой желчи, даже временный, приводит к развитию воспалительных изменений стенки желчного пузыря, а в дальнейшем — желчекаменной болезни, поэтому необходима коррекция функциональных расстройств билиарной системы.
Холецистит — воспаление желчного пузыря. Бывает острый и хронический.
Острый холецистит является наиболее опасной формой данного заболевания. В большинстве случаев он сопровождается образованием конкрементов (камней) в самом желчном пузыре или его протоков. Такая болезнь еще называется желчекаменной болезнью или калькулезным холециститом.
Опасность калькулезного холецистита заключается в чрезмерном накоплении в полости желчного пузыря холестерина, кальциевых солей и билирубина. Эти составляющие сначала откладываются на стенках пузыря в виде кальцинатов — небольших похожих на хлопья отложений. Но со временем отложения увеличиваются в размерах, мешая нормальной работе органа. Нередки случаи попадания камней в желчные протоки, где они создают серьёзное препятствие для оттока желчи из пузыря. Все это приводит сначала к определённому дискомфорту и тяжести в области живота, а потом появляется острая интенсивная боль в правом подреберье, тошнота, рвота, температура повышается до 38 градусов, может появиться озноб. Часто воспаление желчного пузыря переходит на окружающие ткани, что приводит к перитониту. Течение калькулезного холецистита носит острый характер, поэтому требует срочного медицинского лечения, часто оперативного вмешательства
Острый бескаменный холецистит встречается редко, протекает обычно без осложнений и заканчивается выздоровлением, иногда может перейти в хроническую форму.
Хронический бескаменный холецистит. Это хроническое рецидивирующее воспаление стенки желчного пузыря, сопровождающееся нарушением его моторно-тонической функции.
Хронический холецистит рассматривают как физико-химическую стадию желчнокаменной болезни, при которой необходимо назначать превентивную терапию с целью предотвращения образования истинных камней.
Факторы, приводящие к развитию хронического холецистита, можно разделить на основные и дополнительные.
Основные факторы:
— инфекция: кишечная палочка, кокки, иногда другие микробные факторы;
— хронические заболевания печени, поджелудочной железы, которые часто приводят к несостоятельности или повышенному тонусу сфинктера Одди;
— нарушения микрофлоры кишечника.
Дополнительные факторы включают:
— функциональные нарушения нервно-мышечного аппарата билиарной системы, как правило, развиваются при хроническом холецистите, приводят к нарушению оттока и застою желчи;
— врождённые аномалии желчного пузыря;
— всевозможные стрессовые ситуации;
— малоподвижный образ жизни;
— нерегулярный приём пищи и несбалансированное питание, избыточное употребление богатой животными жирами пищи: жирного мяса, яиц, масла — что нарушается нормальный состав желчи;
— наследственные факторы;
— паразитарные заболевания: лямблиоз, описторхоз, аскаридоз;
— атеросклероз, гипертоническая болезнь приводят к нарушению кровоснабжения билиарной системы;
— эндокринные расстройства: ожирение, сахарный диабет, нарушения менструальной функции, нерегулярная половая жизнь;
— аллергические и иммунологические реакции.
Все дополнительные факторы создают условия для развития воспаления и готовят благоприятную почву для внедрения микробной флоры.
Справка:
Печень — самая большая и очень важная железа нашего организма. Клетки печени непрерывно день и ночь вырабатывают желчь до одного литра в сутки. Желчь необходима для переваривания пищи, в основном жиров. Из печени желчь попадает в общий желчный проток и выделяется в двенадцатиперстную кишку (ДПК). Поступление желчи из этого протока в ДПК регулируется мышцей — сфинктером Одди , которая расположена на выходе протока в ДПК. Когда пищи в ДПК нет, сфинктер закрыт и желчь не может поступать в ДПК. Она из главного протока поступает в желчный пузырь. Это резервуар желчи. Он вмещает около 50 миллилитров желчи, которая может храниться в нём длительное время и тогда становится более концентрированной, поскольку часть воды всасывается из желчи. Когда после еды пищевая масса из желудка попадает в ДПК, сфинктер Одди расширяется и желчь из общего желчного протока попадает в ДПК. Желчный пузырь при этом сокращается и выталкивает накопившуюся желчь в общий желчный проток и далее в ДПК. С этой системой тесно сотрудничает поджелудочная железа, которая выделяет собственный панкреатический сок – полтора-два литра в сутки. Этот сок богат мощнейшими пищеварительными ферментами и играет ведущую роль в переваривании пищи. Сок поступает в ДПК через проток поджелудочной железы, который соединяется с общим желчным протоком у самой ДПК. Таким образом, сфинктер Одди регулирует поступление в ДПК как желчи, так и панкреатического сока. Общая регуляция согласованной работы указанных органов осуществляется нервной и эндокринной системами организма.
Надо понимать, что эта модель упрощена и лишена деталей. У каждого конкретного человека она имеет свои особенности — свои размеры печени и желчного пузыря, различные формы, длину, ширину пузырного и других протоков. Желчный пузырь и желчные протоки объединяют в билиарную систему.
Нюанс
В западных клиниках рекомендуют для больных с гипомоторной дисфункцией желчного пузыря холецистэктомию — удаление желчного пузыря — как наиболее приемлемый метод лечения. В России этот метод воспринимают настороженно, и широко применяют медикаментозную коррекцию этих расстройств. В лечении гипермоторной дисфункции используются спазмолитики, холиноблокаторы, седативные препараты. С целью коррекции гипокинетической дисфункции назначаются желчегонные препараты, ферменты, содержащие желчные кислоты.
***
Холециститы делятся на две большие группы: калькулёзные (лат. Calculus — камень) и некалькулёзные (бескаменные). О проявлениях и лечении некалькулёзного холецистита рассказывает профессор кафедры терапии ФУВ Красноярского медицинского университета, гастроэнтеролог Елена Грищенко.
Заболевание начинается постепенно, нередко в юношеском возрасте. Жалобы возникают под влиянием нарушения диеты, психоэмоционального перенапряжения. Проявления хронического холецистита многообразны и не имеют специфических черт. Классическим считается “симптом правого подреберья”: тупая, ноющая боль в области правого подреберья постоянного характера или возникающая через один-три часа после приёма обильной и особенно жирной и жареной пищи. Боль отдаёт вверх, в область правого плеча и шеи, правой лопатки. Периодически может возникать резкая боль, напоминающая желчную колику.
При длительном течении заболевания в воспалительный процесс вовлекается солнечное сплетение, и тогда появляется жгучая боль в области пупка, отдающая в спину.
Нередки диспепсические явления: ощущение горечи и металлического вкуса во рту, отрыжка воздухом, тошнота, метеоризм, нарушение дефекации: нередко чередование запора и поноса. Раздражительность, бессонница часто возникает из-за кожного зуда. Он появляется, когда желчные пигменты, скопившиеся в крови, начинают раздражать кожные рецепторы. А если человек страдает аллергией, может развиться аллергическая реакция, вплоть до отёка Квинке. Болевые приступы могут сопровождаться слабостью, потливостью, серцебиением, головной болью, ознобом, повышением температуры.
Течение холецистита в большинстве случаев длительное, с чередованием периодов ремиссии и обострений; последние часто возникают в результате нарушений питания, приёма алкогольных напитков, тяжёлой физической работы, присоединения острых кишечных инфекций, переохлаждения.
Для подтверждения диагноза обострение хронического некалькулёзного холецистита врач-гастроэнтеролог назначит лабораторные и инструментальные исследования.
1. Общий анализ крови — выявляет воспаление.
2. Биохимический анализ крови — количественные изменения билирубина, щелочной фосфатазы и других показателей укажут на нарушения функционирования билиарной системы.
3. Основным диагностическим критерием хронического холецистита является УЗИ желчного пузыря. Прежде всего исключается наличие камней в желчном пузыре и в протоках. О степени выраженности воспалительного процесса свидетельствует толщина и плотность стенки желчного пузыря . А также так называемый “сладж” — застой и сгущение желчи и деформация желчного пузыря.
4. В некоторых случаях проводят УЗИ с желчегонным завтраком — возможность определить, как функционирует желчный пузырь в динамике. В качестве завтрака используют желтки от яйца, жирную сметану или сливки.
5. Дуоденальное зондирование — проводится только при отсутствии камней в желчном пузыре. Забор желчи через зонт, введенный в ДПК, проводится каждые десять минут. Это позволяет определить тип моторики пузыря (гипер- или гипо-), тонус сфинктера Одди. При исследовании желчи выявляют воспалительные элементы — слизь, лейкоциты, а также наличие бактериальной флоры, например яица сибирской двуустки.
6. Медикаментозные тесты с желчегонными препаратами.
7. ЭКГ — для исключения заболеваний сердечно-сосудистой системы.
8. Компьютерная томография и ядерно-магнитный резонанс — исследования проводят в сложных для диагностики случаях.
Под маской холецистита часто “выступают” дисфункции желчных путей. Поэтому для постановки диагноза хронического холецистита требуется тщательное сопоставление и скрупулезный анализ всех исследований. Этим будет заниматься врач-гастроэнтеролог. При необходимости он проконсультирует пациента с другими специалистами — хирургом, кардиологом, гинекологом, психотерапевтом.
Когда обострение хронического некалькулёзного холецистита подтверждено лабораторными исследованиями, назначают антибактериальное лечение. Выбор антибиотиков осуществляет врач, учитывая способности данного препарата концентрироваться в желчи.
Для нормализации функции желчевыводящих путей и устранения боли назначают миоспазмолитики, холинолитики, анальгетики.
В фазе затухающего обострения и в фазе ремиссии, при выявленной гипомоторики желчного пузыря назначают желчегонные препараты — холеретики. Они, повышая секрецию желчи, усиливают ток её по желчным ходам, что уменьшает интенсивность воспалительного процесса и предупреждает распространение восходящей инфекции. Холеретики нельзя применять в разгар воспаления и при сопутствующей патологии печени, поджелудочной железы; после удаления желчного пузыря.
Для коррекции кишечных расстройств желчегонные препараты применяют вместе с ферментами.
В качестве желчегонного средства в период ремиссии используют минеральную воду. Она стимулирует сокращение желчного пузыря. Обладает противовоспалительным действием. Какую минеральную воду пить, в тёплом или горячем виде, до еды или после, подбирает врач индивидуально каждому пациенту.
Физиотерапия и санаторно-курортное лечение является важным компонентом комплексной реабилитации пациентов. Курсы физиопроцедур подбирает врач-физиотерапевт индивидуально каждому больному Санаторно-курортное лечение показано не раньше, чем через два — четыре месяца после обострения холецистита. Пациенты направляются на бальнеогрязевые курорты: Ессентуки, Железноводск, Трускавец, Моршин.
Адекватная терапия хронического холецистита и коррекция моторно-эвакуаторных нарушений желчного пузыря дают хорошие результаты и предупреждают развитие желчнокаменной болезни.
Питание
В период обострения, в первые два дня, назначаются только приём тёплой жидкости: некрепкий сладкий чай, соки из фруктов и овощей, разведённые водой, минеральная вода без газа небольшими порциями до 1,5 литра в день и несколько сухариков. По мере стихания боли и улучшения общего состояния расширяется диетический стол. Рекомендуют:
— протертые супы из овощей и круп,
— каши: овсяная, рисовая, манная, гречневая,
— кисели, муссы, желе, нежирный творог,
— нежирная отварная рыба,
— протёртое и отварное мясо, паровые котлеты: телятина, курица, индейка, кролик,
— белые сухари.
После купирования обострения холецистита пациентам рекомендуют следующую диету:
— супы молочные, фруктовые, на овощном отваре с крупами, лапшой;
— отварное мясо, паровые котлеты, фрикадельки: говядина, кролик, курица, индейка;
— нежирные сорта рыбы морской или речной в отварном или запечённом виде, без корки;
— яйца, до одного-двух в день — всмятку, в виде паровых омлетов;
— молочные продукты: нежирное молоко, творог, кефир, йогурт, простокваша;
— овощи в отварном, запечённом виде, частично — сырые.
— фрукты и ягоды;
— каши — гречневая, овсяная, рисовая, манная, с добавлением молока, при переносимости;
— сладкие блюда — пастила, мармелад, м д, джемы, варенье, желе;
— мучные изделия — пшеничный и ржаной хлеб, вчерашний, сухари из белого хлеба, сухое несдобное печенье.
Принимать пищу необходимо небольшими порциями, не спеша, пять-шесть раз в день. Не рекомендуются длительные перерывы между приёмами пищи, голодание. Завтрак обязателен, ужин за два-три часа до сна, необильный.
Не рекомендуются продукты:
— с высоким содержанием жиров животного происхождения: жареные блюда, жирная рыба, свинина, баранина, утка, колбасы, копчёности, майонез, кремы, торты, пирожные;
— сырой лук, чеснок, редис, щавель, шпинат, грибы, горох, фасоль;
— холодные и газированные напитки, концентрированные соки, кофе, какао, алкогольные напитки.
В тему
Если не лечиться, то заболевание прогрессирует, начинаются осложнения.
1. Перихолецистит возникает при вовлечении в патологический процесс всех стенок желчного пузыря и серозной оболочки (брюшины). При этом состоянии болевой синдром носит постоянный и интенсивный характер, распространяется на правый бок, усиливается при повороте и наклоне туловища.
2. Холангит — воспалительный процесс в желчных протоках. Основным симптомом является повышение температуры до 40 градусов с потрясающими повторными ознобами, тошнота, рвота, схваткообразные боли в правом подреберье.
3. Когда в патологический процесс вовлекаются другие органы пищеварительной систем, наряду с болью в правом подреберье появляются болевые ощущения “опоясывающего” характера, послабление стула — возможно вовлечение в патологический процесс поджелудочной железы. Если боль распространяется на всю область печени и сопровождается её увеличением — присоединение реактивного гепатита. Возникновение поздних, голодных болей в верхней половине живота свидетельствует о наличии дуоденита воспаления двенадцатиперстной кишки.
Осложнения не только обуславливают утрату трудоспособности, но и представляют угрозу жизни пациента, поэтому при появлении первых симптомов заболевания нужно сразу обратиться к врачу — терапевту или гастроэнтерологу.



