Дискинезия желчевыводящих путей желчный пузырь удаление

Стресс и нарушение режима питания часто провоцируют сбои в сократительной функции желчного пузыря и выработке желчи. Расстройство может являться следствием других заболеваний, связанных с пищеварением. При дискинезии желчевыводящих путей (ДЖВП) проводится лечение препаратами, которые нормализуют нарушенный отток желчи и усиливают ее выработку.
Диагностика заболевания
Симптомы дискинезии схожи с проявлениями большинства нарушений в работе желчного пузыря – холециститом (воспалением слизистой органа), желчнокаменной болезнью. Необходимо дифференцировать это заболевание от других проблем с желудочно-кишечным трактом. В качестве первичной диагностики проводятся пальпация области живота, сбор анамнеза о сопутствующих заболеваниях.
Для постановки точного диагноза могут потребоваться обследования:
- УЗИ желчного пузыря и других органов (печени, кишечника и желудка);
- дуоденальное зондирование двенадцатиперстной кишки с забором желчи;
- холецистография с использованием контрастного вещества;
- эндоскопическая ретроградная холангипанкреатиграфия;
- анализы крови, мочи, кала.
Дискинезия разделяется на гипо- и гиперкинетичексую. При гиперкинетической форме наблюдается повышенная активность желчного пузыря, спазмы. Сокращения органа происходят более часто и сильно, чем требуется для переваривания пищи. В результате возникают спазм и резкая боль. Причиной дисфункции чаще всего являются психологические факторы – стресс, переутомление. В ряде случаев нарушение возникает из-за нерегулярного питания, больших перерывов между приемами пищи.
Гипотоническая дискинезия (или гипокинетическая) характеризуется снижением количества вырабатываемой желчи и ослаблением сократительной функции желчного пузыря. В молодом возрасте чаще развивается расстройство по гиперкинетическому типу, в зрелом и старшем возрасте – по гипокинетическому.
Проявления этих форм заболевания отличаются. При гипокинетической дискинезии боли в правом боку ноющие, тупые, отдают в спину. Могут чувствоваться тяжесть и распирание в желчном пузыре. Неприятные ощущения обычно вызваны застоем желчи. При гиперкинетическом расстройстве боль возникает чаще всего после приема пищи или ночью, она резкая, но длится недолго, вызвана избыточной активностью органа и спазмом сфинктеров.
Симптомы и лечение гиперкинетической дискинезии
Признаками гиперкинетической дискинезии являются внезапные приступы колики в правом боку, длящиеся не более 20 минут. Также для гиперкинетической формы заболевания характерны:
- нарушение аппетита;
- худоба;
- понос;
- тахикардия;
- утомляемость.
Лечить ДЖВП у взрослых нужно в зависимости от вида заболевания – гипер- или гиподискинезия. При гипертонусе желчного пузыря используются препараты, уменьшающие его, – спазмолитики (Дротаверин, Но-Шпа, Папаверин), а также успокаивающие и общеукрепляющие средства. Нифедипин применяется для снижения тонуса мускулатуры и сфинктера Одди (отвечающего за выход желчи).
Ограничивается употребление жиров, раздражающей пищи. Желчегонные и стимулирующие выработку желчи средства при гипертонусе не применяются.
Лечение ДЖВП по гиперкинетическому типу у детей подразумевает прием препаратов, укрепляющих нервную систему и снижающих возбудимость, а также для снятия боли и спазма. Дозировка препаратов для детей меньше, чем для взрослых, ее определяет врач. Для нервной системы полезны растительные настои – женьшень, элеутерококк.
Желчегонные препараты при дискинезии
При гипотонической дискинезии возникает нехватка желчи для переваривания пищи. Если жидкость вырабатывается в достаточном количестве, то из-за низкой активности пузыря возникает ее застой. Характерны также:
- запоры;
- отрыжка;
- тошнота, рвота с желчью;
- ожирение;
- избыточная потливость;
- повышенное слюноотделение.
Прием желчегонных средств помогает повысить тонус желчного пузыря, усилить сократительную функцию и предотвратить застой желчи, который может привести к развитию воспалительных процессов в органе. Препараты при дискинезии желчевыводящих путей по своему действию делят на 3 группы:
- холеретики;
- холекинетики;
- холеспазмолитики.
Холеретики – лекарства, стимулирующие выработку желчи. Усиливают отток секрета и повышают сократительную способность при дискинезии желчевыводящих путей препараты-холекинетики. Холеспазмолитики – это таблетки или растворы для инъекций, снимающие спазм и боль.
Прием желчегонных средств при дискинезии желчного пузыря может сочетаться с прогреванием органа – эта процедура называется тюбаж. Она способствует удалению застоявшейся желчи из пузыря, снятию спазма. После приема препарата нужно приложить к правому боку грелку. Такое лечение дискинезии желчного пузыря способствует оттоку желчи.
При лечении дискинезии желчевыводящих путей у детей используют те же препараты, но в меньшей дозировке. Наиболее популярными детскими лекарствами являются средства на растительной основе, а также содержащие сухую желчь животных.
Помимо приема препаратов для лечения дискинезии желчевыводящих путей, необходимо нормализовать режим, избегать стресса, не употреблять в пищу жирное, жареное и копченое, алкоголь и другие продукты, увеличивающие нагрузку на пищеварительный тракт. Диета при дискинезии должна обязательно включать супы, каши (теплые или подогретые), тушеные или вареные овощи, творог и другие кисломолочные продукты.
Холеретики
Лекарства содержат сухой экстракт желчи животных, пищеварительные ферменты, химические вещества, способствующие увеличению объема вырабатываемой желчи. В некоторых желчегонных препаратах содержатся экстракты растений, способствующих выработке и естественному выделению желчи. Таким эффектом обладают препараты:
- Аллохол;
- Холензим;
- Хологон;
- Никодин;
- Хофитол;
- Фламин;
- Урсосан.
Холекинетики
Стимулируют выделение желчи из пузыря в двенадцатиперстную кишку. Их используют для проведения процедуры тюбажа и регулярно принимают при дискинезии по гипокинетическому типу. Назначаются при застое желчи:
- Сульфат беберина;
- Сульфат магния;
- Гепабене;
- Оксафенамид;
- Раствор сорбита;
- Холосас.
Рекомендуется употреблять растительные настои и отвары трав, обладающих желчегонным эффектом, – кукурузные рыльца, крапиву, мяту, мелиссу, полынь, кукурузные рыльца, пижму, барбарис.
Холеспазмолитики
Лекарства, снимающие спазм и облегчающие боль, используются как при гиперкинетической, так и при гипокинетической дискинезии. Наиболее часто применяются у детей и взрослых:
- Но-шпа;
- Дротаверин;
- Папаверин.
Самые эффективные лекарственные препараты
Наиболее часто применяемое средство при лечении заболеваний печени и желчного пузыря – Аллохол. В его состав входят сухая желчь животных, экстракты чеснока, крапивы и активированный уголь. Средство стимулирует выработку и отток желчи, улучшает моторику всей пищеварительной системы. Благодаря натуральному происхождению не наносит вреда беременным и кормящим женщинам.
Его назначают как взрослым, так и детям, дозировка определяется врачом. Препарат нельзя применять при заболеваниях:
- гепатит в острой форме;
- язва желудка или кишечника;
- печеночная дистрофия;
- обструкционная желтуха;
- дискинезия по гипертоническому типу.
Холензим, как и Аллохол, содержит сухую желчь. В его составе присутствуют ферменты, необходимые для переваривания пищи, – амилаза, липаза, трипсин. Используется как средство комбинированного действия для нормализации пищеварения, стимуляции выработки желчи. Врачи не рекомендуют этот препарат во время обострения панкреатита, язвенной болезни желудка и кишечника, при обструкционной желтухе. Во время приема изредка возникают побочные явления в виде кожного зуда и высыпаний, изжоги.
Еще один широко используемый препарат – Никодин. Его основное действующее вещество – гидроксиметилникотинамид (производное никотиновой кислоты и формальдегида). Действие синтетического вещества на пищеварительный тракт аналогично натуральному – способствует выработке желчи и повышает тонус органа. Противопоказаний, кроме индивидуальной непереносимости, не имеет. При усилении болей и нарушениях пищеварения следует прекратить прием лекарства.
Среди препаратов на основе растений наиболее популярен Хофитол. В его основе экстракт листьев артишока. Оказывает благотворное воздействие на работу печени, снижает холестерин, используется как желчегонное средство.
Улучшает работу печени и желчного пузыря гепатопротектор Эссенциале Форте Н. В его состав входят вещества, участвующие в регенерации клеток, – фосфолипиды, а также комплекс витаминов. Препарат способствует перевариванию пищи, не имеет противопоказаний, разрешен его прием беременным женщинам.
Лечение дискинезии желчевыводящих путей у детей
У подростков основной причиной дискинезии является нерегулярное питание, еда всухомятку. Маленькие дети подвергаются риску этого заболевания при наличии глистной инвазии, других заболеваниях ЖКТ, вегетососудистой дистонии. Дискинезия гиперкинетического типа часто развивается при нервном перенапряжении, стрессе. Иногда встречаются врожденные аномалии желчного пузыря, затрудняющие отток желчи. Проявления болезни такие же, как у взрослых.
Для детей безопасными являются препараты:
- Валериана, Персен, Новопассит – успокаивающие средства при дискинезии гиперкинетического типа;
- Спазмол, Папаверин, Но-шпа – для снятия боли и спазмов;
- Осалмид, Аллохол, Магнезия – стимулируют выработку желчи при гипокинетической дискинезии;
- лекарственные растения – кукурузные рыльца, календула, шиповник, барбарис, пижма, трава чистотела.
И детям, и взрослым при проблемах с желчным пузырем полезны минеральные воды или травяные отвары на их основе. Необходимо соблюдать режим питания и диету. Часто врач рекомендует детям массаж для нормализации мышечного тонуса, электрофорез, ЛФК. Нужно избегать стрессов и повышенных нагрузок, как умственных, так и физических.
Видео
Постхолецистэктомический синдром (ПХЭС) — состояние после операции удаления желчного пузыря (холецистэктомии) по поводу хронического калькулезного холецистита. ПХЭС — это условное обозначение различных нарушений, повторяющихся болей и диспепсических проявлений, которые возникают у больных после холецистэктомии.
Постхолецистэктомический синдром. Причины
-
 допущенные диагностические ошибки до операции и технические погрешности во время операции,
допущенные диагностические ошибки до операции и технические погрешности во время операции, - функциональные нарушения, связанные с удалением желчного пузыря,
- обострение существующих до операции заболеваний, в первую очередь, болезней поджелудочной железы,
- развитие новых состояний желудочно-кишечного тракта в связи с удалением желчного пузыря (желчный рефлюкс в желудок, послабления стула, нарушения процессов переваривания пищи).
Функциональные нарушения сфинктерного аппарата желчевыводящих путей
В настоящее время считается доказанным факт, что после удаления желчного пузыря наблюдается повышение тонуса сфинктера Одди, причиной которого является исключение регулирующей роли сфинктера желчного пузыря и мышечной активности желчного пузыря на сфинктер Одди.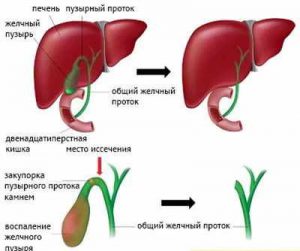
После удаления желчного пузыря включаются механизмы приспособления к работе желчевыводящих путей без желчного пузыря. Изменение моторной функции сфинктера Одди является одной из причин формирования острой или хронической боли в животе и диспепсического синдрома в послеоперационном периоде. Перестройка работы желчевыводящих путей после холецистэктомии может продолжаться до 1 года после операции.
Дисфункция сфинктера общего желчного протока и других сфинктеров желчевыводящей системы может приводить к повышению давления в протоках, застою желчи в них, что проявляется болями в правом подреберье или в подложечной области. Если преобладает дисфункция панкреатического протока, то появляется клиническая картина, характерная для панкреатита.
Разнообразие клинических проявлений ПХЭС затрудняет не только определение типа функциональных нарушений сфинктерного аппарата желчевыводящей системы, но затрудняет диагностику ПХЭС.
Нарушения печени, поджелудочной железы и кишечного тракта после холецистэктомии
Удаление желчного пузыря перестраивает процессы желчеобразования и желчевыделения.
- Отмечается увеличение образования желчи печенью, что является основной причиной поносов после холецистэктомии. Прием желчегонных препаратов в этих случаях нежелателен!
- Наиболее часто после удаления желчного пузыря страдает поджелудочная железа. При желчнокаменной болезни, дисфункции сфинктерного аппарата желчных путей, нарушении моторной функции желчного пузыря до операции формируется хронический билиарный пенкреатит (панкреатит, причиной которого является нарушения система желчеотделения).
- Иногда наблюдаются поражения протоковой системы, которые нарушают отток желчи – сужения, камни в протоках, увеличение лимфатических узлов, воспалительные заболевания в сфинктерно-протоковой системе.
Вследствие этого, обострения хронического панкреатита после удаления желчного пузыря встречаются достаточно часто — от 5 до 90 %. Такой разброс объясняется тем, что до операции не проведено достаточное обследование для оценки состояния поджелудочной железы, но в ряде случаев имеет место гипердиагностика хронического панкреатита.
В медицинской практике отмечается, что чем дольше существуют камни в желчном пузыре, тем чаще возникает хронический панкреатит.
В поджелудочной железе снижается объем секреции ферментов, развивается внешнесекреторная недостаточность функции поджелудочной железы, нарушаются процессы пищеварения. Холецистоэктомия, вовремя проведенная, способствует улучшению или нормализации показателей ферментативной функции поджелудочной железы.
После удаления желчного пузыря нередко нарушается функция 12-перстной кишки, что подтверждается появлением дуоденогастрального рефлюкса, т.е., заброс содержимого 12-перстной кишки в желудок, и вызывающего морфологические изменения в выходном отделе желудка и формирование хронического рефлюкс-гастрита (желчного).
После удаления желчного пузыря нарушается функция тонкой кишки (всасывания пищевых компонентов) и моторная функция толстой кишки (запоры, поносы).
Постхолецистэктомический синдром. Диагностика
Диагностика направлена на выявление различных заболеваний желудочно-кишечного тракта, которые пациент имел до операции, возникших после операции, возможные послеоперационные осложнения.
Диагноз устанавливается на основе:
- клинических проявлений болезни (жалоб пациента),
- объективных данных осмотра больного,
- лабораторных данных (биохимического исследования крови, клинического анализа крови, показателей обменных процессов – липидного, углеводного обменов, ферментативной функции поджелудочной железы, микрофлоры кишечного тракта),
- инструментальных методов обследования (ренгенологических, ультразвукового исследования гастродуоденоскопии),
- в более выраженных случаях – эндоскопической ретроградной холангиографии, компьютерной томографии, динамической сцинтиграфии.
Постхолецистэктомический синдром. Лечение и профилактика
В раннем послеоперационном периоде большое значение имеет лечебное питание, которое предусматривает часто дробное питание до 6 раз в день, небольшими порциями с ограничением жиров до 60-70 г в сутки.
С целью более быстрой адаптации пищеварительной системы к новым физиологическим условиям – функционирование без желчного пузыря, с учетом сопутствующих болезней рекомендуется более раннее расширение питания близкого к рациональному.
Постхолецистэктомический синдром. Лекарственная терапия по показаниям
С целью улучшения качества желчи, продуцируемой печенью, назначакются препараты урсодезоксихолевой кислоты (Урсосан, Урсофальк, Урсодез, Ливодекса, Эксхол, Холудексан, Урсодокса и др.). Доза продолжительность приема препарата определяется лечащим врачом.
Для связывания избытка желчи в кишечник и особенно наличие холагенной диареи назначаются сорбенты (Смекта) и антациды (Фосфалюгель, Маалокс, Алььагел и др.) по 1 пакету 3-4 раза в день через 1 час после еды в течение 7- 14 дней, режим приема и продолжительность определяется индивидуально.
При наличии боли в верхних отделах живота назначаются спазмолитики (например, Дюспаталин по 1 капсуле 2 раза в день, Дицетел по 50-100 мг 3 раза в день в течение 2-4 недель).
При наличии дуоденита, папиллита, появлении условно-патогенной флоры в посевах кала проводится 7-дневный курс антибактериальных препаратов. Препаратами выбора могут быть Эрцефурил, Интетрикс, Фуразолидон и др., реже антибиотики в общепринятых дозах.
При наличии сопутствующей патологии (панкреатит и др.) по показаниям назначаются ферментные препараты (Панкреатин, Мезим форте, Креон и др.).
Постхолецистэктомический синдром. Профилактика
Профилактика ПХЭС начинается уже в процессе подготовки к операции с целью выявления и своевременного лечения заболеваний гепатопанкреатодуоденальной зоны (заболеваний печени, панкреатита, дуоденита и эрозивно-язвенного процесса в 12-перстной кишке).
Особенно врача беспокоит состояние поджелудочной железы, и если до операции выявлен хронический панкреатит, необходимо провести курс лечения (антисекреторные препараты, спазмолитики, ферментные препараты, препараты урсодезоксихолевой кислоты). Эти мероприятия снижают риск возникновения обострений панкреатита в послеоперационный период в 2.5-3 раза.
Реабилитация
Опыт показывает, что признаки постхолецитэктомического синдрома чаще возникают в первый год наблюдения в период адаптации пищеварительного тракта в новых анатомических условиях.
Через 3-6 месяцев, хотя в настоящее время имеются сведении об успешном применении минеральных вод низкой минерализации после 10 дня после операции, показан прием минеральных вод, оптимальнее в условиях гастроэнтерологического питьевого курорта (Железноводск, Кашин, Дорохово, Карловы Вары и др.) с повторением курса минеральной воды в домашних условиях через полгода.
Диспансерное наблюдение пациентов проводится в течение первого года после операции.
23-04-2014
Если уже так случилось, и у Вас удалили желчный пузырь, конечно жизнь продолжается и нужно жить. Вы должны осознать одну простую и важную вещь: все органы нашего с Вами организма можно разделить на две основные большие группы. Это жизненно важные органы и НЕ жизненно важные органы.
Что это значит? Все очень просто: жизненно важные органы – это те органы, без которых жизнь организма не возможна. То есть, потеряв такой орган, организм погибает. И вторая группа – не жизненно важные органы – это те органы, потеря которых не влечет за собой гибель всего организма.
К жизненно важным органам относятся: сердце, печень, поджелудочная железа, головной мозг и некоторые другие органы. К не жизненно важным: селезенка, желудок, аппендикс и желчный пузырь! Это и есть мой ответ на первый вариант вопроса: желчный пузырь не жизненно важный орган, а поэтому жизнь без него возможна.
Печеночные колики, из-за застрявших в желчных протоках камней, это очень опасная болезнь и очень большая боль. И если они начались, то лучше удалить желчный пузырь. Но ещё лучше до этого не доводить. Если желчный пузырь удаляется, то протоки желчи для попадания в 12-перстную кишку остаются, а это главное.
Постхолецистэктомический синдром — это различные болезненные проявления, которые наблюдаются после удаления желчного пузыря.
Жить человеку после удаления жёлчного пузыря не так то просто, как кажется. И перефразированное выражение: «Нет органа нет проблем», в этом случае не уместно.
Свежая жёлчь не концентрированная, вырабатываемая печенью, свободно вытекает в кишечник без «дозревания», независимо от поступления, или не поступления пищи. При этом концентрация её не достаточна для полноценного переваривания пищи и разложения жиров в полном объёме.
Следовательно кишечник начинает заселяться условно патогенной микрофлорой, которая выделяет значительного количества токсинов и газов. Это является дополнительной нагрузкой на лимфатическую и иммунную системы.
При этом слизистая оболочка, как 12-перстной кишки, так и в целом кишечника, воспаляется и изъязвляется. Поэтому после удаления возникнет много других проблем, которые надо будет решать. Поэтому лучше не доводить это до операции.
Для этого каждому человеку, заботящемуся о своем здоровье достаточно 1 раз в год в течение 2-х месяцев принимать такие наши препараты:
- Холеазин
- Панкреан
- Целебный боб
- Очистка лимфосистемы (чтобы узнать более детальную теоретическую информацию о важности лимфатической системы, перейдите по ссылке)
КОМПЛЕКС НАШИХ ПРЕПАРАТОВ ДЛЯ ЭФФЕКТИВНОЙ ОЧИСТКИ ВАШЕЙ ЛИМФОСИСТЕМЫ:
- Асцилин
- ЛГТ
- Мезоадан
- Токсигаст
Если Вам нужна бесплатная индивидуальная консультация, напишите нам письмо. Для этого кликните здесь.
1-й день: Холеазин, Целебный боб
2-й день: Панкреан, Целебный боб
Холеазин и Панкреан необходимо чередовать по дням!
Если у Вас обнаружили гельминты и лямблии, то нужны такие препараты:
- Холеазин-3
- Панкреан
- Гельминтан
- Целебный боб
1-й день: Холеазин-3, Гельминтан, Целебный боб.
2-й день: Панкреан, Гельминтан, Целебный боб.
Схема приема препаратов такая:
1-я схема: за 30 минут до еды, три раза в день и четвертый раз на ночь, принимать по 5 капель, 1-й день Холеазин, 2-й день Панкреан, в одну чашку на 50 мл чистой не газированной воды и выпить. Холеазин и Панкреан не желательно принимать одновременно. Поэтому их нужно чередовать по дням.
Поскольку 1-й бутылочки хватает на 1 месяц приема, то принимать Вы будете 2 месяца – это и есть профилактический курс лечения. Целебный боб принимать минимум по 1-й столовой ложке каждый день утром и вечером.
2-я схема: если в течении дня вы на работе и не можете принимать препараты по 1-й схеме, то тогда принимайте утром и вечером, 1 раз утром по 10 капель и 2 раза вечером после рбаоты и перед сном по пять капель в одну чашку на 50 мл чистой не газированной воды, и выпить.
Но следует отметить, что первая схема предпочтительнее. Целебный боб принимать минимум по 1-й столовой ложке каждый день утром и вечером (запивать водой, молоком др.). Или разводить до состояния кашицы и съедать. Можно добавлять в любую пищу.
Если Вам нужно принимать еще Холеазин-3 и Гельминтан, то капайте в одну чашку на 50 мл чистой негазированной воды по 5 или 10 капель (В ЗАВИСИМОСТИ ОТ СХЕМЫ ПРИЁМА, ВЫБРАННОЙ ВАМИ):
1-й день: Холеазин-3, Гельминтан,
2-й день: Панкреан, Гельминтан.
В этом случае Вы сохраните свой желчный пузырь и он не будет Вас беспокоить.
Но если у Вас его удалили, то необходимо принимать Холеазин и Панкреан, Стомахика и Спаколан, по 4 месяца 2 раза в году с перерывом 1 месяц.
- Холеазин
- Панкреан
- Стомахика
- Спаколан
1-й день: Холеазин, Стомахика, Спаколан.
2-й день: Панкреан, Стомахика, Спаколан.
Как работает в нашем организме пищеварительная система в целом?
Пища, поступающая в наш организм, переваривается им и даёт нам энергию для жизни. Пища поступает в организм человека через рот, а после её переработки, остатки в виде фекалий, выходят из организма через задний проход. Очень важные функции во всём этом процессе приходятся (см. Рис.2) на желудок, поджелудочную железу, 12-перстную кишку, печень с её жёлчными протоками и жёлчным пузырём.

Рис 1.
В общем случае пищеварительная система состоит (см. Рис 1) из:
- ротовой полости
- глотки
- пищевода
- желудка
- печени
- поджелудочной железы
- 12-перстной кишки
- тонкого кишечника
- толстого кишечника
- прямой кишки
- заднего прохода
Как работает жёлчный пузырь
Так как же у нас работает жёлчевыводящая система и желчный пузырь в нашем организме. Давайте рассмотрим все процессы желчевыделения в человеческом организме (см. Рис. 2).

Когда человек проголодался и хочет есть, то у него сфинктер Одди (это своего рода клапан, или для упрощения назовём его краником) находится в сокращенном состоянии и жёлчь не поступает в 12-перстную кишку. Следует отметить, очень важный момент, который сильно влияет на правильную работу всех органов желудочно-кишечного тракта человека (см. Рис. 3).

Рис. 3.
Сфинктер Одди состоит из трёх сфинктеров (см. Рис. 3):
- Сфинктер Ашоффа перекрывающий общий поток жёлчи подходящий со стороны печени. После этого клапана жёлчь соединяется (смешивается) с панкреатическим потоком сока поджелудочной железы.
- Сфинктер панкреатического потока. После этого клапана панкреатический поток соединяется (смешивается) с жёлчью.
- Сфинктер Бойдена. Это последний клапан, который отделяет уже смешенный поток жёлчи и панкреатического сока, от поступления, через большой дуоденальный сосочек в 12-перстную кишку.
Человеческая печень вырабатывает непрерывно до 1,5 литра желчи в сутки. И так же непрерывно она поступает в общий желчный поток. Но куда же деваться желчи, если человек голодный и сфинктер Одди (клапан) закрыт? Конечно только в жёлчный пузырь. А в период голода стенка пузыря расслаблена и желчь может свободно туда поступать через пузырный проток (см. Рис 4.).
Жёлчный пузырь не просто ёмкость для хранения жёлчи. Стенки его активно всасывают воду из жёлчи, что приводит к увеличению её концентрации «дозреванию». Поэтому после «дозревания» концентрация жёлчи в пузыре может превышать концентрацию свежей жёлчи, поступающей прямо из печени в 10-20 раз.
Желчный пузырь сокращаясь выталкивает концентрированную желчь
Во время еды, когда жирная и другая пища попадает в 12-перстную кишку из желудка, в ней начинает вырабатываться гормон холецистокинин, который является сильнейшим стимулятором сокращения гладкой мускулатуры жёлчного пузыря.
И при этом он расслабляет сфинктер Одди. Стенка пузыря начинает сокращаться, а сфинктер Одди расслабляться (открываться) и «дозревшая» желчь из жёлчного пузыря начинает поступать в 12-перстную кишку.
Дозревшая концентрированная жёлчь более благоприятна для кишечника. Она порционно, во время еды, поступает в 12-перстную кишку, предварительно смешавшись с потоком поджелудочного сока, внутри протоков поджелудочной железы. Это происходит, когда одновременно открыты сфинктеры панкреатического потока, Ашоффа и Бойдена.
При этом образуется, если можно так назвать, «гремучая» смесь, состоящая из жёлчи, панкреатического сока поджелудочной железы и соляной кислоты со слюной человека поступившей вместе с пищей из желудка в 12-перстную кишку.
Поэтому жёлчный пузырь и сфинктер Одди работают в противофазе, когда один сокращен, другой расслаблен. Так выглядит общая схема строения и работы жёлчного пузыря и пищеварительной системы в целом.
На самом деле процесс выделения желчи очень сложен и он регулируется:
1. Нейропептидами, которые являются особой разновидностью молекулы белка с качествами гормонов:
- нейротензионным полипептидом
- вазоинтестинальным полилепидом и др.
2. Гормонами кишечника в желудочно-кишечном тракте вырабатываемыми во время еды:
- холецистокинином-панкреозимином
- мотилинином
- гастрином
- секретином
- глюкагоном
3. Симпатическими и парасимпатическими отделами вегетативной нервной системы.
Ещё один сфинктер, Лютнекса-Мартынова, расслабляется (см. Рис.4). И жёлчь через пузырный и общий жёлчный протоки поступает в 12-перстную кишку.
А в случае сбоя в работе нервной системы, сбоя при выработке гормонов и нейропептидов или других патологий эта схема нарушается.
Жёлчь
Функции дозревшей концентрированной жёлчи, — расщеплять жиры, для лучшего их усвоения, эмульгировать и стерилизовать содержимое 12-перстной и тонкой кишки, для переваривания пищи в стерильных условиях, стимулировать работу поджелудочной железы и усиливать работу перистальтики 12-перстной кишки.
Жёлчь – это густая жидкость, горькая на вкус, имеющая желтый или зеленый цвет, которая вырабатывается постоянно печенью и хранится в желчном пузыре, как запасном резервуаре. Ежедневно печень человека вырабатывает до одного литра желчи.
Желчь нужна для переваривания жирной пищи, которая уже вышла из желудка и находится в двенадцатиперстной кишке. И она способствует активизации перемещения пищи по кишечнику (обладает сильно выраженным «слабительным» эффектом).
Перед тем, как желчь попадет в кишечник, она проходит сложный путь по желчевыводящим путям. Сначала из печени она попадает в печеночные протоки, оттуда в общий желчный проток, который соединяется с желчным пузырем через проток пузырный.
Жёлчь имеет очень важную роль в процессе пищеварения и выполняет такие функции:
- активирует необходимые для переваривания белков ферменты;
- принимает участие в усвоении жирорастворимых витаминов A, D, E и расщеплении липидов, способствуя их всасыванию
- повышает аппетит
- стимулирует выработку гормонов кишечника
- создаёт необходимые условия в 12-перстной кишке для потери пепсином (основным ферментом желудочного сока) своих свойств
- оказывает антибактериальное воздействие
- улучшает моторику тонкого кишечника
- способствует размножению эпителия слизистых кишечника
Функции дозревшей концентрированной жёлчи, — расщеплять жиры, для лучшего их усвоения, эмульгировать и стерилизовать содержимое 12-перстной и тонкой кишки, для переваривания пищи в стерильных условиях, стимулировать работу поджелудочной железы и усиливать работу перистальтики 12-перстной кишки.
Но желчный поток перед выходом в 12-перстную кишку соединяется с главным потоком поджелудочной железы и эти два потока впадают в двенадцатиперстную кишку (см. Рис. 4, 5, 6). Место впадения общего желчного протока в 12-перстную кишку называется Фатеров сосочек. У него имеется собственная мышца (сфинктер Одди), которая и регулирует поступление желчи в кишечник.
Желчный пузырь и его протоки

Рис. 4. Вход протока желчи и поджелудочной железы в 12-перстную кишку
Желчный пузырь и внепеченочные желчные протоки

Рис. 5.

Рис. 6.
Дискинезия жёлчевыводящих путей
Дискинезия желчных путей – это заболевание, при котором из-за нарушения сокращений желчного пузыря и его протоков, а также дефектов в работе сфинктера Одди, возникают проблемы с выведением желчи. По статистике дискинезией желчных путей чаще страдают женщины.
Развитию заболевания способствуют:
- Нерациональное питание (много жирного, острого, большие перерывы между приемами пищи);
- Заболевания органов желудочно-кишечного тракта (гастрит, дуоденит, язвенная болезнь, панкреатит);
- Гормональные нарушения;
- Климакс;
- Глисты;
- Пищевая аллергия;
- Нервные переживания, стрессы.
Что происходит? Врачи выделяют две основные формы дискинезии. При гиперкинетической форме тонус желчного пузыря повышен и его сокращения происходят слишком быстро и сильно. Сфинктеры (мышечные «ворота») при этом раскрываются недостаточно. Это вызывает резкие болевые ощущения в правом подреберье.
Приступы боли обычно кратковременны и редко продолжается больше одного часа. Как правило, они возникают не на пустом месте, а провоцируются отрицательными эмоциями, волнениями, нервными перегрузками.
У женщин обострения заболевания бывают связаны с менструальным циклом, так как во время месячных тонус желчного пузыря обычно повышен. Гиперкинетическая форма дискинезии чаще встречается в молодом возрасте.

Гипокинетической формой дискинезии, наоборот, чаще страдают люди старшего возраста. Ее причина – недостаточно интенсивное сокращение желчного пузыря. Это также проявляется болью в правом подреберье. Правда, боль обычно не сильная, но длительная, носит тупой, нередко распирающий характер.
Впрочем, здесь, как и вообще в медицине, нет ничего абсолютного. Все проявления заболевания очень индивидуальны. Даже опытному врачу не так-то легко поставить точный диагноз, основываясь лишь на жалобах пациента.
Дискинезия желчных путей состоит из череды обострений и улучшений. Спустя некоторое время в желчном пузыре и протоках может возникать воспалительный процесс (холецистит, холангит) или образовываться желчные камни (желчнокаменная болезнь).
Если по утрам вы ощущаете горький вкус во рту, если у вас постоянно плохое настроение и упадок сил, не исключено, что причина всех неприятностей кроется в нарушении работы желчных путей. А если к тому же время от времени (переволновавшись или перекусив остреньким салатиком) вы чувствуете боль в правом подреберье: тупую ноющую или, наоборот, острую схваткообразную, незамедлительно отправляйтесь на прием к гастроэнтерологу. Семьдесят шансов из ста, что у вас дискинезия.
Настораживающие признаки: запоры или поносы, плохой сон и аппетит, сниженное половое влечение и нарушенный менструальный цикл (у женщин).
Диагностика дискинезии желчевыводящх путей
Чтобы поставить правильный диагноз, врач-гастроэнтеролог обязательно направит Вас на дополнительные исследования:
- Биохимический анализ крови. Во время выраженного обострения в анализе крови обнаруживают повышение уровня печеночных ферментов (щелочная фосфатаза и др.).
- УЗИ печени и желчного пузыря, которое по


