Чем лечить печень и желчный пузырь ребенка

Печень – своеобразная лаборатория, которая фильтрует и очищает кровь, накапливает в виде гликогена глюкозу – источник энергии – и вырабатывает желчь, которая нужна для переваривания и усвоения жиров.
Уже с 4-й недели беременности печень будущего малыша начинает синтезировать белки, необходимые для его нормального роста и развития. На 12-й неделе внутриутробного развития отмечается секреция желчи. К моменту рождения ребенка печень становится одним из самых крупных органов. На ее долю приходится 5% массы тела (у взрослого человека этот показатель составляет лишь 2%), а занимает она почти половину объема брюшной клетки новорожденного. Это связано с тем, что во время внутриутробного развития печень выполняет кроветворную функцию, а после появления малыша на свет производит желчь, активно синтезирует белки, углеводы и жиры, регулирует обмен веществ. В ней много кровеносных и лимфатических сосудов, по желчным протокам выработанная в печени желчь поступает в желчный пузырь и накапливается там.
Как видим, печень, желчный пузырь и желчные пути тесно связаны между собой. Заболевание одного органа влечет за собой изменения в другом: у детей в 95% случаев сбои в работе печени возникают из-за застоя желчи в желчном пузыре. Чем раньше распознаются такие нарушения, тем меньше риск негативных последствий болезни.
Нарушение движения
Речь идет о самом, пожалуй, распространенном недуге желчного пузыря – дискинезии желчевыводящих путей, то есть нарушении согласованных сокращений желчного пузыря и сфинктеров – мышц, которые обеспечивают прохождение желчи из желчного пузыря в двенадцатиперстную кишку.
В норме желчь синтезируется печенью, откуда попадает в желчный пузырь. Там она «ждет», когда съеденная пища из желудка попадет в двенадцатиперстную кишку. Как только это происходит, желчный пузырь, сокращаясь, выделяет в просвет кишки порцию желчи, которая способствует расщеплению жиров на жирные кислоты. Эти кислоты «понятны» организму и могут быть усвоены. Если эта двигательная функция желчного пузыря и желчных протоков нарушена, но органических поражений нет, говорят о дискинезии желчных путей.
Причин у этого недуга множество. Среди них – кишечные инфекции, аллергия, нарушения режима питания, заболевания желудка и двенадцатиперстной кишки, аномалии развития желчного пузыря и желчных протоков.
Существуют 2 формы дискинезии: гипотоническая и гипертоническая. Первая у детей чаще всего дает о себе знать подташниванием, ощущением тяжести в подложечной области, ноющей, тупой, практически постоянной неинтенсивной болью в правом подреберье. Иногда боль отдает в правое плечо, лопатку. Проявляются такие симптомы после погрешностей в диете, физической нагрузки или эмоционального стресса. Боль обычно непродолжительная, легко снимается спазмолитическими средствами.
Во время приступа малыш становится беспокойным, его тошнит, могут появиться рвота, учащенное сердцебиение и головная боль, язык нередко обложен серо-желтым налетом. Ребенок жалуется на ощущение горечи во рту. Между приступами кроха чувствует себя хорошо, хотя время от времени, выпив газированных напитков или отведав чего-нибудь холодненького, жалуется на непродолжительные спазмы в животе и нередко – около пупка.
При дисфункции по гипертоническому типу желчный пузырь из-за чрезмерной активности сфинктеров слишком быстро опорожняется. Главный симптом – внезапно возникающая боль в правом подреберье. Часто она возникает в ответ на физическую активность: бег, поднятие тяжестей.
Диагностические процедуры
Точный диагноз может поставить только врач-гастроэнтеролог. Он назначит анализы кала на перевариваемость и мочи на диастазу, чтобы посмотреть, насколько раздражена поджелудочная железа. Делается также УЗИ желчного пузыря, чтобы определить его форму, размеры, выявить деформации и камни в желчном пузыре и желчных протоках. Исследование проводится утром натощак, затем ребенку предлагают съесть провокационный завтрак, например стакан жирной сметаны. Через 45 минут снова проводят исследование, в ходе которого оценивают, как сократился желчный пузырь.
Дуоденальное зондирование позволяет изучить 5 фракций (фаз) желчевыведения. Так как желчь исследуют через 5-минутные интервалы, это позволяет оценить тонус и моторику различных отделов желчевыделительной системы и мышц желчного протока и желчного пузыря.
Чтобы избавиться от приступов, иногда бывает достаточно соблюдать диету. Из рациона исключаются жирные сорта мяса и рыбы, жареное, копченое, соленое, маринады, консервы, изделия из сдобного и слоеного теста. Принимать пищу следует понемногу 4–5 раз в день в одно и то же время. Лекарства, которые назначает только врач, помогают снять боль и улучшить отток желчи.
Откуда взялись камни?
Если в желчном пузыре или желчных протоках образовались камни, говорят о желчнокаменной болезни. Ее развитию способствуют заболевания желудочно-кишечного тракта. А в 75–95% случаев оказывается, что с подобными проблемами сталкиваются родители малыша или его братья-сестры. Спровоцировать недуг может неправильное питание, когда в рационе ребенка преобладают углеводы и жиры, а фруктов и овощей, богатых пищевыми волокнами и микроэлементами, недостаточно. Свою лепту вносят и аномалии развития желчевыводящей системы.
До 7 лет желчнокаменная болезнь (ЖКБ) чаще «посещает» мальчиков, в 7–9 лет соотношение между мальчиками и девочками выравнивается, к 10–12 годам этот недуг в 2 раза чаще определяется у девочек. В подростковом возрасте преобладание девочек становится явным и приближается к показателям у взрослых: 3 девочки с ЖКБ на 1 мальчика с тем же диагнозом.
Примерно половина детей о камнях в желчном пузыре даже не подозревает. Если их обнаруживают, то случайно. Остальные «носители» камней жалуется на острые или тупые боли в животе или в области пупка, затрудненное и болезненное пищеварение, тяжесть в области желудка, чувство горечи во рту, отрыжку воздухом. Родителям также следует обратить внимание на такие симптомы, как метеоризм, неустойчивый стул. Во время или сразу после еды у малыша могут возникать позывы на дефекацию. При этом аппетит у ребенка не меняется.
УЗИ желчного пузыря, которое назначает гастроэнтеролог, позволяет определить 90–95% камней, их количество, локализацию, подвижность и размеры, выявить особенности формы и положения желчного пузыря. Но с помощью этого исследования трудно обнаружить камни в желчных протоках внутри печени, поэтому ребенку могут назначить магнитно-резонансную холангиопанкреатографию – безопасный и высокоэффективный метод диагностики, который дает возможность «увидеть» внутрипеченочные камни.
При заболеваниях печени и желчного пузыря препараты должен назначать только врач. Ни в коем случае нельзя самостоятельно лечить ребенка гомеопатическими средствами или биологически активными добавками. Это может ухудшить течение болезни и привести к серьезным осложнениям.
Для избавления от камней в желчном пузыре доктор может порекомендовать препараты, способствующие их растворению. Принимать лекарства надо долгое время, родителям следует набраться терпения и строго следовать указаниям врача. Только тогда возможен успех.
Детям до 12 лет могут порекомендовать и оперативное лечение – холецистэктомию (удаление желчного пузыря). Операция проводится лапароскопическим способом.
До печенок пробрало
Застой желчи в желчном пузыре (холестаз) может стать причиной заболеваний печени. Чаще всего к нему приводят врожденное недоразвитие желчных протоков или желтуха новорожденных. Подозревают неполадки с печенью и в том случае, когда желтуха появляется у крохи старше 2 недель. Настораживающий симптом – обесцвеченный стул. В норме билирубин, содержащийся в желчи, поступает из желчного пузыря в кишечник, где переходит в пигмент стеркобилин, окрашивающий фекалии в коричневый цвет. При холестазе желчь, застаиваясь в желчном пузыре, в кишечник не поступает, и кал у ребенка будет обесцвеченным. Желтуха же развивается из-за того, что из накопившейся в желчном пузыре желчи в кровь поступает билирубин – пигмент желто-коричневого цвета. Другие признаки поражения печени – ее увеличение, нарушения свертывающей системы крови (в печени синтезируются многие факторы свертывания крови).
В таком случае необходимо тщательное обследование. Чтобы определить уровень билирубина, сдается биохимический анализ крови, размеры печени и селезенки помогает определить УЗИ. Тактика лечения выбирается индивидуально. Например, при атрезии желчных ходов показано оперативное вмешательство, в других случаях возможна медикаментозная терапия. Препараты назначает только врач, он же определяет и схему их приема, которой надо неукоснительно следовать. Из рациона исключаются животные жиры, которые заменяются растительными, а также жареные, соленые, острые блюда и продукты.
Каждая мама обеспокоена здоровьем своего ребёнка. Молодой организм всё ещё растёт, поэтому очень важно, чтобы никакие патологии внутренних органов не препятствовали его здоровому развитию. Если по результатам УЗИ увеличен желчный пузырь у вашего ребёнка, можно говорить о нарушениях в работе пищеварительного тракта, что будет доставлять ему большой дискомфорт и причинять боль.
У ребёнка увеличение желчного пузыря может быть вызвано различными заболеваниями, но в любом случае необходимо соответствующее лечение. Наиболее частой проблемой у детей является дискинезия желчных путей (около 80% всех обращений к гастроэнтерологу).
Как работает желчный пузырь?
Желчный пузырь (холецистис) – орган пищеварительной системы, участвующий в накоплении и выбросе желчи в тонкий кишечник. Когда у вашего ребёнка просыпается аппетит, вся пищеварительная система его организма готовится к приёму пищи. Желчный пузырь накапливает желчь, поджелудочная железа – сок поджелудочной железы, и только из желудка в кишечник поступает пища, как происходит её ферментная обработка и дальнейшее переваривание.
Желчь выделяется печенью, а впоследствии накапливается в желчном пузыре. Её роль в организме – участвовать в расщеплении сложных жиров и активации процессов кишечного пищеварения. Стенки тошной кишки раздражаются под действием желчной кислоты, и тем самым организм получает сигнал о необходимости активизировать перистальтику кишечника.
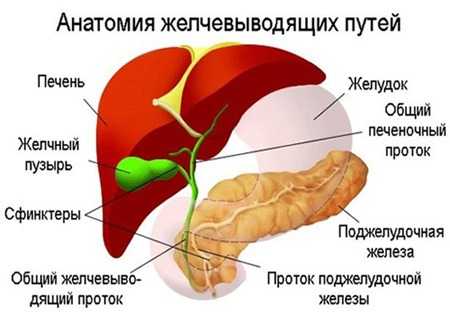
Также желчь участвует в выводе из организма таких соединений, как холестерин. Почки не в состоянии справиться с данной задачей, поэтому холестерин выводится за счёт желчной кислоты.
Функции желчи в организме человека сводятся к следующему:
- обработка пищи, расщепление сложных жиров;
- запуск процессов кишечного пищеварения;
- участие в работе выделительной системы организма;
- нейтрализация желудочного фермента пепсина (опасного для работы ферментов поджелудочной железы);
- стимуляция производства слизи.
Сопутствующие симптомы
Так как желчь участвует в усвоении ряда жирорастворимых витаминов, то у ребёнка с заболеваниями холецистиса наблюдается бледный вид, сероватый оттенок кожи, нередки вегетативные нарушения. Он становится вялым, малоактивным, в уголках рта видны «заеды», а белки глаз приобретают нездоровый желтоватый оттенок.
 В зависимости от характера заболевания могут проявляться следующие симптомы:
В зависимости от характера заболевания могут проявляться следующие симптомы:
- колющие или ноющие боли в правом подреберье;
- боли усиливаются с приёмом пищи;
- во рту ощущается горьковатый привкус;
- «обложен» язык;
- эмоциональные перенапряжения усиливают негативную симптоматику;
- неприятные ощущения многообразны и изменчивы.
Редко недомогания сопровождаются тошнотой, ещё реже – рвотой. Тошнота и рвота – опасные симптомы, которые могут свидетельствовать о развитии холецистита (воспаления желчного пузыря).
Причины
Увеличение желчного пузыря происходит из-за застоя желчи. При функциональных нарушениях или же перекрытии оттока желчи полипами и опухолями, она перестаёт попадать в двенадцатиперстную кишку и скапливается внутри пузыря. Сам орган при этом увеличивается в размерах, как если бы резиновый шар наполнили водой.
Говоря о функциональных нарушениях (дискинезии), следует отметить также следующие провоцирующие факторы:
- Генетическая предрасположенность.
- Врождённые перегибы и перетяжки шейки и тела желчного пузыря.
- Хроническая инфекция (аденоиды, тонзиллит и даже кариес зубов).
- Эмоциональные проблемы в жизни ребёнка, неврозы.
-
 Питание не по режиму или «через не хочу», некачественная еда.
Питание не по режиму или «через не хочу», некачественная еда.
Отдельно стоит отметить пятый пункт: питание «через не хочу». Многие родители склонны кормить своих детей строго по расписанию или же тогда, когда есть время. Однако, чувство голода – сигнал о готовности нашего организма принять еду. Насильственное кормление приводит к тому, что желчный пузырь начинает выделять желчь несвоевременно. Поэтому если ваш ребёнок отказывается от приготовленного обеда – не давите на него, а подождите, пока он не попросит сам.
Возможные заболевания желчного пузыря
Изменение размеров органов, боли и другие симптомы могут свидетельствовать о развитии заболевания. Какие болезни желчного пузыря чаще других встречаются у детей?
Дискинезии желчных путей
Это самое распространённое заболевание среди детей. Его причины кроются в переходе с домашнего питания на школьное, изменении режима дня и эмоциональных перегрузках, которые могут быть связаны с началом учёбы.
Дискинезия желчных путей бывает двух видов: гиперкинетическая и гипокинетическая.
Гиперкинетическая дискинезия заключается в усилении моторной функции холецистиса и, как следствие, неспособности сфинктеров (мышечных отверстий) раскрыться на достаточную ширину. Это вызывает резкую боль, но она, как правило, кратковременна (проходит в течение часа).
Гипокинетическая дискинезия характеризуется недостаточным тонусом желчного пузыря, его слабыми сокращениями. Боль носит не острый, а тупой, ноющий характер.
Хронический холецистит
Хронический холецистит – это воспаление желчного пузыря, зачастую вызванное инфекционными агентами: от кишечной палочки до стафилококка. Заболевание приводит к нарушению оттока желчи и изменению её состава, а также образованию камней. Боли очень напоминают печеночные колики, иррадируют (распространяются) в мышцы спины. Этому сопутствует рвота, не приносящая облегчения.
Так как дети очень часто тянут грязные руки в рот, развитие инфекционного воспаления имеет большую вероятность. Для профилактики обязуйте их мыть руки перед едой.
Опухоли желчного пузыря и протоков
Самой опасной патологией желчного пузыря являются опухоли. Они подразделяются на доброкачественные и злокачественные (рак желчного пузыря). На ранних стадиях заболевания установить наличие опухоли довольно трудно, врач может поставить ошибочный диагноз «холецистит» и лишь затем обнаружить доброкачественные образования – «полипы». Лечение возможно только хирургическим путём.
Холецистомегалия у плода во время беременности
 Желчный пузырь плода можно визуализировать посредством ультразвукового исследования уже с 15-й недели его развития. Редко, но бывает – после УЗИ диагност сообщает вам, что у плода увеличен желчный пузырь (холецистомегалия). Не стоит паниковать. Результаты диагностики могут свидетельствовать о наличии функциональных нарушений или инфекции, но состояние плода также может непроизвольно прийти в норму на последующих сроках беременности.
Желчный пузырь плода можно визуализировать посредством ультразвукового исследования уже с 15-й недели его развития. Редко, но бывает – после УЗИ диагност сообщает вам, что у плода увеличен желчный пузырь (холецистомегалия). Не стоит паниковать. Результаты диагностики могут свидетельствовать о наличии функциональных нарушений или инфекции, но состояние плода также может непроизвольно прийти в норму на последующих сроках беременности.
Главное – это вести постоянный контроль изменений, делать регулярные УЗИ плода и постараться поменьше нервничать, так как стресс сказывается на здоровье малыша.
Холецистомегалия у плода также может являться особенностью анатомического развития, поэтому ничего страшного в этом нет.
Не выявлено и связи между потреблением матерью жирной пищи и увеличением желчного пузыря у плода.
Как лечить?
Если увеличение холецистиса обнаружено у плода – никак. Необходимо наблюдаться у врача и смотреть на состояние желчного пузыря в динамике.
Лечение же взрослого ребёнка зависит от заболевания. Например, терапия дискинезии желчевыводящих путей состоит из желчегонных лекарств и диеты, причём диета занимает первостепенное значение. Необходимо дробное питание и умеренный температурный режим пищи.
 Запрещённые при увеличении желчного пузыря продукты:
Запрещённые при увеличении желчного пузыря продукты:
- крепкие мясные и грибные бульоны;
- копчёные колбасы;
- Острые приправы и специи;
- редька, щавель;
- консервы;
- шоколад, кофе;
- сдобная выпечка;
- газированные напитки;
- жевательная резинка.
Проводить лечение можно также с помощью травяных желчегонных настоев: отвары кукурузных рыльцев, зверобоя и тысячелистника. Во время обострения их пьют на протяжении одного месяца, затем – по 14 дней в месяц на протяжении полугода.
Медикаментозное лечение может проводить только врач. Он выписывает соответствующие препараты, определяет дозировку. Лечение желчегонными лекарствами должно длиться от полугода до года.
Профилактика
- Своевременно производите лечение зубов, так как даже незначительная инфекция способна вызвать обострение.
- Очень важно оберегать ребёнка от стресса!
- Полезно давать ребёнку в весенний период витамины.
- Отличной профилактикой служат закаливания, а также общие укрепляющие мероприятия для тела.
В этом видео известный детский доктор Евгений Комаровский доходчиво рассказывает о причинах возникновения проблем в работе желчного пузыря и поджелудочной железы у детей.
Застой жёлчи у ребёнка именуется холестазом. Он возникает вследствие нарушения нормальной эвакуации секрета печени по протокам в просвет 12-перстной кишки. У детей зачастую затруднена диагностика застоя из-за неярко выраженных проявлений. Нарушение аппетита зачастую воспринимается родителями, как детские капризы. Симптому не придаётся должное значение, и патология выявляется уже на стадии осложнений.
Патологические причины застоя жёлчи
Патологические факторы, предрасполагающие к застою секрета печени в жёлчном пузыре у ребёнка, разделяются на следующие:
- Обусловленные нарушениями функционирования жёлчного, печени и жёлчевыводящих протоков.
- Вызванные болезнями других систем организма.
К первой группе факторов относятся:
- нарушения моторной функции или перегиб жёлчного пузыря, врождённые дефекты органа и протоков;
- жёлчекаменная болезнь, патологические изменения состава жёлчи;
- вирусные заболевания, воспалительные процессы в печени, жёлчном, протоках органов;
- нарушения функционирования сфинктеров, блокирующих или же открывающих просвет протока для хода жёлчи;
- злокачественные и доброкачественные новообразования.
К факторам второй категории относятся:
- паразитарная или гельминтная инвазии;
- заболевания крови;
- патологии органов пищеварительной системы, к примеру, панкреатит, гастрит, язвенная болезнь желудка и 12-перстной кишки;
- застойная сердечная недостаточность;
- сахарный диабет и другие гормональные нарушения.
К факторам, провоцирующим развития застоя жёлчи у ребёнка, относят и врождённые нарушения обмена веществ, наследственную предрасположенность. Генетически, к примеру, передаётся синдром Кароли в результате которого наблюдается расширение жёлчных протоков.
Если диагностировано хоть одна из перечисленных патологий, следует внимательно относиться к функционированию пищеварительной системы ребёнка, вовремя проходить диагностические обследования.
Причины, связанные с питанием, стрессами и нагрузками
Привести к развитию застоя в жёлчном пузыре у детей могут погрешности в питании, неврозы, слабая физическая активность.
Длительные стрессы и другие психоэмоциональные нарушения приводят к сбоям в работе жёлчного пузыря. В частности, нарушается его сократительная способность. Это способствует плохому оттоку секрета в просвет кишечника.
Невроз может также привести к метаболическим нарушениям и гормональным сбоям. Они влияют на состав жёлчи. От соотношения компонентов секрета зависит его густота. Концентрированной жёлчи сложнее вытекать из пузыря.
Негативно сказывается на процессах выведения жёлчи также:
- злоупотребление жирной пищей;
- пряными продуктами;
- жареной пищей;
- длительные промежутки между приёмами еды;
- соблюдение строгих диет также
Резкие изменения в рационе могут приводить к нарушению обменных процессов. В итоге меняются и нюансы синтеза печёночного секрета.
Ошибочно также заставлять ребёнка есть при его нежелании. Рацион должен соответствовать возрасту.
К застою зачастую могут приводить отсутствие физических нагрузок и малая активность. При наличии компьютеров, интерната и различных гаджетов, дети много времени проводят в сидячем положении. Это провоцирует нарушения в эвакуации жёлчи.
Таким образом, когда возникает застой жёлчи у ребёнка, причины его могут быть многообразны. Определить ведущую должен гастроэнтеролог.
Симптоматика застоя жёлчи у ребёнка
Жёлчь участвует в процессе пищеварения. Секрет способствует расщеплению пищи, в частности, жиров, обладает обеззараживающими и дезинфицирующими свойствами, обеспечивает процессы всасывания многих питательных веществ. Всё это жёлчь делает в кишечнике, куда перетекает по протокам из пузыря.
Если плохо отходит жёлчь у ребёнка:
- Секрет скапливается и застаивается в жёлчном пузыре.
- Теряются антибактериальные свойства секрета, приводя к дисбактериозу кишечника.
- Застоявшаяся концентрированная жёлчь способствует процессам камнеобразования.
- Пища не переваривается должным образом, развиваются расстройства пищеварения.
- Нарушаются обменные процессы.
На фоне застойных явлений может вторично присоединяться инфекция, вызывая развитие холецистита. Когда имеется застой жёлчи у ребёнка, симптомы бывают неярко выражены.
Клинические проявления патологии обусловлены её формой, специалисты выделяют:
- гипотоническую;
- гипертоническую;
- смешанную.
Каждая отдельная форма имеет отличительную симптоматику.
Для гипертонического застоя, возникающего вследствие повышенной сократительной способности жёлчного пузыря и его протоков, характерно возникновение острой боли под правым подреберьем. Болезненность зачастую ощущается после физической активности.
Гипертоническая форма может сопровождаться:
- тошнотой, доходящей до рвоты;
- частым стулом и поносами;
- при волнении и употреблении сладких блюд может возникать ощущение жжения в кишечнике;
- отсутствием аппетита;
- жёлтым налётом на языке;
- постоянной слабостью;
- головными болями.
Гипертоническая форма холестаза наиболее часто возникает у подростков.
Гипотонический холестаз редко встречается у детей, развивается вследствие снижения сократительной функции жёлчного и протоков. Он не может вытолкнуть печёночный секрет. Жидкость скапливается в органе, возникает перерастяжение его стенок.
В связи с этим характерными симптомами гипотонической формы застоя являются:
- ощущения тяжести справа под рёбрами;
- нарушения стула;
- отсутствие аппетит;
- потеря массы тела.
Смешанная форма холестаза сочетает в себе механизмы развития как гипертонического, так и гипотонического.
Застой сопровождается:
- ощущением тяжести справа в проекции расположения печени;
- тошнотой;
- ухудшением аппетита;
- частыми нарушениями стула (в большинстве случаев возникают запоры).
При ощупывании околопупочной области и места расположения жёлчного при смешанном холестазе возникает болезненность.
При смешанной форме ребёнок обычно мало ест, но при этом отмечается набор массы тела. Это следствие отёка лица и конечностей. Присутствует чувство горечи во рту, а отрыжка по запаху напоминает тухлые яйца.
Частым признаком холестаза является кожный зуд. Ребёнок настолько расчёсывает кожу, что оставляет царапины.
При отсутствии терапии отмечается утолщение кожи и её сухость. Из-за сильного зуда нарушается сон, ребёнок становиться капризным. Порой родители, да и врачи, принимают симптом за аллергические проявления. Как следствие, болезнь переходит в запущенную стадию.
Сухость и зуд кожи невозможно проследить у детей до 5-месячного возраста. Это может облегчить диагностику.
Ранними симптомами застоя жёлчи у детей могут быть:
- трещины в углах рта;
- бледно-серый оттенок кожи;
- изменения цвета стула (обесцвечивание кала);
- желтоватый налёт на языке.
При повышении уровня билирубина, являющегося жёлчным пигментом, кожные покровы и склеры тоже приобретают желтушный оттенок. Симптом наиболее часто проявляется у новорождённых и детей до 6-месячного возраста.
При прогрессировании и усугублении холестаза может отмечаться повышение температуры тела.
Диагностика застоя жёлчи
Заподозрить наличие застоя жёлчи можно по имеющейся клинической симптоматике. В таком случае необходимо обратиться к врачу-гастроэнтерологу или педиатру.
Они назначат уточняющие предварительный диагноз обследования:
- Ультразвуковое исследование (УЗИ) печени, жёлчного пузыря, при необходимости других органов пищеварения. Метод наиболее используемый, высокоинформативный и безопасный, позволяет определить размеры органов, их форму, наличие аномалий, патологических образований, конкрементов, степень опорожнения пузыря.
- Лабораторные исследования. Это общий и биохимический анализы крови, анализ мочи и кала. Первый при начальных стадиях холестаза обычно не изменён, при присоединении инфекции наблюдается увеличение скорости оседания эритроцитов (СОЭ), уровня лейкоцитов. При глистной инвазии повышается показатель эозинофиллов. Это один из подвидов лейкоцитов. Биохимический анализ показывает повышение билирубина при застойных явлениях, холестерина и липидов при обменных нарушениях. Исследование кала позволяет определить наличие гельминтов. Моча показывает присутствие жёлчных пигментов, уробилина.
- Ретроградная панкреатохолангиография. Определяет состояние жёлчных протоков. Имеет ограничения из-за дозы рентгеновского облучения.
- Дуоденальное зондирование. Проводится путём последовательного получения фракций жёлчи, позволяет исследовать её состав, выявить бактерии и паразиты. Дополнительно с помощью зондирования оценивают моторику жёлчного пузыря и предрасположенность к камнеобразованию.
- Эндоскопическое исследование пищевода, желудка, 12-перстной кишки.
Наиболее информативным методом исследования является дуоденальное зондирование, однако, из-за сложностей и большой продолжительности процедуры, метод не применяется относительно детей младше 6 лет.
Варианты лечения
Когда имеется застой жёлчи у ребёнка, лечение применяется комплексное. Столпом терапии становится соблюдение диетического питания. При возможности устраняются причины, спровоцировавшие недуг, его симптоматика. Побороть нужно и нарушения в других органах, развившиеся по причине застойных явлений.
Рекомендуется избегать физических нагрузок, вызывающих болезненные ощущения. Перегрузки могут привести к разрыву переполненного жёлчного пузыря.
Диетотерапия
Диета при застое жёлчи у ребёнка занимает ведущее значение в лечении патологии. Без соблюдения предписанных принципов правильного питания остальная терапия будет бесполезной.
Основнами диетического питания являются:
- Употребление еды дробными порциями с небольшими интервалами между трапезами.
- Исключаются жареные, пряные, жирные, копчёные, маринованные блюда. Под запретом и наваристые бульоны, свежая выпечка, бобовые, газированные напитки.
- Пищу следует употреблять тёплой, не слишком горячей или холодной.
- Разрешается употребление только продуктов, приготовленных на пару, отваренных, тушёных или запечённых.
- В рацион можно включить нежирные сорта мяса, рыбы, овощные пюре, крупяные каши, некрепкие чаи, кисломолочные продукты. Из сладкого рекомендованы только натуральные мармелад, варенье, зефир.
При гипотонической форме застоя для лучшего отхождения жёлчи в рацион включаются продукты, обладающие мягким жёлчегонным эффектом.
Это растительные масла, молочные продукты, свёкла, огурцы, капуста, сливы, клубника.
Медикаменты
Назначение лекарственных препаратов осуществляется в соответствии с формой имеющегося холестаза.
При гипертонической форме назначаются:
- Холеритики. Они повышают выработку жёлчи, улучшают её состав. Обычно выписывают Аллохол, Фебихол, Холензим.
- Холеспазмолитики. Улучшают выведение жёлчи за счёт расслабления мышц пузыря, протоков и сфинктеров. Зачастую назначают Риабал, Но-шпу.
- Ферменты. Их выписывают для улучшения процессов пищеварения. Подходят Мезим, Фестал.
- В качестве дополнительной меры, детям могут назначаться седативные, преимущественно содержащие растительные компоненты. Рекомендованы Новопассит и Персен.
- Антигистаминные. Эти препараты выписывают с целью устранения зуда.
При гипотонической форме применяются:
- Холекинетики, ведь они улучшают мышечный тонус жёлчного пузыря, тем самым способствуя его опорожнению. Обычно выписывают Сульфат магния, Ксилит.
- Холеретики. Они повышают выработку печёночного секрета, улучшают его состав. Назначают Аллохол, Фебихол, Холензим.
- Прокинетики. Улучшают работу органов пищеварения, за счёт нормализации мышечных сокращений. Рекомендованы Метоклопрамид, Домперидон.
- Ферменты. Нужны для улучшения процессов пищеварения. Назначают те же Мезим, Фестал.
- Антигистаминные препараты с целью устранения зуда.
При любой форме холестаза, помимо перечисленного рекомендуется пить минеральные воды.
В лечении застойных явлений имеют место и рецепты народных средств. Природные компоненты есть в составе многих официальных лекарств, а значит, действенны.
Из народной аптечке применяются настои и отвары из следующих трав:
- бессмертника;
- крушины;
- мяты перечной;
- зверобоя;
- полыни;
- кориандра;
- календулы;
- женьшеня.
Перечисленные травы нормализуют работу пузыря, способствуют жёлчеоттоку, оказывают успокаивающее действие.
Терапия народными средствами должна проводиться после согласования с лечащим врачом и под его контролем. Самолечение без установления причины возникшей симптоматики может привести к тяжёлым осложнениям.
Физиотерапия
В качестве дополнительных мер для нормализации работы жёлчного пузыря и протоков рекомендуется проходить физиотерапевтические процедуры.
При гипотонической форме применяются:
- электрофорез;
- медицинский парафин;
- высокочастотное переменное магнитное поле.
При гипертонической форме актуально применение постоянных, диадинамических или синусоидальных модулированных токов.
Гимнастика
Комплекс специальных упражнений помогает улучшить оттоку жёлчи. Вначале выполнять гимнастику рекомендуется под наблюдением инструктора по лечебно-профилактической физкультуре. В последующем разрешается делать гимнасту дома, но с осторожностью. При появлении любых неприятных ощущений следует обратиться за медицинской помощью.
Рекомендованные инструктором упражнения делают:
- Дважды в день.
- Минимум по 5 раз каждое упражнение.
От физической активности рекомендуется воздержаться при гипертонической форме нарушения моторики жёлчного пузыря.
Оперативные методики
В некоторых случаях при застое жёлчи требуется применения хирургических методов лечения.
Операция может проводиться:
- Малоинвазивным лапароскопическим способом.
- Традиционным доступом с помощью полостного разреза.
Путём хирургического вмешательства может проводиться:
- устранение врождённой патологии, препятствующей нормальному оттоку жёлчи;
- иссечение новообразований;
- установка расширителей в протоки.
При отсутствии билиарной системы, путём оперативного лечения возможны создание искусственных протоков либо пересадка печени в первые дни жизни ребёнка.
Операции проводятся также на сфинктерах при нарушениях в их функционировании.
Осложнения застойных явлений
Длительное отсутствие эвакуации жёлчи в просвет 12-перстного кишечника приводит к затруднённому всасывания многих питательных веществ.
Так, при нарушенном поступлении в организм жирорастворимых витаминов, развиваются:
- Печёночная остеодистрофия.
- Куриная слепота (плохое зрение в ночное и сумеречное время суток).
- Повышенная кровоточивость из-за недостатка витамина К.
- Хроническая диарея.
- Нарушения обмена меди.
- Изменениям со стороны сосудистой и сердечной систем.
При продолжительных застойных явлениях вероятно:
- формирование конкрементов;
- цирроз печени (замещение печёночных клеток соединительной тканью);
- развитие печёночной недостаточности и печёночной энцефалопатии;
- возникновение сепсиса из-за поступления в кровь болезнетворных микроорганизмов.
Не допустить возникновение осложнений позволит своевременная диагностика заболевания и проведение необходимых лечебных мероприятий.
Повторимся, что зачастую родители не уделяют должного внимания таким симптомам, как нарушения аппетита, тошнота, приписывая всё капризам ребёнка. По этой причине диагностика застоя жёлчи происходит несвоевременно, когда развиваются другие опасные заболевания. Поэтому важно внимательно относиться к здоровью своего ребёнка и при появлении жалоб обращаться за помощью к специалистам.



