Частота возникновения рака желудка
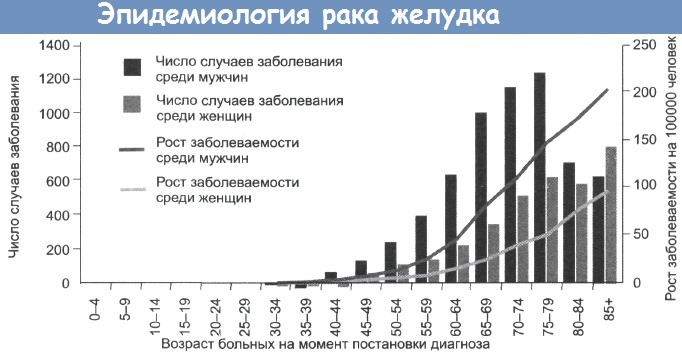
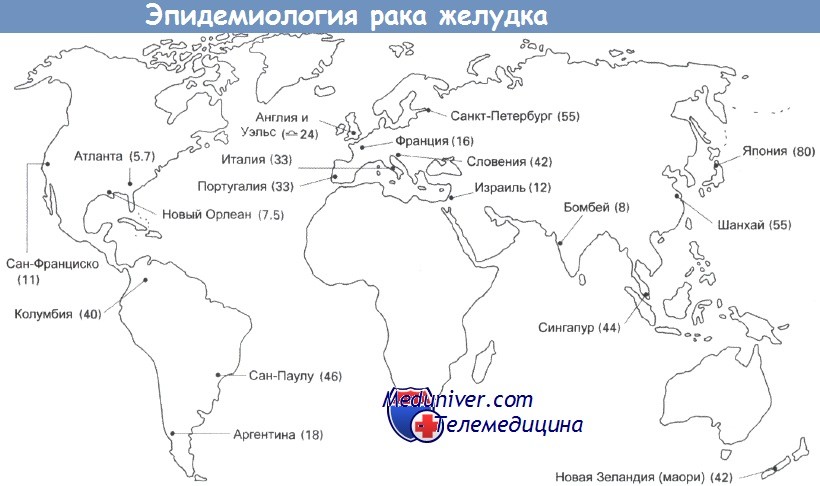
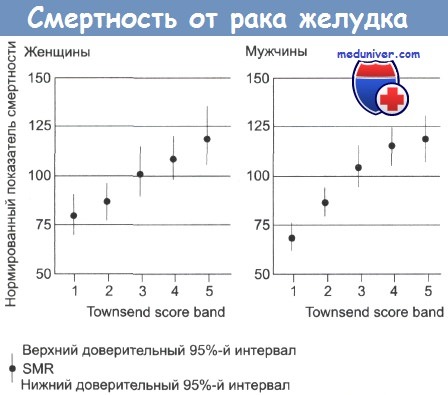
Рак желудка — частота, причины, механизмы развитияРак желудка был основной причиной смерти от рака в Великобритании пятьдесят лет назад. Частота его встречаемости резко снизилась, но этот тип рака продолжает занимать важное место среди причин смерти в мире. Рак желудка стоит на втором месте по распространенности после рака легкого, по оценкам, ежегодно выявляется 790 000 его новых случаев. Уровень заболеваемости высок (30-80 на 100 000) на Дальнем Востоке, в России и Восточной Европе. Суммарная частота случаев в Великобритании составляет 29 на 100 000 (у мужчин) и 19 на 100 000 (у женщин). Частота случаев рака желудка резко увеличивается с возрастом, до 200 на 100 000 среди мужчин старше 80 лет. В Великобритании и США за последние 20 лет отмечено постепенное снижение уровня смертности. Частота случаев в других странах значительно выше, к примеру 80 случаев на 100 000 в Японии и Корее и 70 на 100 000 в Чили. Предполагают влияние окружающей среды на уровень заболеваемости, так как частота случаев у мигрантов из Японии в США снижается, но остается выше, чем у коренного населения. Вероятность развития рака желудка также связана с социально-экономическим положением: этот рак встречается в два раза чаще в 4 и 5 классах, по сравнению с 1 и 2 классами.
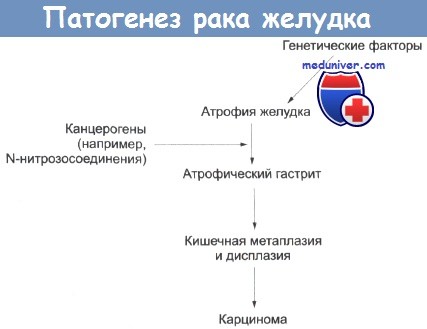
Причины карциномы желудка не известны, однако вовлечены генетические, экологические факторы, особенности питания, инфекции и предраковые факторы. Карцинома желудка встречается в три-шесть раз чаще у больных со злокачественной анемией, являющейся наследственным нарушением. Этот рак несколько чаще отмечается у людей с группой крови А, чем в общей популяции, и, возможно, у больных, перенесших Polya-резекцию желудка. У больных с наследственной гипогаммаглобулинемией риск развития рака желудка значительно увеличен. Частота встречаемости карциномы желудка повышена у больных с хроническим атрофическим гастритом. Риск заболеть раком желудка у больных со злокачественной анемией и атрофическим гастритом выше приблизительно в три раза. Атрофия желудка может повлечь за собой кишечную метаплазию, есть предположение, что способствовать такому изменению могут диетические канцерогены. С высоким риском рака желудка связаны следующие особенности питания: повышенное потребление соли, нитратов, крахмала и углеводов; недостаточное употребление сырых овощей, салатов, свежих фруктов и белка животного происхождения.
На рисунке представлена гипотеза последовательных причинных связей для развития рака желудка и сведения об известных этиологических признаках. Можно предположить, что при атрофическом гастрите рН в желудке повышается, после этого возможна его бактериальная колонизация, которая не могла бы произойти при низких значениях рН. Атрофический гастрит, видимо, связан с недостаточным питанием в тех странах, где риск рака желудка высокий. Бактериальная колонизация желудка встречается значительно чаще у людей моложе 50 лет в таких регионах. Злокачественная анемия также сопровождается атрофическим гастритом, а после частичной Polya-резекции желудка в нем может возникнуть понижение кислотности, — в обеих ситуациях риск рака желудка может быть увеличен. В результате бактериальной колонизации желудка может происходить восстановление пищевых нитратов (присутствующих в воде, овощах и мясных консервах) до нитритов, реагирующих с аминокислотами с образованием N-нитрозосоединений. Они являются канцерогенами у животных (вызывают интестинальную метаплазию слизистой оболочки желудка крыс) и могут иметь такой же эффект у человека.
Продолжает вызывать большой научный интерес существование связи между раком желудка и инфекцией Helicobacter pylori. Эта инфекция — важный фактор риска карциномы желудка, она была официально признана как точный этиологический фактор Международной организацией по исследованию рака (International Agency for Research on Cancer). Использование такой связи, если это будет подтверждено, в профилактических целях имеет потенциально большую важность, так как данной инфекцией поражено 30-50% взрослого населения в Европе и более 80% в развивающихся странах. Эти цифры не объясняют того факта, что во всем мире заболеваемость раком желудка выше среди мужчин. На основании последних данных можно предполагать, что при успешном подавлении хронической инфекции Н. pylori снижается риск рака желудка. Связь между раком желудка и пептической язвой, а также между полипами желудка и злокачественностью остается не ясной. Полипы желудка встречаются сравнительно часто, в 10% случаев имеются признаки карциномы in situ. Такое изменение имеет сомнительное прогностическое значение и нарушение, которое с высокой вероятностью кажется предраковым, — это ворсинчатая аденома. Факторы риска, способствующие возникновению рака желудка1. Питание как фактор риска рака желудка: 2. Социально-экономические факторы риска рака желудка: 3. Географические факторы: 4. Генетические факторы риска рака желудка: 5. Медицинские факторы риска рака желудка:
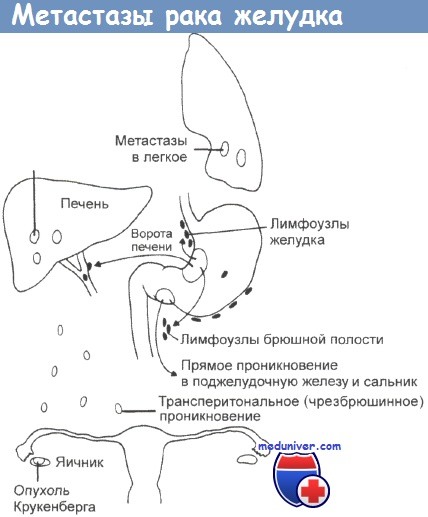
Патогенез рака желудкаБолее 95% карцином желудка относятся к аденокарциномам. Оставшуюся долю составляют карциноидные опухоли, плоскоклеточная карцинома, аденоканкроид и лейомиосаркома. Начальный рак желудка определяют как опухоль, расположенную в слизистой и подслизистой оболочках, независимо от метастазирования в регионарные лимфатические узлы. Гистологическое разграничение такого рака от «предраковых» поражений может быть затруднительно, даже при биопсии желудка. Симптомы заболевания минимальны, диагноз часто ставится при скрининговой эндоскопии и при эндоскопии по несвязанным симптомам. Повреждения обычно являются аденокарциномами с признаками, похожими на рак продвинутой стадии. Самый распространенный тип рака желудка — это язвенно-инфильтративная форма, размер которой может варьировать от 1 см до опухоли, занимающей почти весь желудок. Часто опухоль проникает сквозь стенку желудка, захватывает поджелудочную железу и сальник, дает метастазы в регионарные лимфатические узлы, печень и полость брюшины. Некоторые опухоли обладают полиповидным ростом, выступая в просвет желудка, уже позднее захватывая его стенку и прилегающие ткани. Другие опухоли могут распространяться поверхностно по слизистой оболочке, обходя регионарные лимфатические узлы до поздних этапов болезни, такие опухоли имеют лучший прогноз. В других случаях присутствует диффузный склероз всей стенки желудка (linitis plastica — линит, диффузный рак желудка). Желудок при этом маленький, сокращенный и не расширяется. Такие опухоли имеют особенно плохой прогноз. Опухоли чаще возникают в антруме или нижней трети желудка, наиболее часто на малой кривизне. Некоторые из таких опухолей многоцентровые. Их локализация, видимо, меняется со временем, с увеличением проксимальных опухолей и снижением их в антруме, как на Западе, так и в Японии. На микроскопическом уровне наиболее полезное разделение проведено между карциномами, клетки которых похожи на клетки кишечника, при этом опухоль окружена интестинальной метаплазией (кишечный тип), и теми, которые имеют тенденцию к инфильтрированию стенки желудка и окружены нормальной слизистой (диффузный тип). Опухоли кишечного типа связывают с лучшими показателями выживаемости, они больше встречаются у больных пожилого возраста, наиболее вероятно, что им предшествовал атрофический гастрит. В популяциях с высоким риском заболевания раком желудка (таких, как в Японии) большинство опухолей относятся к этому типу. Карциномы диффузного типа чаще возникают у женщин, связаны с группой крови А, показатели суммарной выживаемости при них хуже. Опухоли из париетальных клеток являются редкими. В Японии в результате скрининговых программ большое число опухолей диагностировано на ранних стадиях. Термин начальный рак желудка введен для опухолей, расположенных только в слизистой или подслизистой оболочках. Такие опухоли могут относиться к кишечному или диффузному типу с разной степенью дифференцировки. На этой стадии прогноз великолепный, более 90% больных живут более 5 лет. Лимфатическое распространение опухоли идет через поверхностную лимфатическую сеть в узлы левой желудочной цепи, в селезеночную и печеночную цепи вдоль основных сосудов, питающих желудок. Далее распространение продолжается в узлы чревного ствола, в селезеночную цепь и печеночную цепь вокруг ворот печени. Иногда отмечается увеличение узлов в левой надключичной области глубоко к грудинному месту прикрепления (узел Вирхова). Рак желудка также локально распространяется сквозь стенку желудка в сальник, печень и поджелудочную железу. Фрагменты опухоли могут обрываться и рассеиваться широко по перитонеальному пространству, вызывая злокачественные асциты и опухоли Крукенберга на поверхности яичников. Метастазы, переносимые с кровью, особенно часты в печени, но также встречаются метастазы в легких. Нечасто происходят метастазы в кости, метастазы в центральную нервную систему являются редкими.
— Также рекомендуем «Клиника и диагностика рака желудка» Оглавление темы «Опухоли желудочно-кишечного тракта»:
|

Рак желудка – это злокачественная эпителиальная опухоль слизистой оболочки желудка. Признаками рака желудка служат снижение аппетита, похудание, слабость, боль в эпигастрии, тошнота, дисфагия и рвота, быстрое насыщение при приеме пищи, вздутие живота, мелена. Установлению диагноза способствует проведение гастроскопии с биопсией, рентгенографии желудка, УЗИ органов брюшной полости, эндосонографии, определение опухолевых маркеров, исследование кала на скрытую кровь. В зависимости от распространенности рака желудка производится частичная или тотальная резекция желудка; возможно проведение химиотерапии и лучевой терапии.
Общие сведения
Рак желудка – злокачественное новообразование, в большинстве случаев исходящее из железистых эпителиальных клеток желудка. Среди злокачественных опухолей желудка в 95% выявляются аденокарциномы, реже – другие гистологические формы – лимфомы, плоскоклеточный рак, лейомиосаркомы, карциноид, аденоакантомы. Мужчины болеют раком желудка в 1,7 раза чаще женщин; обычно заболевание развивается в возрасте 40-70 лет (средний возраст 65 лет). Рак желудка склонен к быстрому метастазированию в органы пищеварительного тракта, часто прорастает в соседние ткани и органы через стенку желудка (в поджелудочную железу, тонкий кишечник), часто осложняется некрозом и кровотечением. С током крови метастазирует преимущественно в легкие, печень; по сосудам лимфатической системе — в лимфоузлы.

Рак желудка
Причины рака желудка
В настоящее время гастроэнтерология недостаточно знает о механизмах развития и причинах возникновения рака желудка. Современная теория развития рака желудка предполагает, что заметную роль в его возникновении играет инфицированность Helicobacter Pylori. Среди факторов риска отмечают следующие: курение, хронический гастрит, операции на желудке, пернициозная анемия, генетическая предрасположенность. Состояниями с высоким риском развития рака является аденома желудка, атрофический гастрит, хроническая язва желудка.
Чаще всего рак развивается у лиц среднего возраста и старше, заболевают чаще мужчины. Однако отсутствие факторов риска не гарантирует полностью избегания рака желудка. Равно как и у людей с сочетанием нескольких канцерогенных факторов рак желудка возникает далеко не всегда.
Классификация рака желудка
Рак желудка классифицируется по стадиям согласно международной классификации злокачественных новообразований: классификация TNM, где T – состояние (стадия развития) первичной опухоли (от нулевой стадии предрака до четвертой стадии прорастания опухоли в соседние ткани и органы), N – присутствие метастазов в региональных лимфоузлах (от N0- отсутствия метастазов, до N3 – заражения метастазами более 15 региональных лимфоузлов), M – наличие метастазов в отдаленных органах и тканях (М0 – нет, М1 – есть).
Симптомы рака желудка
Ранняя стадия развития рака желудка часто протекает без клинических проявлений, симптоматика начинает развиваться, как правило, уже при опухоли второй-третьей стадии (прорастание в подслизистые слои и далее).
С развитием заболевания выявляются следующие симптомы: боль в эпигастрии (первоначально умеренная), тяжесть в желудке после приема пищи, снижение аппетита и похудание, тошнота вплоть до рвоты (рвота, как правило, сигнализирует о снижении проходимости желудка – закупорке опухолью привратникового отдела). При развитии рака в области кардии возможна дисфагия (нарушение глотания).
На третьей стадии рака (когда опухоль поражает все слои стенки желудка вплоть до мышечного и серозного) возникает синдром раннего насыщения. Это связано со снижением растяжимости желудка.
При прорастании опухли в кровеносные сосуды могут возникать желудочные кровотечения. Следствия рака: анемия, снижение питания, раковая интоксикация приводят к развитию общей слабости, высокой утомляемости. Присутствие каких либо из вышеперечисленных симптомов не является достаточным для диагностирования рака желудка, таким образом могут проявляться и другие заболевания желудка и органов пищеварения. Диагноз «рак желудка» устанавливают только на основании данных исследования биоптата.
Однако выявления подобных симптомов требует немедленного обращения к врачу-гастроэнтерологу для прохождения обследования и максимально раннего обнаружения злокачественного новообразования.
Диагностика рака желудка
Единственным основанием для установления диагноза «рак желудка» является результаты гистологического исследования новообразования. Но для выявления опухоли, выяснения ее размеров, характеристики поверхности, локализации и осуществления эндоскопической биопсии проводят гастроскопию.
Наличие увеличенных лимфоузлов средостения и метастазов в легких можно выявить при рентгенографии легких. Контрастная рентгенография желудка визуализирует присутствие новообразования в желудке.
УЗИ органов брюшной полости проводят для выяснения распространения опухолевого процесса. С теми же целями (детальная визуализация новообразования) проводят мультиспиральную компьютерную томографию (МСКТ). В определении распространения злокачественного процесса помогает ПЭТ — позитронно-эмиссионная томография (вводимая в организм радиоактивная глюкоза собирается в тканях опухоли, визуализируя вышедший за пределы желудка злокачественный процесс).

МРТ живота. Большое эндофитное объемное образование в стенке тела желудка; метастаз в печени
При лабораторном исследовании крови выявляют специфические онкомаркеры. Кал проверяют на присутствие скрытой крови. Детальное исследование опухоли, возможность ее хирургического удаления определяют при диагностической лапароскопии, при этом также возможен забор биоптата для исследования.
Лечение рака желудка
Тактика лечебных мероприятий зависит от стадии развития рака желудка, размера опухоли, прорастания в соседние области, степени заселения злокачественными клетками лимфоузлов, поражения метастазами других органов, общего состояния организма, сопутствующих заболеваний органов и систем.
При раке желудка могут применять три основных методики лечения злокачественных образований: хирургическое удаление, химиотерапию и лучевую терапию. В большинстве случаев используется сочетание методик. Тактика лечения определяется специалистом-онкологом, после комплексного обследования пациента, получения рекомендаций смежных специалистов.
В случаях раннего выявления опухоли (на стадиях 0 и 1), когда метастазы отсутствуют, прорастание в стенку не достигает подслизистых слоев, возможно полное хирургическое удаление рака. Проводится удаление участка стенки желудка, пораженного раком, часть окружающих тканей, близлежащие лимфоузлы. Иногда, в зависимости от степени поражения желудка опухолью, производится частичная или тотальная резекция желудка.
После такого рода операций общий объем желудка заметно уменьшается, либо, если желудок полностью удален, пищевод соединяется с тонким кишечником напрямую. Поэтому пациенты после резекции желудка могут употреблять ограниченное количество пищи за один прием.
Лучевую терапию (облучение пораженных опухолью органов и тканей ионизирующим излучением) производят для остановки роста и уменьшения опухоли в предоперационном периоде и в качестве средства, подавляющего активность раковых клеток и уничтожения вероятных очагов рака после удаления опухоли.
Химиотерапия – медикаментозное подавление роста злокачественных образований. Комплекс химиотерапевтических препаратов включает в себя высокотоксичные средства, разрушающие опухолевые клетки. После операции по удалению злокачественного новообразования химиотерапию применяют для подавления активности оставшихся раковых клеток, чтобы исключить вероятность рецидива рака желудка. Зачастую химиотерапия комбинируется с лучевой терапией для усиления эффекта. Хирургическое лечения также, как правило, сочетается с тем или иным способом подавления активности раковых клеток.
Пациенты, страдающие раком желудка, должны хорошо, полноценно питаться на протяжении всего лечения. Организму, борющемуся со злокачественной опухолью, требуется большое количество белка, витаминов, микроэлементов, необходима достаточная калорийность суточного рациона. Трудности возникают в случае выраженного угнетения психики (апатии, депрессии) и отказа от пищи. Иногда возникает необходимость в парентеральном введении питательных смесей.
Осложнения рака желудка и побочные эффекты терапии
Тяжелые осложнения, значительно ухудшающие течение заболевания, могут быть как непосредственным результатом наличия злокачественной опухоли, так и стать следствием весьма тяжелопереносимых методов противоопухолевой терапии. При раке желудка зачастую возникают кровотечения из сосудов поврежденной стенки, что способствует развитию анемии. Крупные опухоли могут некротизироваться, ухудшая общее состояние организма выделением в кровь продуктов некротического распада. Потеря аппетита и усиленное потребление опухолевой тканью питательных веществ способствует развитию общей дистрофии.
Продолжительная лучевая терапия может способствовать развитию выраженного лучевого ожога, а так же лучевого дерматита и лучевой болезни. Побочными эффектами химиотерапии является общая слабость, тошнота (вплоть до регулярной рвоты), диарея, алопеция (облысение), сухость кожи, дерматиты, экзема, ломкость ногтей, деформация ногтевых пластин, расстройства половой сферы.
Одним из распространенных осложнений может быть присоединившаяся инфекция. Вследствие подавленного иммунитета течение инфекционного процесса может быть весьма тяжелым.
Прогноз и профилактика рака желудка
Рак желудка диагностируется, как правило, уже на стадии неизлечиваемой опухоли. Только в сорока процентах случаев выявляется новообразование, при котором есть вероятность излечения (рак на ранней стадии без метастазирования либо с метастазами в близлежащих лимфоузлах). Таким образом, при выявлении рака третьей и четвертой стадии, при его склонности к быстрому течению и осложнениям прогноз кране неблагоприятен.
Оперативное лечение в сочетании с тем или иным методом противоопухолевой терапии дает пятилетнюю выживаемость после операции у 12% пациентов. В случае раннего обнаружения рака (поверхностное распространение без прорастания в подслизистые слои стенки желудка) выживаемость увеличивается до 70% случаев. При озлокачествленной язве желудка вероятность выживаемости – от 30 до 50%.
Наименее благоприятный прогноз у неоперабельных опухолей, поразивших насквозь все слои желудочной стенки и проникших в окружающие ткани. Неблагоприятно течение рака, если выявлены метастазы в легких и печени. При неоперабельных опухолях желудка терапия направлена на облегчение симптомов и максимально возможное снижение скорости прогрессирования заболевания.
Основными мерами профилактики рака желудка являются: своевременное лечение заболеваний, которые являются предраковыми состояниями, регулярное правильное питание, отказ от курения. Значимой мерой в профилактике развития злокачественных новообразований является контроль состояния слизистой желудка и своевременное выявление зарождающихся опухолевых процессов.