Больной желчный пузырь на всю жизнь
Желчный пузырь и желчевыводящие протоки – это органы пищеварительного тракта, выполняющие функции транспортировки и сбора желчи из печени и последующее ее выведение в двенадцатиперстную кишку. Иначе эту часть желудочно-кишечного тракта называют билиарной системой. Она состоит из:
- желчного пузыря;
- системы желчных протоков: пузырного, печеночного и общего желчного протока;
- системы сфинктеров (регуляторов тока желчи).
Пузырный проток соединяется с печеночным, и из них образовывается общий желчный проток, который впадает в двенадцатиперстную кишку и обеспечивает поступление желчи из билиарной системы в кишечник. Благодаря желчи становится возможным: выведение солей тяжелых металлов и других вредных веществ из организма, дальнейшее переваривание жиров (она эмульгирует их до более мелких капель), всасывание витаминов А, Е, К и D, активация пищеварительных ферментов и двигательной активности кишечника.
Сбои в работе этой части пищеварительной системы наблюдаются весьма часто, и по своей частоте патологии желчного пузыря и желчных протоков занимают III место среди всех заболеваний желудочно-кишечного тракта. Согласно данным статистики, они чаще наблюдаются среди женщин старше 45-50 лет, и в последние десятилетия отмечается их частое развитие среди более молодых людей и подростков.
Причиной появления патологий билиарной системы могут стать самые различные факторы:
- инфекции, вызывающие воспаление стенок желчевыделительной системы (холециститы, холангиты);
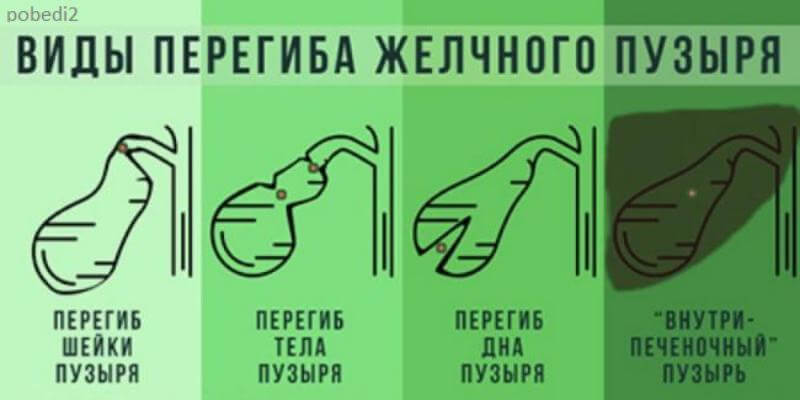
- генетические аномалии (например, перегибы желчного пузыря), приводящие к изменению формы и нарушению функций органов желчевыделительной системы;
- генные мутации клеток слизистой желчного пузыря, провоцирующие формирование доброкачественных и злокачественных опухолей;
- нарушения инервации желчевыделительных органов при неврологических или нейроэндокринных патологиях, приводящие к нарушению нормального оттока желчи;
- изменения состава желчи, вызванные различными патологиями и приводящие к развитию желчекаменной болезни и холестерозу (накоплению холестерина на стенках желчного пузыря);
- глистные инвазии;
- нерациональное питание;
- интоксикации;
- прием алкоголя и курение;
- прием некоторых лекарственных средств.
Вышеперечисленные причины приводят к развитию патологий билиарной системы, которые сопровождаются различными симптомами заболеваний этих органов. Они могут быть местными и общими, разнообразными по своему характеру и комбинаторности, не всегда характерны только для проблем с желчным пузырем и часто дополняются признаками патологий других органов пищеварительного тракта (например, симптомами гастрита или панкреатита). Но в большинстве случаев их комбинация позволяет заподозрить появление проблем в билиарной системе, и больной может вовремя принять меры по устранению этих заболеваний.
В нашей статье мы ознакомим вас с основными симптомами проблем с желчным пузырем и желчевыводящих протоков. Эта информация будет полезна для вас, и вы сможете не пропустить тревожные сигналы многих недугов билиарной системы.
7 симптомов проблем с желчным пузырем, требующих обращения к врачу
Симптомы заболеваний желчного пузыря и желчевыделительной системы во многом схожи и, в то же время, каждое из них имеет свои особенности. Установить окончательный диагноз в таких случаях может только врач, который проведет ряд диагностических исследований и проанализирует все полученные результаты обследования пациента.
Поводом для обращения к гастроэнтерологу или гепатологу могут стать такие тревожные симптомы:
- Боль в правом подреберье. Болезненные ощущения при патологиях билиарной системы могут быть различной степени интенсивности (например, они более выражены при желчекаменной болезни и менее – при холецистите или перегибе желчного пузыря). Боль часто провоцируется приемом пищи или жареных, острых, жирных или копченых блюд, физическими действиями (тряская езда, бег, прыжки, поднятие тяжестей и пр.) или стрессовыми ситуациями. Болевые ощущения могут быть острыми, тупыми или ноющими и возникать в виде внезапных приступов или носить более стабильный (иногда постоянный) характер с периодами обострения. Неприятные ощущения в правом подреберье могут усиливаться при прощупывании.
Интенсивные, острые и внезапные боли наиболее характерны для печеночной колики и, в большинстве случаев, вызываются движением камней при желчекаменной болезни. Как правило, они носят точечный характер, и больной может точно указать на место локализации мучительных ощущений. Такие боли часто сопровождаются тошнотой, рвотой, появлением горького привкуса во рту или желтухой. Температура поднимается до 38 °C или остается в пределах нормы.
При остальных заболеваниях желчного пузыря боли в правом подреберье менее интенсивны, чаще возникают периодически или проявляются постоянно (возможно с явными кратковременными периодами обострения). Они могут дополняться другими симптомами, характер и выраженность которых зависит от вида заболевания желчного пузыря. Боли при острых холециститах, как правило, дополняются повышением температуры и признаками интоксикации, а болезненные ощущения при хроническом воспалении желчного пузыря носят менее интенсивный характер и длительное время могут быть единственным проявлением недуга.
Доброкачественные и злокачественные новообразования желчного пузыря и желчных протоков длительное время могут не вызывать сильных болей или вообще не провоцируют болезненных ощущений. Вначале у больного появляется часто появляющаяся или постоянная боль в области правого подреберья, которая может усиливаться по мере роста новообразования. Она плохо поддается устранению при помощи приема обычных обезболивающих средств и всегда сопровождается другими симптомами расстройства пищеварения и/или признаками общей интоксикации. Иногда, при больших размерах опухоли, больные могут прощупать в области появления болезненных ощущений бугристое, плотное и почти безболезненное уплотнение.
- Признаки нарушения пищеварения (ухудшение аппетита, тошнота, рвота, метеоризм, отрыжка воздухом или с горечью, диарея или запоры). Большинство заболеваний желчного пузыря и желчевыводящих протоков сопровождается нарушениями отделения желчи и ее состава. Эти изменения провоцируют диспепсические расстройства, т. к. пища не может нормально перевариваться и создает дополнительную нагрузку на другие органы. Признаки нарушения пищеварения могут вызваться как заболеваниями билиарной системы, так и являться следствиями этих патологий (т. е. симптомами заболеваний других органов желудочно-кишечного тракта).
- Желтый налет на языке. Дискинезии желчевыводящих путей, опухолевые процессы и желчекаменная болезнь часто приводят к забросу желчи в пищевод и ротовую полость. В результате язык покрывается желтым налетом (его интенсивность может быть различной – от слегка желтого до желто-зеленого).
- Горечь во рту. Этот симптом характерен для многих патологий билиарной системы. Он вызывается забросом желчи в пищевод и полость рта. Горечь во рту может становиться признаком холециститов, дискинезий желчевыводящих протоков, желчекаменной болезни и опухолевых новообразований.
- Желтушность слизистых оболочек и кожных покровов. Этот симптом может наблюдаться как при патологиях печени, так и при заболеваниях билиарной системы. Он провоцируется попаданием желчных кислот в кровь (именно они и окрашивают кожу и слизистые). Желтуха может наблюдаться при дискинезиях желчевыводящих протоков, желчекаменной болезни, хронических холециститах и опухолевых процессах, сопровождающихся нарушением оттока желчи.
- Обесцвеченный кал. При дискинезиях желчевыводящих путей, холециститах, желчекаменной болезни, новообразованиях и перегибах желчного пузыря у больного может наблюдаться обесцвечивание каловых масс. Как правило, этот симптом сопровождается болями в правом подреберье, желтухой и другими признаками поражения билиарной системы. Этот симптом характерен не только для патологий желчевыводящей системы и может указывать на наличие заболеваний печени и других органов, различные погрешности в диете или прием некоторых лекарственных средств.
- Темная моча. Этот симптом наблюдается при повышении уровня билирубина в крови, которое может наблюдаться при дискинезиях желчевыводящих путей, холециститах, желчекаменной болезни, опухолях и перегибах желчного пузыря. Такой признак поражения билиарной системы может присутствовать не только при вышеперечисленных заболеваниях и требует внимательного изучения анамнеза больного и проведения дифференциальной диагностики с другими заболеваниями и состояниями (например, прием некоторых медикаментов или продуктов питания, обезвоживание и др.).
Эти семь базовых симптомов заболеваний желчевыводящих протоков и желчного пузыря должны становиться поводом для обращения к врачу, но для уточнения диагноза больному всегда назначаются дополнительные лабораторные и инструментальные исследования. В план обследования могут входить такие процедуры:
- клинический и биохимический анализ крови;
- УЗИ органов брюшной полости;
- контрастная рентгенография;
- КТ;
- МРТ;
- тонкоигольная биопсия (под контролем УЗИ).
После оценки всех данных диагностики врач назначит больному лечение, которое может заключаться из этиотропной, патогенетической и симптоматической терапии. При некоторых заболеваниях – желчекаменная болезнь, новообразования желчного пузыря или его протоков, калькулезный холецистит – пациенту может рекомендоваться хирургическое лечение. Всем больным с патологиями билиарной системы обязательно рекомендуется соблюдение диеты и пересмотр своих вкусовых предпочтений в будущем.
Большинство заболеваний билиарной системы при своевременном обращении к врачу хорошо поддаются лечению и могут протекать без осложнений. Именно поэтому первые признаки проблем желчного пузыря и желчевыводящих путей всегда должны становиться поводом для обращения к гастроэнтерологу или гепатологу.
Несвоевременный визит к врачу всегда ведет к прогрессированию недуга, развитию сопутствующих патологий пищеварительного тракта и может становиться причиной развития таких тяжелых осложнений, как непроходимость кишечника, флегмона желчного пузыря, перитонит, сепсис, раковые опухоли и др. Помните об этом и будьте здоровы!
К какому врачу обратиться
При появлении любого из признаков, перечисленных в статье, необходимо обратиться к терапевту или семейному врачу. Эти доктора проведут первичную диагностику заболевания. После этого пациента направляют к гастроэнтерологу. В дальнейшем, после окончательной формулировки диагноза, в его лечении могут участвовать хирург, инфекционист, онколог.
Видео версия статьи:
Наши видео по теме:
Берегите себя и подписывайтесь на наш дзен канал, удачи!
Оригинал статьи: https://myfamilydoctor.ru/pervye-simptomy-problem-s-zhelchnym-puzyrem-kotorye-ne-stoit-ignorirovat/
Смотрите также
Åñëè áû êòî-òî äåðíóë ìåíÿ çà ðóêàâ è ðàññêàçàë î æåë÷åêàìåííîé áîëåçíè (ÆÊÁ) ðàíüøå, î òîì, ÷òî îíà ìîæåò êîñíóòüñÿ ìåíÿ, ÿ áûë áû î÷åíü åìó áëàãîäàðåí. Óäåëèòå ïÿòü ìèíóò âðåìåíè íà ÷òåíèå, õîòÿ áû áåãëî, à ïîòîì óòîïèòå â ìèíóñàõ, åñëè ïîñ÷èòàåòå èíôîðìàöèþ áåñïîëåçíîé.
Åñòü òàêàÿ íåïðèÿòíàÿ øòóêà êàìíè â æåë÷íîì ïóçûðå. Çàèìåòü êàê äâà ïàëüöà îá àñôàëüò ËÞÁÎÌÓ óæå â âîçðàñòå 25 ëåò è äàæå ðàíüøå. Ìû æèòåëè áîëüøèõ ãîðîäîâ, ñëèøêîì ìíîãî ïîòðåáëÿåì åäû ñëîæíîé äëÿ îðãàíèçìà. ×åì âûøå óðîâåíü äîõîäà íàñåëåíèÿ òåì ÷àùå è ðàíüøå âîçíèêàåò ÆÊÁ ó íàñåëåíèÿ. Óìåðåííîñòü êëþ÷ ê çäîðîâüþ. Êàê íè ñòðàííî.
Ñîáñòâåííî ñóòü.
Êîãäà êîñíóëîñü ìåíÿ, ìíîãî èñêàë â èíòåðíåòå, õîäèë ê âðà÷àì. Èíôîðìàöèÿ íàéäåíà, òîëüêî îáùåãî õàðàêòåðà. Âðà÷àì, â ãîñ. áîëüíèöàõ, ôèîëåòîâî. Âîçèòüñÿ ñ âàìè íèêòî íå áóäåò. Î÷åíü ìíîãîå î ÆÊÁ ÿ óçíàë íà ñîáñòâåííîì, êðàéíå áîëåçíåííîì îïûòå. Íàäåþñü, áóäåò ïîëåçíî.
Èòàê êðàòêî î ïàöèåíòå, ò.å îáî ìíå. 36 ëåò. Íå êóðþ, íå ïüþ, ôèçè÷åñêè çäîðîâ è íå èìåþ ïðîáëåì ñ ëèøíèì âåñîì, åäîé íå çëîóïîòðåáëÿþ è âñå ðàâíî ïîëó÷èë ÆÊÁ.
Êàê æå òàê âûøëî?
Ñàìûé ãëàâíûé ôàêòîð — áîëüøèå ïåðåðûâû ìåæäó ïðèåìàìè ïèùè, à ïîòîì ñðàçó áîëüøàÿ ïîðöèÿ. Ò.å êðóòèøüñÿ, ðàáîòàåøü, ïîåñòü íåêîãäà, ïîòîì åøü, íî íå ðåãóëÿðíî è íå ïî ãðàôèêó. À æåë÷ü ñêàïëèâàåòñÿ â ïóçûðå âñå âðåìÿ, áåç ïåðåðûâà. Âû åå íå òðàòèòå, çàòåì âàì äîñòàòî÷íî ñäåëàòü òàê, ÷òîáû ïóçûðü ñæàëñÿ.
Ñòðåññ, ëåäÿíîé íàïèòîê, íåïðàâèëüíàÿ ïîñàäêà çà ñòîëîì âî âðåìÿ ðàáîòû, ñóòóëîñòü, ñèëüíàÿ ôèçè÷åñêàÿ íàãðóçêà, íàïðèìåð êà÷àíèå ïðåññà. Ñïàçì æåë÷íîãî ïóçûðÿ — ïîøåë ïðîöåññ îáðàçîâàíèÿ ñãóñòêîâ æåë÷è, èç êîòîðûõ ïîòîì ìîãóò ïîëó÷èòüñÿ ìÿãêèå èëè òâåðäûå êàìíè. Ìÿãêèå ìîæíî ðàñòâîðèòü, ðàçäðîáèòü è âûëå÷èòü. Òâåðäûå, òîëüêî ïîêà îíè ìàëåíüêèå. Èíà÷å îïåðàöèÿ ïî óäàëåíèþ ïóçûðÿ.
Âòîðîé ôàêòîð, ñîáñòâåííî åäà. Ïî ñóòè, ëþáàÿ âêóñíàÿ åäà áîëüøèìè ïîðöèÿìè, íàãðóçêà äëÿ æåë÷íîãî ïóçûðÿ.
Êàê óçíàòü?
Òâåðäûå êàìíè âèäíû íà óçè, îíî ñòîèò ìåíüøå 1000 ð. äàæå â ÷àñòíîé êëèíèêå. Ìÿãêèå, ñëîæíåå, íóæíî ãëîòàòü çîíä, ýòî íåïðèÿòíî. Ìåäèöèíñêèé îñìîòð ñòàíäàðòíîãî òèïà (ïðè ïðèåìå â ãîñ. ó÷ðåæäåíèå íà ðàáîòó íàïðèìåð) íå âûÿâèò ó âàñ ýòó ïðîáëåìó ÆÊÁ. Ïîýòîìó êàê ÒÎ ó àâòîìîáèëÿ, íàäî ïðîñòî çàåõàòü è ñäåëàòü.
Êàê ðàñïîçíàòü ñèìïòîìû?
Ïî÷òè íèêàê. Îãëÿäûâàÿñü íàçàä, ÿ âñïîìèíàþ, ÷òî áûëè ñèãíàëû îðãàíèçìà î òîì, ÷òî íå âñå â ïîðÿäêå ñî ìíîé. Ýõ, åñëè á ÿ çíàë.
1. Óìåíüøàåòñÿ êîëè÷åñòâî åäû, êîòîðóþ âû ëåãêî ñúåäàëè ðàíüøå.
2. Ïîÿâëÿåòñÿ îòðûæêà ïîñëå åäû.
3. Îùóùåíèå, ÷òî âû ñëèøêîì äîëãî ïåðåâàðèâàåòå åäó, õîòÿ îáåä ïðîøåë óæå äàâíî è ïîðà áû óæèíàòü.
Ñîáñòâåííî âñå. Êàê âèäèòå, î÷åíü òðóäíî ñâÿçàòü ýòî íàïðÿìóþ ñ ÆÊÁ.
Ìîé ïðèìåð.
Ó ìåíÿ íåîæèäàííî ñëó÷èëñÿ ïðèñòóï ïàíêðåàòèòà. Ïðèñòóï âûãëÿäèò êàê òóïàÿ íîþùàÿ áîëü â ïðàâîé ÷àñòè æèâîòà, îòäàþùàÿ â ñïèíó. Äëèëñÿ ÷àñîâ 9, ïîêà ÿ íå ñäàëñÿ è íå ïîíÿë, ÷òî âñå ñåðüåçíî è âûçâàë ñêîðóþ. Ñòàíäàðòíûå îáåçáîëèâàþùèå íå ïîìîãàþò, íîøïà, èáóêëèí, ñïàçìàëãîí è äð. Äàæå îáåçáîëèâàþùèé óêîë âðà÷à ñêîðîé.
Ñóòêè ïîä êàïåëüíèöåé è îòíîøåíèå ê òåáå âðà÷åé, ñëîâíî òû àëêàø è òóïî ïåðåïèë. Îòïóñòèëè áåç ðåêîìåíäàöèé, ðàçâå ÷òî, çàãëÿíèòå ìîë ê òåðàïåâòó. ß ïîøåë ñðàçó íà óçè
.. ïîñëå âòîðîãî ïðèñòóïà:-), êîòîðûé ñëó÷èëñÿ ÷åðåç íåäåëþ. Îêàçàëîñü, ÷òî áûëî óæå ïîçäíî, ìîé ïóçûðü áûë âûêëþ÷åí, óæå êàêîå-òî âðåìÿ è áûë ïîëíîñòüþ çàáèò êàìíÿìè.
 ñèëó æèçíåííûõ îáñòîÿòåëüñòâ, ÿ íå ìîãó ïðÿìî ñåé÷àñ ëå÷ü íà îïåðàöèþ. Íóæíî ïðîäåðæàòüñÿ åùå 3 ìåñÿöà.  èòîãå ÿ óæå ñåé÷àñ ïðèäåðæèâàþñü æåñòêèõ ïðàâèë, êîòîðûå äîëæåí áóäó âûïîëíÿòü è ïîñëå îïåðàöèè. À òàêæå ìîé îïûò äîñòàòî÷íî èíòåðåñåí, èáî â ìîåì ñîñòîÿíèè ëþäè ñðàçó æå äåëàþò îïåðàöèþ.
Êàê ÿ æèâó.
Ïî ïîâîäó äèåò, ïèñàòü ñþäà íå áóäó, ñëèøêîì ìíîãî òåêñòà, äèåòà ¹ 5 ïî çàïðîñó â ãóãëå. Íî ñ îãîâîðêàìè. Òàì òîëüêî îáùèå ðåêîìåíäàöèè, âîçìîæíî ïðîùå èäòè ñðàçó ê äèåòîëîãó. Îò ñåáÿ âîò ÷òî ñêàæó.
— Æåëòîê ÿéöà íåëüçÿ, äàæå îäèí.
— Èç õëåáà ìîæíî òîëüêî ÷åðñòâûé èëè â âèäå ñóõàðåé, íî î÷åíü ìàëî. ß åì ëàâàø, ìîæíî ñ âàðåíüåì, ìåäîì, âàðåíîé ñãóùåíêîé.
— Ñëàäêîå òåïåðü íàäî ñèëüíî îãðàíè÷èâàòü.
Ìîæíî êîôå, íàòóðàëüíûé, íî íå ÷àñòî, îäèí ðàç â äåíü, íî ëó÷øå â äâà.
Õëåá íåëüçÿ, äàæå åñëè äåëàòü áåç æåëòêà, íî ñ ñîäîé, äàæå åñëè äàòü ïîäñîõíóòü è åñòü íà âòîðîé äåíü. Áóäåò áîëüíî, íå ñèëüíî íî íåïðèÿòíî. Êóøàéòå ëàâàø èëè õëåá èç ïîñòíîãî òåñòà — ìóêà+âîäà. Çàáóäüòå î ñâåæåì, âêóñíîì õëåáå.
Íåëüçÿ ñîñèñêè. Ñïåöèè â íèõ ÷åðåç ïàðó äíåé óïîòðåáëåíèÿ ïðèâîäÿò ê òóïîé áîëè â áîêó. Æèòü ìîæíî, íî íåïðèÿòíî. Âàðåíîå ìÿñî ìîæíî, íî áåç ñïåöèé è íå î÷åíü ñîëåíîå.
Ìîëîêî ìîæíî, ìàñëî ðàñòèòåëüíîå è ñëèâî÷íîå òîæå, íî íåìíîãî. Êåôèð òîæå ìîæíî.
Îñòàëüíîå ñîãëàñíî äèåòå íîìåð 5, ñ ïîïðàâêîé íà ñâîè âêóñû.
Ïîòåðÿ àâòîíîìíîñòè è ôèçè÷åñêîé àêòèâíîñòè.
1. Òåïåðü âû íå ìîæåòå áûòü ôèçè÷åñêè àêòèâíûì. Íèêàêîãî ñïîðòà. Ïåøèå ïðîãóëêè è áîëüøå íè÷åãî. Äàæå òÿæåëûå ñóìêè èç ìàãàçèíà íåëüçÿ. Ðàáîòàòü â íàêëîí íåëüçÿ, áûñòðî ïðèñåäàòü è èçëèøíå íàïðÿãàòü æèâîò. Âñå ïðîâåðåíî íà ñåáå, áîëåçíåííî.
Âñå ýòî, ïîêà íå ñäåëàíà îïåðàöèÿ!
2. Òåïåðü âàøà àâòîíîìíîñòü ïðèìåðíî 3-4 ÷àñà.(ÿ åì êàæäûå 3) Ïîòîì âû îáÿçàíû êóøàòü. Áåç ïóçûðÿ, æåë÷ü ïîñòîÿííî ïîñòóïàåò â êèøå÷íèê, åå ìàëî è îíà ïîýòîìó íèçêîé êîíöåíòðàöèè. Âû ÎÁßÇÀÍÛ åñòü, èíà÷å çàèìååòå åùå áîëüøå ïðîáëåì ïî çäîðîâüþ.
Âû íå ñìîæåòå ïåðåâàðèòü îáû÷íóþ ïîðöèþ åäû. Ïîýòîìó íàäî äåëèòü. Áåðåòå ñâîé îáåä, ñ ïîïðàâêîé íà ñâîé âåñ è ðîñò è äåëèòå åãî ïîïîëàì. ß ñðåäíåãî ðîñòà, íå òîëñòûé. Ìîãó êóøàòü 100-150 ãðàìì åäû çà ðàç. Âðà÷è ïèøóò 200 ãðàìì íà îäèí ïðèåì ïèùè. Íà êðàéíå áîëåçíåííîì îïûòå, ÿ óçíàë ÷òî ìîÿ íîðìà íå áîëüøå 150.
Êóäà áû ÿ íå ñîáèðàëñÿ, òåïåðü ÿ èìåþ ñ ñîáîé ïåðåêóñ. Ïëîòíûå ôðóêòû, êðîìå ÿáëîê è àïåëüñèíîâ. Ñóõîôðóêòû. Íåêòàðèí, ïåðñèêè, áàíàíû è òàê äàëåå. Ñóõàðèêè íà õóäîé êîíåö. ß ïðèäóìàë çàâîðà÷èâàòü â ëàâàø âàðåíóþ êàðòîøêó èëè ðèñ. Ïîëó÷àåòñÿ ýñòåòè÷íîãî âèäà ïèðîæîê, êîòîðûé ìîæíî êóøàòü äàæå íà õîäó. Íà÷èíêè ìîæíî è äðóãèå, ñîãëàñíî äèåòå íîìåð 5.
ÂÀÆÍÎ. Íå çàïèâàéòå åäó ñðàçó. Ìîæíî ïîïèòü ÷åðåç 30-40 ìèíóò ïîñëå åäû.
À åùå âíåçàïíî îêàçàëîñü, ÷òî âû òåïåðü íå ìîæåòå íàéòè åäó â îáùåïèòå. Åå ïðàêòè÷åñêè íåò. Âñå òî, ÷òî âàì ìîæíî, íå ÿâëÿåòñÿ ôàñò-ôóäîì. Ýòî ïå÷àëüíî, íóæíî ïëàíèðîâàòü ñâîé ìàðøðóò, ÷òîáû èìåòü âîçìîæíîñòü âîâðåìÿ è ïðàâèëüíî êóøàòü.
ÂÀÆÍÎ. Æóéòå òùàòåëüíî, î÷åíü òùàòåëüíî è êóøàéòå ìåäëåííî.
×òî áóäåò åñëè íå ñîáëþäàòü ðåæèì?
Ýôôåêò êóìóëÿòèâíûé. Ñðàçó æå âû íå óçíàåòå, ÷òî ñêóøàëè íå òî èëè íå òàê.
— Íåñîáëþäåíèå ðåæèìà ïèòàíèÿ àóêíåòñÿ ïðèìåðíî íà ñëåäóþùèé äåíü.  âèäå ïðèñòóïà, êîòîðûé âðà÷è íàçûâàþò ïðèñòóïîì îñòðîãî ïàíêðåàòèòà ñ ïîõîæèìè ñèìïòîìàìè. Òåðïèìî è íå ñðàçó ÿñíî, ÷òî ýòî íå ïðîñòî áåñïîêîéñòâî, à ïîâîä åõàòü â áîëüíè÷êó. Îáû÷íî ÷åðåç 6 ÷àñîâ íå ïðîøëî, çíà÷èò çâîíèòå â ñêîðóþ.
— Íåñîáëþäåíèå ïîðöèé, ïåðååäàíèå, ïðèìåðíî ÷åðåç íåäåëþ è âûãëÿäèò òàê. Æåëóäîê çàïîëíåí íåïåðåâàðåííîé åäîé, ðàñòåò êîíöåíòðàöèÿ ãàçîâ âíóòðè íåãî è â ÆÊÒ.
Âíåçàïíî, ó âàñ ïîÿâëÿåòñÿ èñïàðèíà è ïðèõîäèò áîëü. Áîëü òàêàÿ ñëîâíî âàñ íàêà÷èâàþò íàñîñîì è äàâëåíèå ðàñïèðàåò âàñ èçíóòðè âî âñå ñòîðîíû. Áîëèò âåñü æèâîò ïî êðóãó è ïðàâûé áîê, à òàêæå îòäàåò â ñïèíó. Ðóêè íåìåþò è èõ ñâîäèò ñëîâíî âû èõ îòëåæàëè è ïî íèì âîçîáíîâèëñÿ êðîâîòîê. Òðÿñåò âñå òåëî, áóäòî âàñ áüåò òîêîì. Òðóäíî ãîâîðèòü. Îäíîâðåìåííî î÷åíü è î÷åíü áîëüíî, äûõàíèå ñòàíîâèòñÿ ïðåðûâèñòûì è ÷àñòûì. Ïîÿâëÿåòñÿ îòðûæêà âîçäóõîì, è æåëàíèå ñõîäèòü ïî áîëüøîìó. Ðâîòû íåò.
Ñäåëàòü íè÷åãî íåëüçÿ. Îáåçáîëèâàþùèõ ñíèìàþùèõ ýòè ñèìïòîìû íåò. Ðàçâå, ÷òî íàðêîòè÷åñêîãî ñâîéñòâà. ×òîáû îáëåã÷èòü áîëü, íóæíî ïûòàòüñÿ âûäàâèòü èç ñåáÿ âîçäóõ â âèäå îòðûæêè. Ïðèìèòå ñèäÿ÷åå ïîëîæåíèå, ãëàâíîå íå ëåæàòü, îñîáåííî íà ñïèíå. Ìàññèðóéòå æèâîò è äûøèòå ðòîì. Ñòàíåò ïîëåã÷å.
Èíîãäà ïðîõîäèò çà ÷àñ, èíîãäà òåðïåòü ïðèõîäèòüñÿ âñþ íî÷ü. ß îáû÷íî óñïåâàþ âûïèòü äâå òàáëåòêè íîøïû+îäíó òàáëåòêó ñïàçìàëãîíà. Ïîñëå íóæíî òåðïåòü ÷àñ, ïîêà ïîäåéñòâóåò. Íî åñëè íå ñòðàâèòü âîçäóõ, íå ïîìîãóò è òàáëåòêè.
×òî ñåé÷àñ.
ß î÷åíü ïîõóäåë è ðàçìÿê ôèçè÷åñêè. Î÷åíü òîñêëèâî ëåòîì. Çàïàõ æàðåííîãî ìÿñà, øàøëûêà, ñâåæàÿ âûïå÷êà, òîðòû, ìîðîæåííîå, ïåëüìåíè è î÷åíü ìíîãèå âêóñíûå øòóêè ìíå íåëüçÿ.
Áëèæå ê çèìå ìíå ñäåëàþò îïåðàöèþ. Åñëè áóäåò èíòåðåñíî ðàññêàæó, êàê ýòî áûëî. Ïîñëå îïåðàöèè, ïðèìåðíî ÷åðåç ãîä ñòðîãîé äèåòû è ðåæèìà ïèòàíèÿ, ñóùåñòâóåò íåïëîõàÿ âåðîÿòíîñòü, ÷òî îðãàíèçì ïîäñòðîèòñÿ ïîä íîâûå óñëîâèÿ, æåë÷íûå ïðîòîêè ñòàíóò òîëùå, èìèòèðóÿ îòñóòñòâóþùèé ïóçûðü è ÿ ñìîãó õîòÿ áû èíîãäà, íåìíîãî åñòü òî, ÷òî òàê âêóñíî. Ýòà íàäåæäà íå äàåò ðàçìÿêíóòü.
Åñëè ïîäóìàòü, ÿ ñåé÷àñ î÷åíü ïðàâèëüíî ïèòàþñü, ýòî ñêàçàëîñü ïîëîæèòåëüíî íà îáùåì ñîñòîÿíèè çäîðîâüÿ. Íàïðèìåð, èñ÷åçëè ãîëîâíûå áîëè íà ïåðåìåíó ïîãîäû, óëó÷øèëñÿ öâåò ëèöà è îáùèé òîíóñ îðãàíèçìà.
Íî ëó÷øå íå äîïóñêàòü ÆÊÁ. Íå õîòèòå æèòü êàê ÿ? Ñäåëàéòå ïðèìèòèâíîå ÓÇÈ, à ëó÷øå íàñòîÿùèé ìåä. îñìîòð, õîòÿ áû ðàç â ãîä èëè äâà.
Ï.Ñ.
Êòî-òî ðàññêàæåò óäèâèòåëüíûå èñòîðèè î òîì, êàê ÷åëîâåê ñðàçó ïîñëå îïåðàöèè åñò è òî è ýòî è âîîáùå ïëåâàë íà äèåòó.  àìåðèêàíñêîé áîëüíèöå ìîë ñðàçó ïîñëå îïåðàöèè áîëüíîé âðó÷èëè ÷èïñû è êîëó. Íå èíà÷å, ÷òîáû âåðíóëàñü ñíîâà, òîëüêî óæå ñ âîðîõîì íîâûõ, äîðîãîñòîÿùèõ áîëåçíåé.
Âñå ëþäè ðàçíûå, à ãëàâíîå ñàìî ïîíÿòèå «ïîëíîöåííàÿ æèçíü» äëÿ ìíîãèõ ðàçíîå. Êîìó òî 60 ëåò æèçíè ýòî äîôèãà. Íå ìíå èõ ñóäèòü.
Íî åñëè â âàøèõ èíòåðåñàõ çäîðîâàÿ æèçíü è àêòèâíàÿ ñòàðîñòü, òî ïîìíèòå — ïðèðîäîé íå ïðåäóñìîòðåíî íîðìàëüíîå ôóíêöèîíèðîâàíèå ÷åëîâêà áåç æåë÷íîãî ïóçûðÿ. Ýòî íå àïïåíäèöèò âûðåçàòü. Îäíà ìîÿ çíàêîìàÿ ñðàçó ïîñëå îïåðàöèè íà÷àëà ÷àñòî åñòü ñëàäêîå è ñäîáó, ñåé÷àñ èìååò ñàõàðíûé äèàáåò â íàãðóçêó ê âûðåçàííîìó æåë÷íîìó ïóçûðþ.
Ñïàñèáî çà âíèìàíèå. Çäîðîâüÿ Âàì!