Болезнь оперированного желудка при раке желудка

Рак желудка — злокачественная опухоль, которая развивается из клеток слизистой оболочки желудка. По распространенности он занимает пятое место среди всех видов рака. Как правило, болеют люди старше 40 лет. Основной метод лечения — хирургический, удаление всего желудка или его пораженной части.
Причины рака желудка
Точные причины рака желудка неизвестны. В слизистой оболочке органа возникают мутации ДНК, и получаются «неправильные» клетки, которые могут приобрести способность к неконтролируемому росту. Почему это происходит — не совсем понятно. Зато хорошо изучены факторы риска — условия, которые повышают риск рака желудка.
Наследственность и рак желудка
Некоторые люди носят в себе «бомбу замедленного действия», спрятанную в генах. Иногда даже не одну. Это подтверждается некоторыми фактами:
- Если у близкого родственника (родители, братья, сестры, дети) человека диагностирован рак желудка, его риски повышены примерно на 20%.
- Мужчины болеют чаще, чем женщины. Сложно сказать, с чем конкретно это связано, но можно предположить, что замешана разница между мужскими и женскими генами.
- Японцы, которые мигрировали в США, болеют раком желудка реже соотечественников, но чаще, чем «коренные» американцы. Это говорит о том, что дело не только в характере питания, но и в наследственности. Главный подозреваемый — ген под названием RNF43.
- Карцинома — самый распространенный тип рака желудка — чаще встречается у людей с группой крови A (II), которую они, конечно же, получили вместе с генами.
- Риски повышены при некоторых наследственных заболеваниях: злокачественной анемии (в 3-6 раз), гипогаммаглобулинемии, неполипозном раке толстой кишки.
- Заболеваемость раком желудка повышается после 70 лет: считается, что это происходит из-за того, что с возрастом в клетках тела накапливаются нежелательные мутации.
Рак желудка и характер питания
Роль питания в возникновении злокачественных опухолей желудка изучена хорошо. Риски повышает большое количество соли, крахмала, нитратов, некоторых углеводов. Чаще болеют люди, которые едят много соленых, копченых, маринованных продуктов, мало овощей и фруктов.
Рак желудка и вредные привычки
Курение повышает риск рака желудка примерно вдвое. Ученые в Великобритании считают, что примерно каждый пятый случай связан именно с курением. Когда человек вдыхает табачный дым, часть его попадает в желудок, и содержащиеся в нем вредные вещества повреждают клетки слизистой оболочки. Риски тем выше, чем больше стаж курильщика и ежедневное количество сигарет. Алкоголь тоже в списке подозреваемых, но прямых доказательств пока нет.
Хеликобактер пилори (H. Pylori) и рак желудка
H. Pylori — бактерия, которая способна вызывать язвенную болезнь и хронический атрофический гастрит. В настоящее время она считается важным фактором развития рака желудка. При хеликобактерной инфекции вероятность возникновения злокачественной опухоли в желудке повышается в 4 раза. В половине удаленных опухолей обнаруживают этого возбудителя.
Другие факторы риска
- Язвенная болезнь. Данные исследований по этому поводу противоречивы. Если язва находится в теле желудка, риск рака повышается почти в 2 раза. При язве нижнего отдела риски, видимо, не повышаются.
- Аденоматозные полипы слизистой оболочки.
- Семейный аденоматозный полипоз — заболевание, вызванное мутацией в гене APC и приводящее к возникновению множества полипов в желудке, кишечнике. При этом незначительно повышается риск рака.
- Перенесенные на желудке операции повышают риск рака в 2,5 раза. Это происходит из-за того, что желудок производит меньше соляной кислоты, и в нем активнее размножаются бактерии, продуцирующие нитриты, происходит обратный заброс желчи из тонкой кишки. Обычно злокачественные опухоли возникают спустя 10-15 лет после хирургического вмешательства.
- Социальное и материальное положение: риск увеличивается при низком уровне доходов, проживании в перенаселенной квартире, без удобств, в неблагоприятном районе.
- Другие онкологические заболевания: рак пищевода, простаты, мочевого пузыря, молочных желез, яичников, яичек.
- Болезнь Менетрие (гипертрофическая гастропатия) характеризуется разрастанием слизистой оболочки желудка, появлением в ней складок и снижением продукции соляной кислоты. Патология встречается редко, поэтому неизвестно, как часто она приводит к раку желудка.
- В группе повышенного риска работники угольной, металлургической и резиновой промышленности.
- Иммунодефицит повышает вероятность развития рака, лимфомы желудка.
Классификация рака желудка: каким он бывает?
Злокачественные опухоли желудка, согласно Международной гистологической классификации ВОЗ, делят на 11 типов, в зависимости от того, из каких клеток они происходят. Преобладает рак из железистых клеток, которые выстилают слизистую оболочку и вырабатывают слизь — аденокарцинома. Он составляет 90-95% всех случаев. Также встречаются опухоли из иммунных (лимфома), гормонпродуцирующих (карциноид) клеток, из нервной ткани.
Одна из старейших классификаций делит злокачественные опухоли желудка на 3 типа:
- Кишечный. Как следует из названия, в окружении опухоли имеется кишечная метаплазия, то есть слизистая оболочка желудка становится похожа на слизистую кишечника. Этот тип рака чаще встречается у пожилых людей, отличается более благоприятным прогнозом. Это типично «японский» тип рака.
- Диффузный. Опухолевые клетки расползаются по стенке желудка, они окружены нормальной слизистой оболочкой.
- Смешанный.
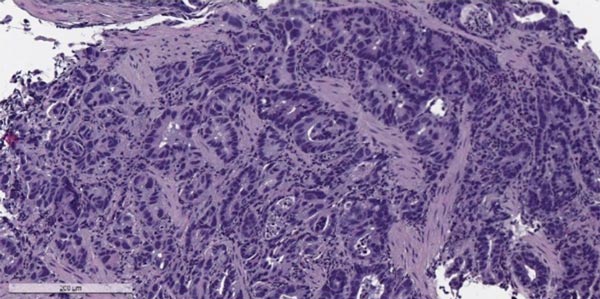
Аденокарцинома желудка
Стадии рака желудка
Рак желудка делят на ранний (начальный) и распространенный. При раннем опухоль не прорастает глубже слизистой оболочки и подслизистой основы. Такие опухоли проще удалить (в том числе эндоскопическим путем), при них лучше прогноз. Также используют классификацию TNM, которая учитывает размеры и прорастание в разные ткани первичной опухоли (T), метастазы в регионарных (близлежащих) лимфатических узлах (N), отдаленные метастазы (M).
Классификация в зависимости от состояния первичной опухоли (T):
- Tx — первичную опухоль невозможно оценить;
- T0 — первичная опухоль не обнаруживается;
- T1 — тяжелая дисплазия клеток слизистой оболочки, опухоль находится в поверхностном слое слизистой оболочки («рак на месте»);
- T2 — опухоль проросла в мышечный слой стенки органа;
- T3 — рак достиг серозной (наружной) оболочки желудка, но не пророс в нее;
- T4 — опухоль проросла в серозную оболочку (T4a), в соседние структуры (T4b).
Классификация в зависимости от наличия поражения в регионарных лимфатических узлах:
- Nx — невозможно оценить метастазы в лимфатических узлах;
- N0 — метастазы в регионарных лимфоузлах не обнаружены;
- N1 — поражены 1-2 лимфоузла;
- N2 — опухолевые клетки распространились в 3-6 лимфоузлов;
- N3 — метастазы в 7-15 (N3a) или в 16 и более (N3b) лимфоузлах.
Классификация в зависимости от наличия отдаленных метастазов:
- M0 — отдаленные метастазы не обнаружены;
- M1 — обнаружены отдаленные метастазы.
Аденокарциному делят на 4 стадии:
- I стадия (T1M0N0 — стадия Ia; T1N1M0, T2N0M0 — стадия Ib). Опухоль находится в пределах слизистой оболочки и подслизистой основы, не прорастает вглубь стенки желудка. Иногда раковые клетки обнаруживают в близлежащих лимфатических узлах.
- II стадия (T1N2M0, T2N1M0, T3N0M0 — стадия IIa; T1N3aM0, T2N2M0, T3N1M0, T4aN0M0 — стадия IIb). Опухоль прорастает в мышечный слой стенки желудка и распространяется в лимфатические узлы.
- III стадия (T2N3aN0, T3N2M0, T4aN1M0, T4aN2M0 — стадия IIIa; T1N3bM0, T2N3bM0, T3N3aM0, T4aN3aM0, T4bN1M0 — стадия IIIb; T3N3bM0, T4aN3bM0, T4bN3aM0 — стадия IIIc). Рак пророс через всю стенку желудка и, возможно, распространился на соседние органы, успел сильнее поразить близлежащие лимфатические узлы.
- IV стадия (любые T и N, M1). Есть отдаленные метастазы.
Метастазы рака желудка
Раковые клетки могут отрываться от материнской опухоли и мигрировать в другие части тела различными путями:
- С током лимфы они могут попасть в лимфатические узлы брюшной полости, а из них — в лимфоузлы надключичной области — метастаз Вирхова. Метастаз в лимфоузлы, окружающие прямую кишку, называют метастазом Шницлера.
- С током крови раковые клетки чаще всего распространяются в печень, реже — в легкие.
- Также раковые клетки могут рассеиваться по брюшной полости. Если они оседают на яичниках, образуется метастаз Крукенберга, в пупке — метастаз сестры Марии Джозеф.Редко при раке желудка обнаруживают метастазы в головном мозге, костях.
Симптомы: как проявляется рак желудка?
На ранних стадиях рак желудка либо не имеет симптомов вообще, либо маскируется под другие заболевания: гастрит, обострение язвенной болезни. Ухудшение аппетита и боли под ложечкой редко заставляют людей сразу же подозревать онкозаболевание и бежать в больницу. Обычно ограничиваются диетой и приемом разрекламированных таблеток «от желудка». Если человек уже страдает язвенной болезнью, он может воспринять первые признаки рака желудка как очередное обострение язвы. И уже позже, когда диагностировано онкологическое заболевание, больной вспоминает, что проявления были «не такими, как всегда».
Существует так называемый «синдром малых признаков» — его сформулировал один из основоположников советской онкологии, Александр Иванович Савицкий. Если беспокоят похожие симптомы — это повод сходить к врачу и провериться:
- Необъяснимая слабость и повышенная утомляемость.
- Плохой аппетит.
- Снижение работоспособности.
- Потеря веса.
- «Желудочный дискомфорт»: неприятные ощущения, из-за которых даже любимая еда больше не радует.
В дальнейшем нарастают более яркие, «кричащие» признаки. Они зависят от того, в какой части органа находится опухоль:
- Дисфагия. Возникает, если новообразование сдавливает место перехода желудка в пищевод. Сначала становится сложно глотать твердую пищу, затем и жидкую.
- Рвота недавно съеденной пищей. Характерна для опухолей в нижней части желудка, в месте перехода в двенадцатиперстную кишку.
- Стойкая изжога.
- Постоянные боли в области желудка, которые отдают в спину. Они не проходят ни днем, ни ночью.
- Потеря веса.
- Увеличение живота. Возникает из-за асцита — скопления жидкости в брюшной полости.
- Под ложечкой можно почувствовать и нащупать жесткое выпирающее образование. Это — опухоль, которая срослась с передней брюшной стенкой.
Со временем в опухоли начинаются процессы изъязвления и распада, развивается желудочное кровотечение. Проявляется оно в виде черного дегтеобразного стула, рвоты, которая выглядит как «кофейная гуща» или содержит примеси алой крови. Если человек теряет много крови, он становится бледным, возникает слабость, головокружение. У некоторых людей рак диагностируется, когда их приводят в клинику в таком состоянии на машине «Скорой помощи».
Как вовремя диагностировать заболевание? Что такое скрининг, и почему он важен?
Статистика говорит о том, что в 75% случаев рак желудка диагностируют уже на распространенной стадии, когда опухоль успевает прорасти в соседние ткани, дать метастазы. Лечить таких больных сложно, прогноз, как правило, неблагоприятный. Обычно выраженные симптомы говорят о том, что рак уже успел распространиться по организму.
Как проверить желудок на рак: на ранних стадиях помогает скрининг — регулярные обследования людей, которые не испытывают никаких симптомов. В качестве скринингового исследования применяют гастроскопию — эндоскопическое исследование, во время которого в желудок вводят гибкую трубку с миниатюрной видеокамерой и лампочкой на конце. Насколько эффективна гастроскопия? Лучше всего это демонстрирует японский опыт. Распространенность рака желудка в Японии очень высока, а смертность от него одна из самых низких в мире. Достичь этого удалось благодаря внедрению массового скрининга.
В Европейской онкологической клинике существуют специальные скрининговые программы, которые помогают вовремя диагностировать разные онкологические заболевания. Посетите врача, узнайте о своих рисках и получите индивидуальные рекомендации по поводу скрининга.
Какие методы диагностики может назначить врач?
Помимо гастроскопии, программа диагностики рака желудка может включать:
- Рентгенографию, перед которой пациенту дают выпить контрастный раствор. При этом контуры желудка хорошо видны на снимках.
- Компьютерную томографию, позитронно-эмиссионную томографию.
- Диагностическую лапароскопию. Это операция, во время которой в живот пациента через отверстия вводят лапароскоп с миниатюрной видеокамерой и специальные инструменты. Процедура помогает оценить, как далеко за пределы желудка успел распространиться процесс.
- Биопсию. Врач получает образец подозрительной ткани и отправляет в лабораторию для изучения под микроскопом. Этот метод диагностики помогает максимально точно диагностировать онкологическое заболевание и установить тип рака. Биопсию можно провести во время гастроскопии, хирургического вмешательства.
Современные принципы лечения рака желудка
Основной метод лечения рака желудка — хирургический. Объем операции зависит от того, на какой стадии обнаружена опухоль. Если она не успела распространиться вглубь стенки органа, проводят эндоскопическую резекцию — удаление пораженного участка при помощи инструмента, введенного через рот, как во время гастроскопии.
При субтотальной гастрэктомии удаляют часть органа, пораженную опухолевым процессом. На более поздних стадиях орган приходится удалять целиком вместе с окружающими тканями. При этом пищевод соединяют с тонкой кишкой. Если лимфатические узлы в брюшной полости поражены метастазами, их также нужно удалить.
В запущенных случаях, когда излечение невозможно, проводят паллиативную операцию. Хирург удаляет пораженную часть желудка, чтобы облегчить состояние пациента.
Лучевая терапия при раке желудка бывает:
- неоадъювантной — проводится перед операцией, чтобы уменьшить размеры опухоли и облегчить её удаление;
- адъювантной — чтобы уничтожить раковые клетки, которые остались в организме после операции.
Наиболее распространенные побочные эффекты лучевой терапии при облучении области живота: тошнота, нарушение пищеварения, диарея.
Химиотерапия также бывает адъювантной и неоадъювантной. Часто её сочетают с лучевой терапией. Химиолучевая терапия может стать основным методом лечения при метастатическом раке на поздних стадиях, когда прогноз неблагоприятный, но есть возможность облегчить симптомы и продлить жизнь больного.
В некоторых случаях эффективны таргетные препараты: трастузумаб, рамуцирумаб, иматиниб, сунитиниб, регорафениб. Но они подходят лишь в тех случаях, когда опухолевые клетки обладают определенными молекулярно-генетическими свойствами.
Какой прогноз при раке желудка?
Прогноз при раке желудка зависит от стадии опухоли, на которой был установлен диагноз и начато лечение. Шансы на стойкую ремиссию наиболее высоки, если опухоль не проросла за пределы слизистой оболочки и подслизистой основы. При метастазах прогноз, как правило, неблагоприятен.
В онкологии существует такой показатель, как пятилетняя выживаемость. Он показывает, какой процент больных остаются живы в течение 5-ти лет. Срок достаточно большой, в определенном смысле его можно приравнять к выздоровлению. Пятилетняя выживаемость при разных стадиях рака желудка составляет:
- I стадия — 57-71%;
- II стадия — 33-46%;
- III стадия — 9-20%;
- IV стадия — 4%.
Некоторые цифры и факты:
- Эксперты Всемирной организации здравоохранения (ВОЗ) утверждают, что ежегодно от рака желудка во всем мире погибают 754 000 людей.
- В XXI веке распространенность заболевания снижается, но в разных странах неодинаково. Так, на одного больного из Великобритании приходится двое из России и трое из Японии.
- По распространенности среди прочих онкозаболеваний рак желудка занимает пятое место, но среди причин смерти — третье.
- Одна из лидирующих стран по распространенности рака — Япония, во многом за счет характера питания.
В Европейской онкологической клинике применяются наиболее современные методы лечения рака желудка и других онкологических заболеваний. Даже если прогноз неблагоприятен, это не означает, что больному ничем нельзя помочь. Наши врачи знают, как облегчить симптомы, обеспечить приемлемое качество жизни, продлить жизнь
Цены на лечение рака желудка на 1-4 стадиях в Европейской онкологической клинике
- Гастроэнтеростомия — 72 200 руб.
- Дистальная резекция желудка с лимфаденэктомией — 192 900 руб.
- Удаление гастростомы — 77 900 руб.
- Консультация клинического онколога — от 4 100 рублей
Подробнее о диагностике рака желудка
Подробнее о лечении рака желудка
Запись
на консультацию
круглосуточно
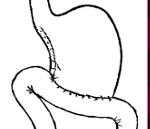
Болезни оперированного желудка — это патологические состояния, возникшие после гастрорезекционных вмешательств и патогенетически связанные с ними. Проявляются диспепсическими расстройствами, болью в эпигастрии, вазомоторными и нейровегетативными реакциями, метаболическими и нутриционными нарушениями. Диагностируются с помощью рентгенографии желудка, эзофагогастродуоденоскопии, общего и биохимического анализа крови. Для лечения используют серотониновые, симпато- и холиноблокаторы, заместительную ферментную терапию, седативные средства, спазмолитики, прокинетики, антибактериальные препараты, эубиотики. При необходимости выполняют повторные операции.
Общие сведения
Симптомы постгастрорезекционной болезни развиваются у 20-45% пациентов после удаления 2/3-3/4 органа, проведения ваготомии и антрумэктомии. У 2,5-3% больных тяжесть клинической картины оперированного желудка превышает тяжесть первичного заболевания. В связи с успехами консервативной терапии язвенной болезни, после хирургического лечения которой в прошлом обычно развивались постгастрорезекционные расстройства, в настоящее время превалируют синдромы, связанные с удалением органа по поводу рака.
У 3,4-35% пациентов, прооперированных по методу Бильрот II, развивается демпинг-синдром, у 3-29% — болезнь приводящей петли, у 5-10% — гипогликемическое расстройство. Постгастрорезекционная анемия выявляется у 10-15% оперированных, послеоперационная дистрофия — у 3-10%, пептические язвы — у 1-3%. Постваготомической дисфагией страдает 3-17% пациентов. Рецидив язвы после пересечения блуждающего нерва наблюдается в 10-30% случаев. У 8-15% больных после операции по технике Бильрот 2 в течение 20-25 лет возникает рак желудочной культи.

Болезни оперированного желудка
Причины
Развитие болезней оперированного желудка может быть обусловлено как изменением физиологических условий функционирования органов ЖКТ, так и врачебными ошибками, допущенными в ходе операции и послеоперационном периоде. Зачастую факторы, провоцирующие возникновение БОЖ, сочетаются и усиливают эффект друг друга. По мнению специалистов в сфере гастроэнтерологии, основными причинами постгастрорезекционной болезни являются:
- Перестройка системы пищеварения. У пациентов, перенесших объемную дистальную резекцию, отсутствует антральный отдел, продуцирующий основную часть гастрина и соляной кислоты, что сказывается на эффективности переваривания белков. Потеря резервуарной функции органа способствует попаданию в просвет тонкой кишки недостаточно подготовленной пищи, которая плохо переваривается и всасывается. При выполнении резекции методом Бильрот-2 из процесса пищеварения практически исключается двенадцатиперстная кишка. Осложнением ваготомии зачастую становится нарушение эвакуации химуса из полости желудка.
- Технические ошибки при выполнении вмешательства. Риск развития различных расстройств оперированного желудка возрастает при выборе неподходящей техники операции, избыточной или недостаточной по объему резекции органа, которая существенно влияет на секреторно-эвакуаторную функцию либо способствует дальнейшему прогрессированию заболевания. Нормальному прохождению химуса может препятствовать неправильное наложение швов при формировании анастомозов и ушивании культи. Отсутствие шпоры при создании гастроеюноанастомоза часто провоцирует синдром приводящей петли.
- Патологический преморбидный фон. При наличии сопутствующей патологии снижаются постоперационные компенсаторные возможности пищеварительной системы. У 42% пациентов с синдромом оперированного желудка диагностируются болезни ЖКТ, у 49% — хронические заболевания других органов и систем. Постгастрорезекционные расстройства с большей вероятностью развиваются при недостаточном уровне вазоактивного интестинального полипептида, мотилина, холецистокинина, энкефалинов и других гастроинтестинальных гормонов, секретируемых диффузной нейроэндокринной системой для регуляции процессов пищеварения.
По наблюдениям некоторых исследователей, постгастрорезекционная болезнь чаще встречается у пациентов, имеющих психические травмы и стрессы в анамнезе. У 42% больных с БОЖ установлена связь предшествовавшей язвенной болезни с физическими травмами, заболеваниями ЦНС. В таких случаях послерезекционные нарушения протекали тяжелее, с резко выраженной невротической симптоматикой. В группу повышенного риска входят пациенты холерического и меланхолического склада с неуравновешенным и слабым типами высшей нервной деятельности, больные, которые из экономических соображений отказались от поддерживающего медикаментозного лечения.
Патогенез
Механизм развития постгастрорезекционных расстройств основан на различных сочетаниях нарушений гастроинтестинальной секреции, моторики и всасывания, а также их влиянии на работу других органов. Патогенез конкретного патологического состояния зависит от вызвавших его причин. В большинстве случаев пусковыми моментами являются снижение выработки компонентов желудочного сока и ускоренный пассаж химуса в кишечник, повышающие функциональную нагрузку на тонкую кишку, гепатобилиарную систему, панкреатическую железу оперированного пациента. В ответ на поступление гипертонического химуса усиливается секреция жидкого компонента кишечного сока, увеличивается приток крови к внутренним органам, часто возникает диарея.
Уменьшение объема циркулирующей крови сопровождается развитием гемодинамических расстройств и неврологической симптоматики. При растяжении тонкой кишки большим объемом пищевых масс, которые транзитом поступили из желудка, происходит массивный выброс серотонина, приводящий к нарушению регуляции активности головного мозга. Рефлекторное усиление секреции инсулина поджелудочной железой вызывает падение уровня глюкозы. Конечным итогом недостаточного переваривания и всасывания белков, жиров, углеводов, витаминов, ключевых макро- и микроэлементов, в первую очередь – железа, становятся нарушения обмена веществ и кроветворения, значительное снижение массы тела, полиорганные расстройства.
У части оперированных пациентов ведущую роль играет застой пищевых масс в разных отделах ЖКТ — в двенадцатиперстной кишке (при болезни приводящей петли) либо в желудке (после ваготомии). Кишечный стаз или гастростаз, нарушающий процессы пищеварения, приводит к растяжению стенки соответствующего органа с возникновением болевого синдрома, способствует развитию дисбактериоза, гнилостного брожения. При некоторых состояниях происходит обратный заброс кишечного и желудочного содержимого в расположенные выше отделы ЖКТ с раздражением их слизистой оболочки, возникновением реактивного воспаления, атрофических и неопластических процессов.
Классификация
При систематизации различных форм болезни оперированного желудка учитывают патогенез постгастрорезекционного синдрома, отсутствие или наличие органических изменений, особенности клинических проявлений. С учетом техники вмешательства в абдоминальной хирургии различают пострезекционную и постваготомическую патологию. В группе болезней, возникших после удаления части желудка, в свою очередь, выделяют:
- Функциональные расстройства. Связаны с нарушением нейрогуморальной регуляции пищеварительных процессов и пассажа химуса. Наблюдаются у 70% оперированных пациентов с БОЖ, в части случаев предшествуют органической патологии или сочетаются с ней. К этой категории заболеваний относят ранний и поздний (гипогликемический) синдромы, синдромы малого желудка и приводящей петли функционального происхождения, пищевую аллергию, дуодено- или еюногастральный, гастроэзофагальный рефлюксы, постгастрорезекционную астению, постваготомическую диарею.
- Органические нарушения. Сопровождаются морфологическими изменениями оперированных органов. Группа органических болезней представлена синдромом приводящей петли механического происхождения, рецидивирующей, в том числе пептической язвой, язвенным дефектом в рамках синдрома Золлингера-Эллисона, желудочно-кишечным свищом, рубцовой деформацией и сужением анастомоза, анастомозитом, раком культи, дистальным пептическим эзофагитом, пищеводом Баррета, сопутствующим послеоперационным гепатитом, панкреатитом.
Постваготомическими болезнями считаются рецидивировавшая язва, послеоперационная диарея, дисфункция желудочной кардии с развитием пептического воспаления пищевода и гастроэзофагорефлюксной болезни, ускоренная (демпинг-синдром) или замедленная (гастростаз) эвакуация химуса, рефлюкс-гастрит щелочного генеза. С пересечением блуждающего нерва также могут быть ассоциированы другие заболевания ЖКТ — панкреатит, холелитиаз. В некоторых случаях (при демпинг-болезни, функциональном и механическом синдромах приводящей петли) оправдано выделение нескольких степеней тяжести.
Симптомы
Симптоматика зависит от вида болезни оперированного желудка. В клинической картине могут наблюдаться как гастроинтестинальные симптомы, так и системные вазомоторные, нейровегетативные нарушения. При наиболее распространенном раннем демпинг-синдроме спустя 20-25 минут после приема пищи возникает слабость, сосудистые реакции (краснота или побледнение кожи лица), мелькание мушек перед глазами, головокружение, учащается сердцебиение. Приступ может длиться от 15 минут до нескольких часов. Характерно появление диспепсических симптомов: ухудшения аппетита, отрыжки, тошноты, урчания, дискомфорта в эпигастрии.
У оперированного больного, страдающего гипогликемическим синдромом, через 2-3 часа после употребления легкоуглеводистых продуктов внезапно развивается выраженная слабость, потливость, озноб. Пациент предъявляет жалобы на головокружение, сильное чувство голода. Урежается пульс, падает АД. Приступ обычно длится 5-20 минут. При синдроме приводящей петли отмечается тошнота, тяжесть в правой подреберной области, отрыжка. Типичный признак болезни — обильная рвота желчью и пищей, съеденной накануне, с последующим улучшением состояния. При прогрессировании заболевания присоединяются общие нарушения: потеря веса, слабость, снижение трудоспособности, отеки.
Клинические проявления пептических язв оперированного желудка выявляются через 6-12 месяцев после хирургического вмешательства. У пациентов возникает выраженный болевой синдром, который не связан с приемом пищи. Возможны диспепсические расстройства. Основными симптомами пострезекционной анемии являются слабость, бледность кожных покровов, одышка, головокружение, глоссит (воспаление языка), тахикардия. В тяжелой стадии болезни могут появляться боли в ногах, парестезии, снижение мышечной силы. У четверти оперированных наблюдается снижение веса ниже рекомендованного или невозможность восстановить дооперационный вес.
Осложнения
Из-за ускоренного продвижения пищи по кишечнику у пациентов после гастрорезекции возникают нарушения всех видов обмена, что клинически проявляется авитаминозами, тяжелыми электролитными сдвигами, остеопорозом, частыми переломами, сухостью кожи, выпадением волос, ломкостью ногтей, снижением остроты зрения, в терминальных стадиях — кахексией. При прогрессировании болезни возможны коллаптоидные состояния, требующие неотложной помощи.
Частыми осложнениями пептических язв являются прободение, сопровождающееся профузным кровотечением, пенетрация в соседний орган. При длительном течении анемии формируется гипоксия, которая может приводить к энцефалопатии, дистрофическим изменениям во внутренних органах. Развитие щелочного рефлюкс-гастрита с атрофией эпителиального слоя, ахлоргидрией повышает риск малигнизации желудочной культи. После резекции зачастую наблюдаются вторичные гнойные осложнения вследствие угнетения иммунитета.
Диагностика
Диагностический поиск при болезни оперированного желудка направлен на уточнение степени функциональных и органических нарушений, оценку состоятельности анастомоза, выявление критических состояний, требующих неотложной терапии. Обследование пациента осуществляется комплексно с применением таких лабораторных и инструментальных методов, как:
- Клинический анализ крови. Для пострезекционной В12-дефицитной анемии характерны изменения в виде уменьшения содержания эритроцитов и гемоглобина, увеличения цветного показателя более 1,05, появления макроцитов. Метод дополняют проведением биохимического исследования крови – при заболеваниях оперированного желудка наблюдается гипопротеинемия, повышение уровня печеночных ферментов, снижение концентрации глюкозы.
- Рентгенологическое исследование. При демпинг-синдроме на рентгенограммах желудка выявляют стремительное продвижение контраста в тонкую кишку и расширение отводящей петли. Типичные рентгенологические признаки рецидивировавшей язвы – симптом «ниши» (депо бария), конвергенция складок слизистой оболочки. В случае расстройства приводящей петли при рентгеноскопии натощак определяется жидкость в желудочной культе, что связано с ее рефлюксом из кишечника.
- Эзофагогастродуоденоскопия. Введение эндоскопа через пищевод в желудок и 12-перстную кишку позволяет оценить состояние слизистой оболочки пищеварительного тракта, обнаружить воспалительные изменения и нарушения моторики, установить локализацию язвенного дефекта, его размеры. Язвы чаще всего располагаются в зоне анастомоза или в отводящей петле. Во время ЭГДС может выполняться биопсия для последующего гистологического анализа.
При возможном рецидиве язвы рекомендовано выполнение анализа кала на скрытую кровь. Для верификации диагноза демпинг-синдрома производится провокационная проба – при положительном результате наблюдается ухудшение состояния пациента через 15-20 минут после перорального приема 150 мл гипертонического раствора глюкозы. Больным с постгастрорезекционной болезнью может потребоваться обследование других органов ЖКТ: УЗИ желчного пузыря, поджелудочной железы, МСКТ брюшной полости, МРТ-панкреатохолангиография и др.
Дифференциальная диагностика патологии оперированного желудка проводится со злокачественными новообразованиями ЖКТ, синдромом Золлингера-Эллисона, частичной кишечной непроходимостью, желудочно-кишечным свищем, хроническим энтеритом, болезнью Крона, инсулиномой, нейроэндокринными опухолями, гипопластической анемией. Кроме наблюдения у врача-гастроэнтеролога и абдоминального хирурга пациенту рекомендованы консультации гематолога, онколога, эндокринолога, инфекциониста, невролога.
Лечение болезней оперированного желудка
Выбор врачебной тактики определяется особенностями патологического постгастрорезекционного состояния. С учетом этапа развития болезни и выраженности симптоматики могут применяться как терапевтические, так и хирургические подходы к лечению БОЖ. Независимо от патологии всем пациентам показана диета с исключением ингредиентов, к которым выявлена непереносимость, жареной, копченой, консервированной, острой, горячей пищи, легкоусвояемых углеводов. В рационе рекомендуется увеличить долю богатых клетчаткой овощей, фруктов, зелени, отрубей, ягод, каш, диетического мяса (говядины, курятины, крольчатины). Питание должно быть частым, дробным (до 6-8 приемов пищи в день). Для коррекции отдельных симптомов оперированного желудка применяют следующие группы медикаментозных средств:
- Неселективные β-блокаторы. Замедляют эвакуацию химуса из желудка и перистальтику тонкого кишечника у больных с демпинг-синдромом. При постоянном приеме медикаментов в малых дозах симптоматика болезни уменьшается либо полностью исчезает. С аналогичной целью назначают ганглиоблокаторы, блокаторы М-холинорецепторов, новокаиновые блокады.
- Ферментные препараты. Заместительная терапия способствует процессу переваривания пищи. При функциональной недостаточности оперированного желудка показан прием желудочного сока, соляной кислоты с пепсином. Для улучшения кишечного пищеварения используют полиферментные средства, ферменты с двухэтапным эффектом, холинолитики.
- Седативные средства и транквилизаторы. Рекомендованы пациентам, у которых в структуре болезни ярко выражен нейровегетативный компонент. Обычно лечение начинают с растительных препаратов (настоев пустырника, валерианы, пиона), в более тяжелых случаях применяют малые дозы барбитуратов, производных бензодиазепина.
- Антагонисты серотонина. Назначение лекарственных средств патогенетически обосновано ролью серотонина в развитии демпинг-синдрома. При ускоренном пассаже пищи из оперированного желудка серотониновые блокаторы замедляют перистальтику кишечника и уменьшают выраженность вазомоторных расстройств за счет ингибирующего эффекта на уровне ЦНС.
- Спазмолитики и прокинетики. Выбор медикамента определяется типом нарушений, возникших после операции. Препараты применяются для нормализации процессов желчевыделения, моторно-эвакуаторной функции ЖКТ. Производные пиперидина способны замедлить кишечную пропульсию и повысить тонус сфинктеров, уменьшив выраженность демпинг-болезни.
- Антибактериальная терапия. Может потребоваться пациентам с симптомокомплексом приводящей петли. Курсовое назначение полусинтетических пенициллинов, тетрациклинов, сульфаниламидов позволяет устранить воспаление и санировать слепой участок петли от развившейся микрофлоры. Для уменьшения дисбиотических расстройств терапию дополняют эубиотиками.
Лечение послеоперационной или рецидивировавшей язвы производится по стандартам противоязвенных протоколов. Некоторым больным с заболеваниями оперированного желудка могут быть показаны антациды, противодиарейные и обволакивающие средства, энтеросорбенты. Для коррекции метаболических и нутриционных расстройств рекомендованы курсы витаминно-минеральных препаратов, восполняющих возможный дефицит витаминов группы В, железа. При терапевтической резистентности и про?



